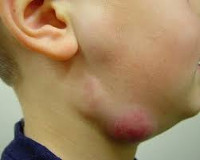
Воспаление лимфоузла с гноем

Лимфатические узлы служат барьером для проникновения инфекции в организм человека. Входные ворота для всевозможных вирусов, бактерий, грибков служат повреждения кожи (царапины), фурункулы, экзема и даже ангина, кариес, стоматит. Все эти и другие заболевания часто вызывают гнойный лимфаденит — воспалительный процесс, который характеризуется присутствием патогенной микрофлоры в организме.
Гнойный лимфаденит: описание

Воспаление лимфатических узлов: описание и разновидности
Почти всегда нагноение лимфоузлов — часть гнойного процесса, и поэтому нужно принимать меры для устранения очага инфекции в организме, чтобы не допустить осложнения.
Лимфаденит в зависимости от вида микроорганизмов и развития воспалительного процесса подразделяется на виды:
- острый лимфаденит в результате быстрого поражения иммунитета инфекцией — ОРВИ, грипп, фарингит, гингивит и другие заболевания
- хронический вид — осложнение от недолеченного острого или специфического лимфаденита (туберкулез, сифилис)
- катаральный вид — развивается в начальной стадии заболевания
- гиперпластическая форма — поздняя стадия болезни с разрастанием лимфоцитов в воспаленном узле
- гнойный вид — последняя степень лимфаденита
При гнойном лимфадените разрушается лимфатический узел. В начале развивается катарально-гиперпластическая форма, и затем образуется нагноение узла.
Исходом этой формы может стать абсцесс или аденофлегмона — распространение гнойного процесса за очаги инфекции.
Лимфоузлы в зоне подмышек, на локтях и паху чаще воспаляются у взрослого человека. У детей — подчелюстная, шейная, бедренная и паховая группа.
У 80% людей иногда происходит незначительное увеличение лимфатических узлов в зоне челюсти при простуде — это нормальное явление. При этом другие группы узлов в норме не должны прощупываться. Гнойный лимфаденит не всегда возникает из-за вирусного заболевания, эту форму воспаления вызывают и специфические болезни: сифилис, туберкулез, ВИЧ-инфекция.
Что вызывает воспаление

Причины возникновения гнойного лимфаденита
Возбудители гнойного лимфаденита — патогенные микроорганизмы, вызывающие нагноение: стафилококки, стрептококки и токсины, которые они выделяют. Продукты распада бактерий попадают в лимфоузлы вместе с кровью или лимфой, постепенно вызывая воспаление.
Первичный очаг лимфаденита — гнойные раны, фурункулы, кариес, тромбофлебит, трофические язвы и другие бактериальные болезни.
Причиной может стать и вирусная патология: ОРВИ, грипп, паротит, инфекции носоглотки.
Часть вирусов, попадая в организм, просачивается в лимфатические капилляры, задерживается в лимфоузлах, и вызывает их воспаление.
Некоторые грибки (дрожжевой или плесневый вид) вызывают гнойный лимфаденит. Воспаление может быть как симптом микоза кожи и внутренних органов, кольпита, вульвита.
У детей поражение лимфоузлов часто связано с заболеваниями:
- болезни ЛОР-органов — грипп, ангина, отит, тонзиллит, синусит
- детские инфекции — паротит, краснуха, дифтерия, скарлатина
- кожные заболевания — экзема, дерматиты
Микобактерии туберкулеза, чумы, сифилиса и ВИЧ-инфекции вызывают специфический гнойный лимфаденит. В этом случае воспаленные узлы — клиническое проявление основной патологии. Также гнойная стадия может развиться из реактивного лимфаденита — заболевание, возникающее по причине местных нарушений в организме.
Признаки

Основные симптомы при воспалении лимфатических узлов
Общие симптомы воспаления лимфоузла — слабость в теле, озноб, повышенная температура до 38° C. Эти признаки говорят об интоксикации организма.
Помимо специфических признаков, видны и местные процессы:
- значительное увеличение лимфоузла
- пульсирующая боль в воспаленной области
- болезненное ощущение при нажатии на узел
- покраснение, припухлость кожи
- плотность, неподвижность лимфоузла
У детей болезнь протекает с высокой температурой до 39.5° C, потерей аппетита, слабостью, лихорадкой.
При подозрении на гнойный лимфаденит нужно сразу проконсультироваться с врачом, чтобы найти основную причину заболевания и избежать осложнений: тромбофлебит, сепсис, медиастинит (угрожающее для жизни состояние).
Диагностика

Методика обследования заболевания
Вначале врач осматривает пациента, пальпирует зоны, на которые жалуется больной, проводит сбор анамнеза. Эти действия помогают поставить диагноз.
Затем для выявления причины заболевания проводятся анализы:
- Анализ крови. Обследование выявляет признаки и оценивает выраженность воспаления. Исследование может показать увеличение лейкоцитов (инфекция), нейтрофилов (бактерии), лимфоцитов (вирусы) и другие показатели.
- УЗИ показывает размер, структуру, расположение лимфоузла. Исследование диагностирует осложнения и очаг инфекции во внутренних органах.
- Если в патологический процесс вовлечена жировая ткань, забрюшинное пространство, то для уточнения, подтверждения диагноза выполняется рентген и биопсия.
К рентгенологическому обследованию относится обзор грудной клетки и живота для выявления групп воспаленных узлов, определение поражения костной ткани. Вместо рентгена, используется и компьютерная томография.
Биопсия — инвазивное обследование, которое назначается при подозрениях:
- увеличение лимфоузла произошло из-за опухоли
- хронический лимфаденит
- специфический гнойный процесс
- отсутствие эффекта от проводимого лечения
Пункция выполняется в стерильных условиях под местным или общим наркозом.
Лечение

Лечения лимфаденита: медикаментозное, хирургическое и народное
Гнойный лимфаденит лечится в стационаре под контролем хирурга. Задача врача состоит в обеззараживании воспаленного очага антибактериальными средствами. Под анестезией проводится вскрытие лимфоузла, удаление гноя и пораженных тканей. Во время операции выясняется, как далеко распространился патологический процесс, выявляется степень пораженных органов, расположенных рядом с узлом.
После операции очаг воспаления промывается антисептиками, рана ушивается, выполняется дренаж (в полость устанавливается трубка). Дренирование позволяет выводить жидкость и гной, через трубку вводятся и антисептики. Также назначается медикаментозная терапия для устранения первопричиной болезни: противовоспалительные и антигистаминные препараты, противовирусные, противогрибковые средства.
Местно назначаются физиопроцедуры:
- Гальванизация — воздействие на организм постоянным током небольшой силы и низкого напряжения. Электрический заряд, проходя через ткани, вызывает ряд физиологических процессов, производит обезболивающий эффект, улучшает микроциркуляцию крови. Этот метод показан для восстановительного лечения после уничтожения причины гнойного лимфаденита.
- Лазеротерапия воздействует световыми волнами на ткани организма, производит противовоспалительный эффект, стимулирует восстановительные процессы. Метод не используется на участках кожи с доброкачественными новообразованиями: родинки, пигментация.
- УВЧ-терапия — воздействие на организм высокочастотным магнитным полем. За счет этого повышается температура в зоне воздействия, сосуды расширяются, процесс воспаления уменьшается. Абсолютное противопоказание метода — подозрение на опухоли, специфический лимфаденит. Не рекомендуется при повышенной температуре, ознобе.
Полезное видео — Лимфатические узлы: описание, функции и причины увеличения.
В комплексе с медикаментозными препаратами назначаются витамины для укрепления иммунитета, санитарно-гигиенический режим, диета: исключаются из рациона копчености, жирное мясо, больше употребляются белковые, молочные продукты.
Народные средства при гнойном лимфадените могут применяться в комплексе с медикаментозным лечением после операции и под контролем врача.
Распространенные народные методы — эхинацея и травяные настойки. Эхинацея стимулирует иммунитет, повышает устойчивость к воздействию вирусов, бактерий, грибков. Средство применяется в виде компресса или внутрь. В качестве травяных сборов используются корни одуванчика, сок алоэ, цветки календулы. В любом случае средства народной терапии применяются после консультации врача. Противопоказано самостоятельно прогревать гнойный лимфаденит, особенно когда неизвестна природа воспаления лимфоузлов. Необдуманные действия приведут к осложнениям.
Последствия и профилактика
 При неадекватной терапии или если больной вовремя не обратился к врачу, то гнойный лимфаденит может дать осложнения вплоть до летального исхода:
При неадекватной терапии или если больной вовремя не обратился к врачу, то гнойный лимфаденит может дать осложнения вплоть до летального исхода:
- тромбофлебит — воспаляются стенки вены, образуются тромбы, развивается отек конечности, осложнение — отрыв тромба
- свищи при прорыве гноя из воспаленного узла в трахею или пищевод
- развитие абсцесса, аденофлегмоны
- некрозы тканей, сепсис
- разъедание стенок капилляров и сосудов
Гнойный лимфаденит опасен возможным распространением инфекции по организму через кровоток и лимфу. Отсутствие адекватной терапии может привести к смерти больного.
Предупредить гнойный лимфаденит поможет своевременное лечение основного заболевания: ангины, отита, тонзиллита, гриппа, гнойных ран.
Профилактика включает в себя и уход за полостью рта: отсутствие кариеса, гигиена зубов, своевременное посещение стоматолога.
Чтобы избежать воспаления лимфоузлов нужно сразу удалять занозы из ссадин, обрабатывать антисептиками раны и порезы. Женщинам во время лактации нужно не допускать лактостаза и тщательнее следить за гигиеной молочных желез. В случае инфекции выполнять все назначения врача, не заниматься самостоятельной терапией. Не допустить развитие лимфаденита помогут препараты для повышения иммунитета.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
Источник
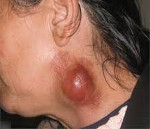
Гнойный лимфаденит – это форма острого воспаления лимфатических узлов неспецифической или специфической этиологии, сопровождающаяся образованием гнойного экссудата. Характеризуется увеличением, уплотнением, болезненностью пораженной области, покраснением кожи, появлением симптома флюктуации, лихорадкой и другими признаками интоксикации организма. Диагностика осуществляется с помощью клинического обследования, лабораторных и инструментальных методик (УЗДГ, КТ лимфоузлов, пункция). Лечение комплексное – хирургическое вскрытие и санация очага, медикаментозная терапия, физиопроцедуры.
Общие сведения
Среди патологии мягких тканей острым лимфаденитам отводится одно из первых мест. Встречаемость гнойных форм составляет 20–35% от общего числа воспалительных заболеваний челюстно-лицевой области. До 46,5% детей поступают на стационарное лечение с осложненным течением лимфаденита, что обусловлено структурно-функциональной незрелостью лимфатической системы и ошибками диагностики. Неспецифическому процессу свойственна осенне-зимняя и весенняя сезонность. Распространение ряда специфических лимфаденитов (при чуме, туляремии, клещевом энцефалите) имеет четкую географию (Дальний Восток, Средняя Азия, Китай, Африка).
Причины
Наиболее значимым возбудителем (94% случаев) является стафилококк (золотистый, эпидермальный) – в виде монокультуры или в сочетании со стрептококками, кишечной палочкой, анаэробами. Этиологическая характеристика болезни постоянно меняется, что связано с появлением новых штаммов, нарастанием резистентности к антибиотикам. Более детальное исследование содержимого лимфоузлов позволяет выявить вирусы (Эпштейна-Барр, цитомегаловирус), хламидии. Специфические варианты протекают с участием микобактерий, бледной трепонемы, токсоплазмы, грибковой флоры.
Гнойный лимфаденит практически всегда имеет вторичный характер, возникая в результате распространения инфекционных агентов из первичного очага по лимфатическим или кровеносным сосудам. Источником воспалительной реакции выступают патологические состояния различной локализации:
- Инфекции зубочелюстного аппарата. На долю одонтогенных нарушений, как наиболее частого этиологического фактора, приходится 47% неспецифических форм патологии. В стоматологической практике поражение подчелюстной и подбородочной зоны служит результатом альвеолита, периодонтита, периостита и остеомиелита челюсти.
- Заболевания ЛОР-органов. Являются второй по частоте причиной – тонзилогенным и отогенным процессам отводится четверть случаев. Шейные и подчелюстные лимфоузлы воспаляются у пациентов с ангиной (лакунарной, осложнившейся паратонзиллитом, окологлоточным абсцессом), фарингитом, аденоидитом. Абсцедирующими состояниями также сопровождаются средний отит, мастоидит, острые синуситы.
- Патология кожи и мягких тканей. В дерматологии лимфаденит возникает как результат микробной экземы, пиодермий (фурункула, карбункула, эктимы), инфильтративно-нагноительной трихофитии, рожи. Хирурги сталкиваются с гнойным поражением узлов при инфицированных ранах, абсцессах и флегмонах, панариции. Такая реакция характерна для тромбофлебитов, остеомиелита (если происходит прорыв гноя с образованием свищей).
- Болезни мочеполового тракта. Гнойный паховый лимфаденит чаще всего свидетельствует о болезнях, передающихся половым путем. Входит в симптоматику воспалительной патологии органов малого таза (хламидиоз, уреаплазмоз, гонорея), гениталий и кожи промежности (вульвит, баланит, герпес).
У детей прослеживается связь гнойного воспаления с ОРВИ, скарлатиной, мононуклеозом. У ряда пациентов причиной становится специфическая инфекция: туберкулез, сифилис, токсоплазмоз. Лимфоузлы поражаются на фоне туляремии, чумы, актиномикоза и ряда других болезней. По сравнению с инфекционными, роль травматических факторов незначительна – если микробы проникают непосредственно в узел через открытую рану, то констатируют первичный лимфаденит. Риск абсцедирования возрастает у лиц с ослаблением общей реактивности организма (переохлаждение, частые и длительные стрессы, иммунодефициты, хронические заболевания).
Патогенез
Воспаление является свидетельством барьерной (защитной) функции узлов. Сначала процесс имеет реактивный или серозный характер, сопровождаясь отеком, полнокровием сосудов, задержкой лимфы. Дальнейшее развитие инфекции ведет к проникновению возбудителя в лимфоидные структуры. Наблюдается пролиферация клеточных элементов: увеличивается количество лимфоцитов (в основном незрелых), нейтрофилов и макрофагов. Микробы и экзотоксины стимулируют хемотаксис лейкоцитов и их гибель (в том числе при фагоцитозе), что сопровождается образованием гноя. Обычно морфологические изменения ограничены капсулой, но существует риск деструктивных форм с вовлечением окружающих участков под влиянием протеолитических ферментов.
Классификация
Классификация острого гнойного лимфаденита, используемая в практической хирургии, призвана отразить характер патологического состояния в клиническом диагнозе. Чтобы получить исчерпывающую информацию о происходящих изменениях, учитывают следующие критерии:
- Этиологию. По происхождению выделяют вторичный (инфекционный) и первичный (травматический) процесс. Микробные формы, в свою очередь, бывают неспецифическими и специфическими. Последние представлены туберкулезными, сифилитическими, грибковыми вариантами.
- Путь проникновения. В зависимости от места расположения инфекционного очага лимфадениты разделяются на одонтогенные (результат поражения зубочелюстной системы) и неодонтогенные. К последним относят стоматогенные, отогенные, тонзилогенные, риногенные, дерматогенные (поражающие соответственно слизистую ротовой полости, ухо, миндалины, нос, кожные покровы).
- Распространенность. С учетом распространения гнойный лимфаденит бывает изолированным (локальным), регионарным (задействовано несколько узлов в одной или смежных областях) и генерализованным (поражается 3 и больше групп). Патологическое состояние может охватывать различные зоны: шейную, подчелюстную, подмышечную, паховую и др.
- Степень увеличения лимфоузлов. Оценивая воспалительную реакцию лимфоидных образований, принято выделять несколько степеней их увеличения: от 0,5 до 1,5 см в диаметре (первая); 1,5–2,5 см (вторая); до 3,5 см и более (третья).
Заболевание проходит несколько клинико-морфологических стадий развития. Сначала возникает простой (серозный) лимфаденит, затем воспаление приобретает гнойный характер (абсцедирующий). Без адекватного лечения развивается аденофлегмона.
Симптомы гнойного лимфаденита
Гнойный процесс является продолжением серозного, что наблюдается при снижении резистентности организма, несвоевременном обращении, запоздалой диагностике или неправильно подобранной терапии. Заболевание проявляется нарушением общего самочувствия с повышением температуры до фебрильных цифр (39°С), ознобом, недомоганием, ломотой в теле, снижением аппетита. Об интоксикации у ребенка также свидетельствуют бледность, сухость кожи и слизистых оболочек, вялость, адинамия, нарушение сна.
Осмотр пораженного участка выявляет припухлость без четких границ, приводящую к видимой асимметрии. Кожа над воспаленным очагом гиперемирована, напряжена, не собирается в складку. Пальпаторно узлы болезненны, приобретают плотноэластическую консистенцию, становятся ограниченно подвижными из-за периаденита. Расплавление тканей (абсцедирование) определяют по феномену флюктуации в центре припухлости – колебанию экссудата при толчкообразных движениях. С кожей и окружающими тканями лимфоузлы обычно не спаиваются.
В ряде случаев среди локальных изменений удается выявить и признаки воспалительного поражения лимфатических сосудов (лимфангита). Тогда можно заметить, что к увеличенному узлу от входных ворот инфекции идет плотный болезненный тяж, определяемый снаружи по линейному покраснению (узкой полосе на коже). Активная воспалительная реакция в зоне первичных нарушений дополняет клиническую картину рядом сопутствующих симптомов (со стороны полости рта, горла, урогенитального тракта и пр.).
Осложнения
Если острое воспаление вовремя не прервать, то происходит расплавление капсулы с прорывом гноя в окружающую клетчатку. В этом случае наблюдается разлитой процесс, называемый аденофлегмоной. Локализация в шейной области сопровождается бурным течением с быстрым распространением гноя по межфасциальным пространствам. Прорыв экссудата в другие анатомические зоны (органы, полости) приводит к образованию свищей, абсцессов, медиастинита. Инфекция может перейти на венозные сосуды (тромбофлебит) или проникнуть в кровоток с развитием септикопиемии.
Диагностика
Предварительный диагноз устанавливается на основании клинических данных – опроса (жалобы, анамнез болезни), осмотра и пальпации лимфоидных образований. Физикальному обследованию подлежит и область вероятного расположения первичной инфекции. Для уточнения причины и характера нарушений необходим комплекс лабораторно-инструментальных методов:
- Общий анализ крови. Общими признаками, свидетельствующими о воспалительных изменениях в организме, выступают лейкоцитоз и повышение СОЭ. По их уровню и другим показателям (сдвиг лейкоцитарной формулы влево, токсическая зернистость гранулоцитов) можно судить о выраженности инфекционных расстройств. Бактериальная патология, по результатам клинического анализа крови, проявляется нейтрофилезом, а вирусная – лимфомоноцитозом.
- Ультрасонография. УЗИ лимфоузлов дает возможность определить размеры, форму, структуру, контуры, глубину залегания, взаимоотношение с близлежащими тканями, наличие осложнений. Согласно ультразвуковой допплерометрии, гнойный лимфаденит сопровождается увеличением размеров, уплотнением и утолщением капсулы узлов, неоднородностью структуры с анэхогенными участками, наличием зон с полным отсутствием кровотока.
- КТ пораженных зон. Является наиболее точным методом визуализации в клинической практике. Компьютерная томография позволяет уточнить размеры, расположение воспаленных структур, наличие абсцедирования, распространение гноя. Определяет первичные изменения в легких и других органах.
- Пункция лимфоузлов. Выявление признаков абсцедирования обуславливает необходимость диагностической пункции лимфоузлов. Полученный экссудат подлежит микроскопическому и бактериологическому исследованию с определением чувствительности к противомикробным препаратам. Для исключения специфических нарушений кусочек ткани, взятый путем пункционной или тонкоигольной биопсии, направляют на гистологический анализ.
Для более детального исследования назначают УЗДГ лимфатических сосудов, лимфографию, лимфосцинтиграфию. Диагностика гнойных лимфаденитов, вызванных специфической флорой, требует использования дополнительных методик. Туберкулезную инфекцию подтверждают туберкулиновыми пробами (Манту, Коха, Пирке), а сифилис – серологическими реакциями (RW, РМП, ИФА, РПГА, РИБТ).
Диагностику осуществляет гнойный хирург с привлечением врачей смежных специальностей. Учитывая локализацию первичного процесса, может потребоваться консультация стоматолога, отоларинголога, дерматолога и др. При подозрении на специфическую этиологию пациенту стоит посетить инфекциониста, фтизиатра, венеролога. Дифференциальную диагностику проводят с хроническими формами, лимфаденопатиями при лимфолейкозе и лимфогранулематозе, метастазами злокачественных опухолей. Должны исключаться нагноившаяся атерома, абсцессы и флегмона.
Лечение гнойного лимфаденита
Эффективное лечение достигается лишь при комплексном воздействии на патологию с применением хирургических и консервативных методов. Абсцедирование или наличие аденофлегмоны является показанием для вскрытия очага, эвакуации гноя, промывания и дренирования раны. Некротизированные ткани и разрушенные узлы удаляют. Операция выполняется врачом-хирургом в условиях стационара под местной анестезией.
В послеоперационном периоде пациенту необходим постельный режим с ограничением движений в пораженном участке и легкоусвояемой диетой. Назначают антибактериальную и дезинтоксикационную терапию, нестероидные противовоспалительные, десенсибилизирующие средства. Проводят перевязки с гиперосмолярными и противомикробными мазями, обрабатывают кожу антисептиками. Восстановительный период предполагает использование некоторых физиопроцедур (УВЧ, электрофореза, гальвано- и магнитотерапии).
Прогноз и профилактика
Своевременная и комплексная коррекция абсцедирующего лимфаденита делает прогноз благоприятным – наступает полное выздоровление с восстановлением функции пораженного сегмента. Предотвратить развитие гнойного лимфаденита удается при активном лечении серозного воспаления, что уберегает от дальнейшего распространения процесса и осложнений. Мероприятия первичной профилактики включают санацию хронических очагов инфекции (кариес, тонзиллит), рациональную терапию острых состояний, предупреждение травматизма, ведение здорового образа жизни.
Источник