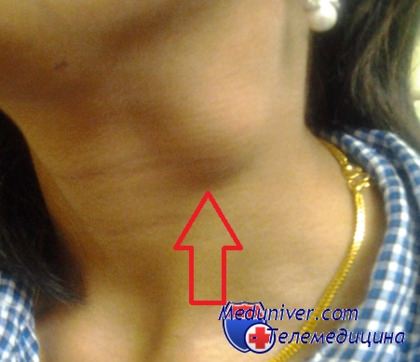
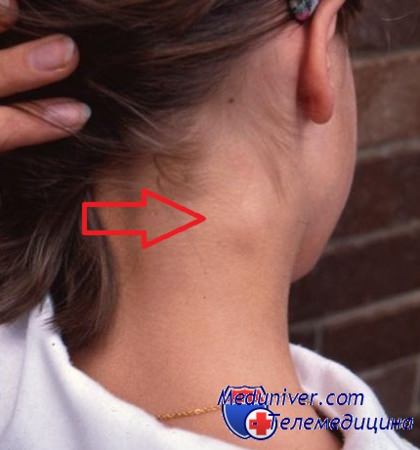
Увеличенные лимфоузлы у ребенка при кашле и насморке

Причины увеличения лимфоузлов у детей. Какую инфекцию предполагать?Лимфатические узлы – это периферические органы иммунной системы. Они представляют собой биологические фильтры, которые задерживают чужеродные агенты, попавшие в организм, пытаются их обезвредить и участвуют в выработке иммунного ответа. Поэтому увеличение лимфоузлов в большинстве случаев говорит о наличии инфекции в организме, присутствии бактерий и вирусов. Ощупывать их нужно мягкими круговыми движениями, указательным, средним и безымянным пальцами. Нужно оценивать при этом следующие характеристики: болезненность, размеры, плотность, подвижность, изменения кожи над узлом. Они могут быть безболезненными, или ребенок может испытывать боль при касании, это обычно связано с размером узла. Чем он больше, тем сильнее растягивается покрывающая его капсула, и оказывается давление на рецепторы кожи. Размеры часто зависят от силы иммунного ответа и воспалительного процесса, протекающего в узле. Консистенция может быть тестообразной, лимфоузлы бывают очень твердыми или мягкими, эластичными. Кожа над узелком меняется обычно при гнойных процессах. Эти периферические органы иммунитета могут увеличиваться местно. В таком случае речь идет об увеличении одного или двух узелков, находящихся недалеко от места воспаления. Например, увеличенные миндалины при ангине. Однако увеличение лимфоузлов может быть системным, во всем организме, в том числе и вокруг внутренних органов, например, около легких или селезенки. Разумеется, прощупать многие из внутренних узлов невозможно, тогда на помощь приходят рентгенография, УЗИ, компьютерная томография. У детей увеличение лимфоузлов не всегда является патологией. Например, в норме у них прощупываются шейные, подмышечные, паховые узлы, в два года могут несколько увеличиваться миндалины во рту. Все это связано с перестройками в детской иммунной системе, когда большое количество клеток иммунитета мигрируют в узлы для своего дальнейшего развития. При разных инфекциях характер измененных лимфатических узлов бывает специфическим, и это является ценным диагностическим признаком. Задача родителей сводится к регулярной проверке лимфатических узелков ребенка, ощупыванию и определению их характера, а также своевременному обращению к специалисту с подозрением на ту или иную инфекционную болезнь. Кстати, часто увеличенные узлы сочетаются с определенным типом лихорадки и многими другими симптомами, позволяющими врачу определить заболевание почти наверняка.
Инфекционный мононуклеоз вызывается вирусом, и хотя это заболевание встречается далеко не так часто, как обычная простуда, болеют им преимущественно дети младшего возраста. При этом заболевании увеличение ламфоузлов – один из основных признаков. В размерах меняются чаще всего парные шейные узлы, расположенные симметрично. При повороте головы в сторону они особенно четко видны. Иногда увеличиваются затылочные, к ним могут присоединяться также подмышечные и паховые узелки. В норме узлы, которые прощупываются, похожи на просяное зернышко, то есть они довольна маленькие (до 50 мм), при этом подвижны, как говорят врачи “не спаяны с окружающими тканями”. При мононуклеозе они могут увеличиваться до размеров горошины или даже куриного яйца. При касании они лишь слегка болезненны, сохраняют подвижность, на ощупь плотноваты, а кожа над ними выглядит обычно. В некотрых случаях шея видимо утолщается, за счет воспаления клетчатки вокруг лимфоузлов, так называемая “бычья шея”. Иногда спустя 2-4 недели лимфоузлы несколько уменьшаются, но в целом остаются увеличенными длительное время: от нескольких месяцев до года. Также возникает длительное повышение температуры до 38-39 градусов, покраснение и отек слизистой оболочки горла, увеличение миндалин, болезненная ангина и затрудненное дыхание через нос. Таким образом, инфекционный мононуклеоз “маскируется” под обычную ОРВИ. Поэтому установить факт наличия именно мононуклеоза можно только при помощи лабораторного анализа. Краснуха также характеризуется увеличением лимфатических узлов. В этом случае увеличение узлов системное, особенно сильно меняются в размерах затылочные и задние ушные лимофузлы. Они становятся плотными, и при их ощупывании ребенок испытывает боль. При этом повышается температура, затем на лице появляется сыпь, которая со временем “спускается” на туловище и конечности.
При инфекционных заболеваниях дыхательных путей степень увеличения узлов зависит от того, насколько выражен и длителен воспалительный процесс. При этом практически всегда увеличиваются миндалины, несильно увеличиваются шейные, затылочные лимфоузлы, они болезненны при ощупывании, немного уплотнены, и кожа над ними не изменена. При трахеитах, бронхитах, пневмониях могут быть увеличены внутригрудные лимфоузлы, прощупать их невозможно. Многое здесь зависит от самого возбудителя инфекции, в некоторых случаях увеличение лимфатических узлов может быть и системным. Туберкулез чаще всего характеризуется системным увеличением лимфоузлов. Таким образом, увеличиваются узлы, располагающиеся в грудной полости, в основном, в месте перехода бронха в легкое. Иногда происходит увеличение лимфатических узлов, прилежащих к трахее или бронхам. Увидеть их можно на рентгеновском снимке или компьютерной томограмме. Одновременно в размерах постепенно увеличиваются шейные лимфоузлы, чаще с одной стороны или последовательно, напоминая нитку бус. Они становятся все более плотными, и менее подвижными, болезненными по мере того, как растягивается капсула в процессе увеличения. Со временем кожа нам ними может изменяться: краснеть, изъязвляться. Узел размягчается, палец при легком надавливании на него как бы проваливается. Затем образуется небольшое отверстие – свищ, по которому оттекает гной. Инфекция в лимфатические узлы попадает уже вторично, из очага в легких. Лимфоузлы при бруцеллезе, как и при инфекционном мононуклеозе, долгое время остаются увеличенными. Родителей при этом должен насторожить тот факт, что накануне ребенок употреблял недостаточно термически обработанное мясо скота или сырое молоко, именно так и передается возбудитель этой инфекции. Лимфоузлы при бруцеллезе увеличиваются системно, при этом можно сказать, что размер узлов зависит от количества бактерий, находящихся и размножающихся в них. Заражение туляремией возможно несколькими путями. Например, при употреблении мяса больного животного. При укусе насекомых или контакте с животными (зайцами, мышами и т.д.) в месте внедрения возбудителя образуется язвочка, и увеличиваются близлежащие лимфатические узлы, возможно и системное их увеличение. Все это часто сочетается с лихорадкой, воспалением слизистой оболочки горла и конъюнктивы глаз. Родителям важно понимать, что лимфатическая система распространена по всему организму, и в лимфу сбрасываются яды, токсины и возбудители инфекции из всех органов и тканей. За каждый участок организма отвечают свои группы лимфатических узлов. К примеру, заболевания зубов могут вызвать увеличение подбородочных, подчелюстных узлов. Заболевания дыхательных путей приводят к увеличению шейных, затылочных, околоушных лимфоузлов. Если инфекция локализовалась в руке или ноге, то увеличиваются чаще локтевые или подколенные узлы соответственно. Поэтому возбудителя чаще всего приходится искать рядом с воспалившимся узлом. Вторым важным моментом является то, что лимфатические узлы, увеличенные из-за инфекции, чаще всего мягкие на ощупь и подвижные. А вот как будто бы каменный узел, плотно спаянный с окружающими тканями может быть тревожным признаком развития опухоли. Узел, который остается увеличенным более двух недель, однозначно требует похода к врачу и сдачи дополнительных анализов. Видео техники оценки лимфатических узлов– Вернуться в оглавление раздела “Профилактика заболеваний” Автор: Искандер Милевски |
Источник
анонимно, Женщина, 35 лет
Здравствуйте доктор. В течение длительного времени у ребёнка увеличены лимфоузлы на шее, я их обнаружила при лёгком орви у сына, 4 года. Орви протекало без температуры, с насморком и красным горлом. Немного кашлял. Так же нащупала лимфоузел над ключицей слева. Единичный, небольшой, подвижный, не болит. На шее множественные, так же подвижные и не болят. Сдали анализы, Кал моча в норме, ОАК два раза, тоже норма, биохимия норма, инфекции, перенесенный цмв. Года в два ребёнок болел розеолой.
УЗИ брюшной полости выявило множественное увлечение лимфоузлов. Но все они нормальные. Фото анализов прилагаю.
Были у хирурга лора, педиатра, они свое исключают. Педиатр говорит, возможно всегда так было, я просто не обращала внимания. Назначила сумамед, пропили 6 дней, лимфоузлы не изменились, как были так и есть. Гематолог занял выжидательную позицию. Пересдать снова кровь и снова придти к ней.
У меня паника начинается, я не знаю в каком направлении двигаться дальше! Подскажите пожалуйста какие доп обследования, анализы можно сдать? Правда ли, что анализ крови не всегда показывает онкологию, и что она может быть в норме, а у ребёнка что то плохоена самом деле?
Так же ребенок почти с рождения потеет. Особенно после дневного сна, но он любит спать закутавшись в одеяло и я не придавала этому значения, пока не прочитала, что это очень плохо, что ребёнок потеет. Бывает он просыпается, а подушка мокрая, сам влажный. Но это длится очень давно, почти с рождения. Неужели так долго может развиваться болезнь?
Так же в данный момент у ребёнка небольшой дерматит на ногах, так же ковыряет губы до крови, постоянно ранка на губах. Я пытаюсь лечить, но все бесполезно он их опять ковыряет и срывает сухую корку. Может ли таким образом инфекция проникнуть в организм?
Буду очень благодарна за ответ!
Добрый день!
Лимфаденопатия часто встречается в этом возрасте, отражает борьбу с различными многочисленными возбудителями, с которыми встречаются дети, при нормальных анализах и самочувствие не является сигналом серьезных процессов.
Я бы добавила р. Манту, рентген ОГК для окончательного вердикта. И тему завершить.
А вот в крови- данные за латентный железодефицит. Нужно этим заняться. Витамин Д3 ребенок получает?
С уважением,
Климова Ю.А.
анонимно
Здравствуйте. Большое спасибо за ответ.
Нет, витамин Д отдельно не принимает. Принимали наверное до 2х лет. Далее врач отменил, сказал, что ребёнок в таком возрасте его достаточно принимает из продуктов. Я учту этот момент. Спасибо большое.
Манту делали делали в августе и все было в норме. Стоит ли повторять её ещё раз?
Добрый день,
Манту тогда вряд ли стоит повторять.
С уважением,
Климова Ю.А.
анонимно
А скажите ещё пожалуйста, могут ли быть увеличенные лимфоузлы от недостатка железа? И к какому врачу обращаться по поводу латентного железодефецита, гематологу или педиатру?
Добрый день,
нет, не могут. По поводу железодефицита – к педиатру.
С уважением,
Климова Ю.А.
анонимно
Простите меня за мою навязчивость.
Сегодня получили очередной результат анализа крови.
В нем имеются предупреждения анализа, g1, g2, m2
К сожалению не получается добавить фото, поэтому приложу результаты написанные вручную.
Палочкоядрные 1
Сегментоядерные 34
Эозинофилы 4
Базофилы –
Лимфоциты 52
Моноциты 9
Соэ 3
Wbc 9.1
Lym%48.9
Mon%10.8
Gra% 40.3
Lym 4.40
Mon 0.90
Gra 3.80
Rbc 4.74
Hgb 136
Hct 0.378
Mcv 80
Mch 28.8
Mchc 361
Rdw cv 12.7
Rbw sd 36
Plt 295
Mpv 6.6
Pct 0.194
Pdw 14.6
Скажите пожалуйста, есть ли отклонения? И что означают предупреждения анализ?
Могут ли они означать делезодефецит или это что то другое, касающиеся наших увеличенных лимфоузлов? Спасибо большое!
Добрый день,
Отклонения есть, но незначительные, не требующие действий. Не касаются ни лимфоузлов ни железодефицита. В целом достаточно обычный результат анализа у ребенка.
С уважением,
Климова Ю.А.
анонимно
Здравствуйте!
Снова обращаюсь к вам за советом.
Вот уже на протяжении года у ребёнка так и остаётся увеличен лимфоузел в надключичной области. Размер его не меняется, анализы крови так же в норме. У гематолога наблюдаемся. На последнем приёме нам было назначен биохимический анализ крови. Врач сказала обратить внимание на АСЛО. Сказала, если будет повышен, то надо обратиться к Лор врачу, для промывания миндалин. Т.к миндалины рыхлые, но без пробок (и анигин не бывает), но необходимо их промыть, возможно инфекция именно там и лимфоузел увеличен именно из за этого. Так вот, анализ сдали, АСЛО повышен, при норме до 150,у нас 386,5.
Так же понижен ферритин- 12,6 при норме от 22. Гемоглобин при этом в норме 140.
Врачем терапевтом был назначен феррумлек, по 9,5мл 14 дней.
Так же направили к лор врачу, для промывания миндалин. Но лор отказался их промывать, ссылаясь на то, что АСЛО не так уж и повышен, и что инфекция в другом месте, иначе была бы ангина. В каком месте искать эту инфекцию? К слову, анализы от ноября 2018г и АСЛО, и с реактивный белок и ревматоидный фактор в норме, но уже тогда был лимфоузел.
Анализы на эпштейн барр, герпес, отрицательные, цитомегаловирус Igg положительный.
Скажите пожалуйста в каком направлении двигаться дальше? Какие анализы ещё стоит сдать, что бы выявить причины увеличения асло? И возможно ли, что асло повысился только сейчас, а лимфоузел у нас уже год?
Ребёнок болел последний раз 1.01.19, с этого времени не болел ни разу, были небольшие сопли. В остальном бодр и весел.
Но несколько дней жалуется на колено, говорит болит, но при этом бегает и прыгает все равно.
Буду очень признательна за ответ.
Добрый день,
с ЛОР согласна. Если думать о миндалинах и стрептококке, проще взять посев из зева и выяснить есть ли там стрептококк. Но носительство стрептококка крайне трудно излечимо и бессмысленно при отсутствии воспалительного процесса в ротоглотке. Возможно перенес заболевание, с тех пор остались антитела.
Про колено – сделайте УЗИ, посмотрите нет ли выпота, соответственно этому действуйте.
Надключичный лимфоузел у ребенка справа или слева?
С уважением,
Климова Ю.А.
анонимно
Спасибо большое за ответ!
Так получается, на асло не обращать внимания? Или просто наблюдать? Надключичный Лимфоузел слева. Он уже год одного размера, как маленькая горошинка, не болит, мягкий, подвижный.
Так же после УЗИ брюшной полости, обнаружены и там, множественные, увеличенные лимфоузлы , но педиатр сказал такое бывает. Может стоит обратиться к гастроэнтерологу?
И по поводу посева, если мы его например сдадим, высеется стрептокк в ротоглотке, то тогда промывание миндалин и лечение стрептококка показано?
Добрый день,
если единственные жалобы – не меняющийся за год лимфоузел, то да, не обращала бы внимания.
Гастроэнтеролог не при чем.
Промывание миндалин не вытеснит стрептококк, к сожалению. Его антибиотиком-то в 10 дней совсем не всегда удается изгнать. Делали ли рентген органов грудной клетки? Я об этом писала в прошлый раз, но ответ не нашла в Ваших письмах.
С уважением,
Климова Ю.А.
анонимно
Да, делали рентген, там все чисто!
Ну из жалоб ещё лимфоузлы в брюшной полости, повышенный асло и пониженный ферритин. Иногда жалобы на колено, иногда на боль в животе. Ну и наверное ещё, что вес плохо набирает, но и не теряет при этом. В 5,5 лет, вес 18.800, рост 114см
Могут ли все эти жалобы, как то влиять на лу?
Добрый день,
Ферритин связан с питанием.
Лимфоузлы брюшной полости с антистрептолизином- вряд ли. Если в Москве из горла роста пионенного стрептококка нет, то его роль в увеличении шейных лимфоузлов лишь ретроспективная (то есть вызвал их увеличение в моментинфицирования).
С уважением, Климова Ю.А.
Источник
Причиной увеличения лимфоузлов в большинстве случаев являются процессы, не связанные с гемобластозами: чаще всего это общепедиатрические, инфекционные, иммунные и другие состояния
Тот факт, что врач-педиатр достаточно часто обнаруживает у своих пациентов увеличенные лимфатические узлы (ЛУ) и ему приходится в сжатые сроки находить ответ на вопросы «почему?» и «что делать?», позволяет обойтись без длинного введения. Так, при проведении педиатрического скрининга и последующего анализа 1607 диагнозов острых и хронических заболеваний у детей и подростков в возрасте 5 — 17 лет выявлено, что болезни ЛУ обнаружены в 3,35% случаев [6]. Традиционно при обнаружении увеличенных ЛУ, не учитывая другие составляющие этого синдрома (анамнез, общую клиническую картину, местную симптоматику), педиатр думает об онкогематологическом заболевании. Вследствие этого такие больные составляют 40% всех пациентов онкогематологов [7], что представляется неоправданным. Частота впервые выявленных случаев онкогематологических заболеваний в нашей стране невелика. Заболеваемость острыми лейкозами составляет 4,0 — 5,0 случаев на 100 000 детей в год, неходжкинскими лимфомами — 0,9 — 1,1 на 100 000 детей в год. Отсюда понятно, почему подавляющая масса детей с увеличенными ЛУ с приемов гематологов возвращаются к педиатрам с диагнозом лимфаденит. То есть причиной увеличения ЛУ в большинстве случаев являются процессы, не связанные с гемобластозами: общепедиатрические, инфекционные, иммунные и другие состояния. Исходя из вышесказанного, мы решили представить нашу точку зрения на синдром увеличения лимфатических узлов.
| Рисунок 1. Подчелюстные лимфатические узлы при лимфогранулематозе (УЗИ, 7,5 МГц) |
| Рисунок 2. Подчелюстной узел при туберкулезе (УЗИ, 7,5 МГц) |
Увеличение ЛУ может быть результатом лимфаденита (ЛА) и лимфаденопатии (ЛАП).
ЛА — воспаление лимфатических узлов, возникающее как осложнение после различных гнойно-воспалительных заболеваний и специфических инфекций (туберкулез, актиномикоз, чума и др.). ЛА, как правило, представляет собой вторичный процесс.
ЛАП — системное увеличение лимфатических узлов, не связанное с воспалением (воздействие некоторых медикаментов, пролиферация, метастазирование и т. п.).
Эпидемиология ЛА и ЛАП не разработана. Можно только отметить, что, по данным И. С. Тарасовой [6], при сплошных массовых исследованиях детей Брянской области ЛА встречается, как и следовало ожидать, несколько чаще (1,86% среди всех осмотренных), чем ЛАП (1,49% от общего контингента).
Методы исследования ЛУ должны быть максимально стандартизованы. В клинической практике оценивают жалобы (местная болезненность, местное или общее повышение температуры, общесоматические жалобы), анамнез (эпиданамнез, давность появления, локализация увеличенных ЛУ в одной или нескольких группах, одновременное их увеличение или постепенное, скорость манифестации болезни и т. д.). Особое значение имеет осмотр больного. Наряду с тщательным общепедиатрическим осмотром по системам необходимо обратить внимание на число измененных ЛУ и их локализацию по группам. Размеры лимфоузлов должны оцениваться только объективно: в миллиметрах или сантиметрах. Принятое в нашей стране и широко рекомендуемое в отечественной литературе сравнение размеров ЛУ с зерном, горохом, вишней, лесным или грецким орехом нерационально, дает несопоставимые результаты и должно быть изжито. Необходимо тщательно фиксировать соотношение увеличенных ЛУ между собой. Например, расположение ЛУ по типу «солнечной системы» (один большой ЛУ в центре и по периферии от него ЛУ меньшего диаметра) типично для туберкулезного лимфаденита [2]. ЛУ могут быть эластичными, плотными, с явлениями флюктуации. Обязательно описывается спаянность ЛУ с соседними узлами и окружающими тканями, наличие или отсутствие болезненности при пальпации. Необходимо осмотреть и описать состояние всех доступных ЛУ: затылочных, подчелюстных, передних и задних шейных, над- и подключичных, подмышечных, локтевых, паховых, подколенных. Данные осмотра и пальпации дополняются, подтверждаются и уточняются инструментальными методиками. Прежде всего это методы неинвазивной визуализации, использующиеся для изучения глубоко расположенных ЛУ. Они позволяют точно определить размеры ЛУ, изменения групп ЛУ, недоступных осмотру и пальпации, характеристики капсулы, спаянность, топографические особенности, внутреннюю структуру; исключить состояния, симулирующие увеличение ЛУ (опухоли, не исходящие из ЛУ, гематомы, аномалии почек и т. п.). Крайне важно получение информации о состоянии печени и селезенки. На первом месте по доступности и быстроте получения информации стоит эхография (УЗИ). ЛУ диаметром менее 1,5 см по плотности приближаются к окружающей жировой ткани, визуализируются редко, ограничить их опухолевое поражение от иных причин увеличения только по данным УЗИ практически невозможно. Такие ЛУ наблюдаются прежде всего при инфекционных процессах, реактивных поражениях, а у детей с гемобластозами — в состоянии полной ремиссии. ЛУ диаметром 1,5 — 2 см хорошо визуализируются в случае, если они проецируются на эхонегативные структуры или изменяют обычные топографо-анатомические соотношения. Весь спектр УЗИ-изменений может быть сведен к нескольким основным группам [3].
1. Увеличение отдельных ЛУ оценивается как небольшое, если они не теряют своей обычной УЗИ-картины, сохраняют капсулу, четкость и ровность контура, не изменяют топику органа. Такой тип характерен для инфекционных поражений, особенно туберкулеза, вирусного гепатита, коллагенозов, иммунодефицитов, гемобластозов у детей низкой группы риска.
2. Дальнейший рост ЛУ приводит к появлению сливающихся между собой масс, оттесняющих сосуды. Наблюдается при гнойном расплавлении группы лимфоузлов, при гемобластозах, метастазирующих опухолях.
3. Сдавление или оттеснение внутренних органов. При этом может возникнуть гидронефроз за счет сдавления мочеточников, значительное смещение матки, мочевого пузыря. Типично для крайне неблагоприятных вариантов миелолейкозов, лимфом Ходжкина и неходжкинских лимфом.
УЗИ-заключения могут быть подтверждены компьютерной томографией (КТ). Дополнительно КТ позволяет уточнить структуру ЛУ, их топографические соотношения, обнаружить другие группы ЛУ.
Если поверхностные лимфоузлы есть смысл оценивать только эхографически, а мезентериальные и забрюшинные ЛУ практически одинаково хорошо выявляются методами УЗИ и КТ, то внутригрудные ЛУ выявляются почти исключительно рентгенологически.
Принятое в нашей стране и широко рекомендуемое в отечественной литературе сравнение размеров лимфоузлов с зерном, горохом, вишней, лесным и грецким орехом нерационально, дает несопоставимые результаты и должно быть изжито
Такие методы диагностики, как изотопная сцинтиграфия и лимфография, могут применяться по очень строгим показаниям в специализированных клиниках или ограниченно при динамических исследованиях и не используются в широкой практике.
Достоверное выявление причин увеличения ЛУ возможно лишь гистологическими методами. При этом материал должен быть получен только путем открытой биопсии ЛУ, хотя современные методики тонкоигольной биопсии позволяют получить достоверные результаты. Рекомендовавшаяся ранее пункционная биопсия дает очень большой процент ложно-положительных и ложноотрицательных результатов.
Увеличение ЛУ схематически [5, 11] можно представить (с описанием некоторых практически значимых, но малоизвестных форм) как связанное с инфекцией (ЛА) и не связанное с инфекцией (ЛАП).
1. ЛА вирусной природы.
- цитомегалия.
- инфекционный мононуклеоз.
- корь.
- краснуха.
- орнитоз.
- синдром Ардмора.
Инфекционное заболевание, вероятнее всего вирусной природы, пик заболеваемости наблюдается осенью, передается воздушно-капельным путем. Индекс контагиозности высокий, инкубационный период 3—10 дней. Начинается с фарингита, ринита, субфебрилитета. Протекает с генерализованным увеличением ЛУ, болезненной увеличенной печенью (реже — спленомегалией), миалгиями, болями в грудной клетке. Выздоровление без последствий.
2. ЛА при бактериальных инфекциях.
- кариес.
- абсцесс.
- болезнь кошачьей царапины. Вызывается Bortanella (Rochalimeae) hensella. Чаще доброкачественно протекающее со спонтанным выздоровлением двустороннее воспаление ЛУ (в т. ч. мезентериальных и внутригрудных) с общими и кожными неспецифическими симптомами, обусловленное ранениями кожи кошками, собаками, реже — посторонними острыми предметами. Описаны гранулематозный гепатит, спленомегалия, энцефалитические реакции, судорожный синдром [8, 10]. Наблюдается в основном у детей и подростков преимущественно поздней осенью и зимой.
- Боррелиоз. Известен как псевдолимфома. Лимфопролиферативное поражение ЛУ и кожи при заражении Borrelia burgdorferi после укуса клещами. Описаны переходы в злокачественные лимфомы.
- Туберкулез. Наряду с типичными формами туберкулеза следует помнить о т. н. атипичных микобактериозах. По данным Ф. Миллера [2], до 50% подчелюстных ЛА у детей до 5 лет вызываются атипичными штаммами микобактерий (в частности, типа avium), и вероятность микобактериального поражения ЛУ тем выше, чем младше ребенок (рис. 1).
- Сепсис.
- Аллергический субсепсис. Рассматривается и как вариант ювенильного ревматоидного артрита, т. н. болезнь Стилла.
- Сифилис. Темпы роста заболеваемости сифилисом детей значительно опережают аналогичный показатель у взрослых. Так, заболеваемость сифилисом среди взрослых возросла за 4 года в 15,8 раз, а среди детей — в 21 раз. 65,6% детей заразились половым путем [1].
- Генито-аноректальный симптомокомплекс — осложнение хронического ЛА при хламидиозе серотипов L1—L3 с перипроктитом, хронически рецидивирующими перианальными и промежностными свищами, стриктурами и фиброзом генитоуретрального трактов, элефатиазисом вульвы. Встречается в основном у больных женского пола.
3. ЛА при грибковых заболеваниях.
- гистоплазмоз.
4. ЛА при паразитарных заболеваниях.
- эхинококкоз.
5. ЛА при протозойных инфекциях.
- токсоплазмоз. Субклинический вариант — шейный подострый некротизирующий ЛА. Клинически — болезненный, чаще шейный ЛА, со спонтанной ремиссией через 3 — 6 месяцев, лихорадка, экзантема. Нейтропения. Гистологически — коагуляционные некрозы с гистиоцитарными и иммунобластными клетками без гранулем, без нейтрофилов. Дифференциальная диагностика проводится со злокачественными лимфомами, туберкулезом, гистиоцитозом, а по данным гистологии (васкулит) — с системной красной волчанкой.
- кала-азар.
- малярия.
Формы, не связанные с инфекциями (ЛАП)
1. ЛАП медикаментозная.
- производные гидантоина (дифенин и др.) — противосудорожные препараты. При таком осложнении терапии ЛАП рассматривается как аутоиммунобластная.
- аллопуринол (используется при лечении гиперурикемий, в т. ч. и при миелопролиферативных состояниях).
- противолепрозные средства (используются в гастроэнтерологии для лечения хронических колитов, в ревматологии — для лечения артритов и спондилоартритов, особенно ассоциированных с антигеном гистосовместимости HLA В-27).
- поствакцинальные.
- на фоне инородных тел.
2. При системных процессах в организме.
- коллагенозы (в этом случае наибольшее увеличение ЛУ регистрируется все-таки при инфицированных вариантах диффузных болезней соединительной ткани, то есть имеется сочетание ЛА и ЛАП).
- локальный опухолевидный амилоидоз. Традиционно описывается как патология исключительно взрослых [4]. Однако мы обнаружили эту форму диспротеиноза у 2 из 44 детей с системным амилоидозом. Локальный опухолевидный амилоидоз у наших пациентов протекал с выраженной общей параспецифической реакцией, что в сочетании с пальпируемым образованием в брюшной полости привело первоначально к ошибочному диагнозу лимфомы.
- амилоидоз Любарха, генетически детерминированный. Генерализованная ЛАП, ортостатическая гипотония, обструктивная инфильтративная кардиомиопатия, спленомегалия, нейропатия, туннельный синдром.
- синдром Дорфмана-Розаи (интермиттирующая доброкачественная лимфаденопатия). Вероятно аутоиммунное заболевание с доброкачественной пролиферацией плазмоцитов, гистиоцитов, фибробластов. Пик заболеваемости — в первые 10 лет жизни. Протекает с двухсторонним шейным, часто генерализованным увеличением ЛУ, лихорадкой, лейкоцитозом, узловатой эритемой. По нашим наблюдениям, при поражении внутренних органов прогноз плохой. Прогноз ухудшается при наличии одновременно иммунодисфункции (ускорение СОЭ, диспротеинемия).
- десквамативная эритродермия Лейнера. Вероятнее всего дефект хемотаксиса лейкоцитов и дефицит фрагмента комплемента С5. Заболевание манифестирует в первые 3 — 4 месяца жизни. Проявляется генерализованным увеличением всех лимфоузлов, вторичной эритродермией, дистрофией ногтей, анемией, рвотой, диареей. Чаще встречается при грудном вскармливании. Известны семейные случаи. Прогноз благоприятный.
3. Гранулематозы
- саркоидоз.
- аллергический гранулематоз Чарг — Штрауса. Сочетается с атопией в анамнезе. Проявляется в виде бронхиальной астмы, выраженной эозинофилии, ЛАП, нейропатии, кожных язв, поражения сердца, легких, кишечника и васкулита мелких артерий и вен.
- мультицентрический ретикулогистиоцитоз. Системное гранулематозное заболевание с образованием кожных узлов, деструктивным артритом, поражением внутренних органов. Протекает по типу псориатической артропатии.
- ретикулез липомеланотический (синдром Паутриера-Ворингера) — локализованное или генерализованное увеличение ЛУ как сопровождение дерматозов, прежде всего меланоэритродермии.
| Рисунок 3. Атипичные гистиоциты в пунктате лимфатического узла при гистиоцитозе X. Окраска по Романовскому. X900 |
4. ЛАП при гемобластозах.
- острые лейкемии.
- неходжкинские лимфомы.
- ходжкинские лимфомы (по старой терминологии — лимфогранулематоз).
- болезнь альфа-тяжелых цепей (средиземноморская лимфома). Наблюдается в основном в детском и юношеском возрасте, клиника обусловлена тяжелым синдромом мальабсорбции, являющимся результатом лимфопролиферативных процессов с инфильтрацией тонкой кишки и мезентериальной ЛАП.
- болезнь гамма-тяжелых цепей. Обусловлена моноклональной гаммапатией, протекает по типу лимфопролиферативного системного заболевания.
- гистиоцитарные синдромы
5. ЛАП при метастазировании солидных опухолей в ЛУ.
6. Паранеопластические реакции [12].
- ПОЭМК-комплекс. Паранеопластический симптомокомплекс (особенно часто при склерозирующих плазмоцитомах) = полинейропатия + органомегалия + эндокринопатия + дисглобулинемия (М-градиент) + поражение кожи.
7. ЛАП при первичных иммунодефицитных состояниях (ПИД).
- общая вариабельная иммунная недостаточность.
- аутоиммунный лимфопролиферативный синдром.
- гранулематоз септический. Гетерогенная группа дефектов иммунитета, объединенных незавершенным внутриклеточным фагоцитозом каталазо-позитивных микробов в результате дефицита перекиси водорода и атомарного кислорода [11]. В настоящее время известны 4 различных молекулярных дефекта: а) Х-хромосомно связанный рецессивный дефект тяжелых цепей цитохрома В558; б) аутосомно-рецессивно наследуемый дефект легких цепей цитохрома В558; в) дефект 47 kd цитозолфактора; г) дефект 65 kd цитозолфактора. Клинические признаки: острые абсцедирующие инфекции кожи, легких, желудочно-кишечного тракта, ЛУ, печени, селезенки, вызванные каталазо-позитивными бактериями (стафилококки, энтеробактерии), а также аспергиллами; хроническое гранулематозное воспаление в желудочно-кишечном тракте и мочевыводящих путях с возможным стенозированием; снижение образования атомарного кислорода и перекиси водорода в ответ на растворимые и опсонированные раздражители.
Данные осмотра и пальпации лимфоузлов должны подтверждаться и уточняться инструментальными методами. Прежде всего методами неинвазивной визуализации, используемыми для изучения глубоко расположенных лимфоузлов
8. Генетически обусловленные ЛАП [9].
- синдром Клиппель — Треноне. Сочетание локальных лимфангиом и гемангиом.
- синдромы с наследственно обусловленными лимфатическими отеками. Синдромы Вевера-Смита и Мильроя.
- легочная мышечная гипертрофия — мышечный цирроз легкого. Разрастание гладкомышечных волокон периальвеолярно, перибронхиально, интерстициально, интерлобарно. Увеличение ЛУ ворот легких. ДД проводится с саркоидозом, туберкулезом, синдромами эмфиземы легких, альвеолярно-капиллярного блока. Диагноз верифицируется только гистологически.
9. Синдром приобретенного иммунодефицита (СПИД).
В процессе диагностики заболеваний, протекающих с увеличением ЛУ, объединяются усилия педиатров, инфекционистов, иммунологов, онкогематологов. Главная роль при этом отводится именно педиатру, так как большинство ЛА и ЛАП связано у детей с инфекционным процессом. В то же время нельзя настаивать на инфекционном генезе увеличения ЛУ, если двухнедельный курс антибиотикотерапии не привел к существенному улучшению клинико-лабораторной и инструментальной картины. В пользу онкогематологического генеза изменения ЛУ свидетельствует увеличение их диаметра до 4 см и более, каменистая плотность, бугристость, образование конгломератов ЛУ, их спаянность с окружающими тканями, внутригрудные конгломераты, особенно в верхнем средостении, внутрибрюшинные конгломераты.
Четкое знание многообразия причин увеличения ЛУ поможет педиатрам в диагностике и дифференциальной диагностике этого синдрома.
Литература
1. Государственный доклад о состоянии здоровья населения Российской Федерации в 1994 г. М., 1995. с. 43.
2. Миллер Дж. Туберкулез у детей и подростков. М.: Медицина, 1984. с. 296.
3. Назаренко О. Р. Сравнительная ценность эхографии в оценке состояния органов брюшной полости у детей с острым лимфобластным лейкозом. Автореф. дис. … к. м. н, М., 1997. с. 24.
4. Нихамкин Л. И. Локальный опухолевидный амилоидоз брыжейки. Архив патологии, 1966. 4. с. 76 — 78.
5. Самочатова Е. В., Владимирская Е. Б., Жесткова Н. М., Наволоцкий А. В. и др. Болезнь Ходжкина у детей. М.: Алтус. — 1997. 96.
6. Тарасова И. С. Клинико-гематологическая характеристика детей при различных дозовых радиационных нагрузках. Автореф. дис. … к.м.н. М., 1997. с. 25.
7. Чернов В. М., Финогенова Н. А., Шахталин В. В., Сидорович Г. И. Структура гематологической заболеваемости детей в г. Клинцы Брянской области. В кн.: Медицинские аспекты влияния малых доз радиации на организм детей и подростков. Обнинск — Москва, 1992. с. 92 — 95.
8. Dangman B. C., Albanese B. A., Kocia M. Cat scratch disease with fever of unknoun origin: imaging features and association with new causative agent Rochalimea henselae. Pediatrics, 1995. v. 5. p. 767 — 771.
9. Emery A., Rimoin D. Principles and practice of medical genetics. 1988. V. 1, 2.
10. Flexman J. Bortanella henselae is a causative agent of cat scratch disease in Australia. J.Infect., 1995. V. 31. № 3. p. 241 — 245.
11. Leiber B. Die klinischen Syndrome. Muenchen, 1990, Bdd. 1,2.
12. Siegenthaler W. Differentialdiagnose innerer Krankheiten. Stuttgard, 1993. s. 800.
Источник