Увеличенные лимфоузлы при атопическом дерматите

| Предыдущая тема :: Следующая тема | |||||||
| Автор | Сообщение | ||||||
|---|---|---|---|---|---|---|---|
| _Оксана_ Профессор На сайте с 25.01.08 |
| ||||||
| Вернуться к началу | |||||||
| Pediatp Аспирант Сибмамы На сайте с 10.01.07 |
| ||||||
| Вернуться к началу | |||||||
| _Оксана_ Профессор На сайте с 25.01.08 |
| ||||||
| Вернуться к началу | |||||||
| Pediatp Аспирант Сибмамы На сайте с 10.01.07 |
| ||||||
| Вернуться к началу | |||||||
| _Оксана_ Профессор На сайте с 25.01.08 |
| ||||||
| Вернуться к началу | |||||||
| |||||||
| | Вы можете начинать темы Вы можете отвечать на сообщения Вы не можете редактировать свои сообщения Вы не можете удалять свои сообщения Вы не можете голосовать в опросах |
Источник
ОАК и увеличенные лимфоузлы при атопическом дерматите
Добрый вечер!
Ребенок 3 месяца 3 недели. По настоянию врачей и сердобольных родственников усиленно лечили затяжную желтуху (как потом оказалось) грудного вскармливания. Итог лечения:к 2 месяцам практически отказ от груди (сейчас пытаемся восстановить) и атопический дерматит средней тяжести ( лицо -“жуть”, но не мокнет, голова – “жуть” с корками и мокнет периодически, плечи и бедра – с наружной стороны краснота и шелушение). ОАК в поликлинике в 3 месяца – хороший (вроде как). Лечение у аллерголога, видимо, стандартное: Нутрилон пептиТСЦ, супрастин, энтеросгель, фукорцин на мокнутие на голове, адвантан. Лечение получаем 9ый день, смесь 4 банку заканчиваем.
Сейчас, вроде небольшое улучшение:сильная краснота, отечность, мокнутие ушли,появился на Нутрилоне запор (2 недели стул 1 раз в 2 дня).
Вчера обратила внимание на увеличенные затылочные лимфоузлы.Специально не щупала, увидела “шишки” с двух сторон чуть ниже основания черепа. Узлы подвижные, справа и слева, размер где-то по 1,2- 1,5 см, кожа над ними не красная, вроде не болезненные,еще прощупываются: справа ниже два узла по 3 мм, слева ниже 1 узел – 5 мм.В других зонах узлы вроде не прощупываются.
Сдали сегодня ОАК платно, результаты ниже.
WBC: 10,97
RBC:4,80
HGB: 131
HCT: 38,0
MCV: 79,2 fl
MCH: 27.3 pg
MCHC: 34,5 gl
PLT: 386
RDW-SD: 37,7 fl,
RDW-CV 13,5 %
PDW: 12,4 fl
MPV: 10,7 fl
P-LCR 29,6
PCT: 0,41 L/L
NEUT 1,82 (10*3/uL) 16,6*%
LYMPH 6,67 (10*3/uL) 60,8*%
MONO 1.14 (10*3/uL) 10,4*%
EO 1,31(10*3/uL) 11,9 %
BASO 0.0,03(10*3/uL) 0,3%
RET 18.8 % 0.0902 (10*6/uL)
IRF 20.9
LFR 79.1
MFR 16.3
HFR 4.6
СОЭ- 3 ММ/Ч
Моноцитозис
Лимфоцитозис
Еозонофилия
Расшифруйте, пожалуйста, ОАК и скажите, пожалуйста, права ли я, если считаю, что:
– в ОАК проблемный показатель только эозонофилы,
– лимфоузлы увеличены скорее из-за аллергии,
– к врачам (педиатору, хирургу, гематологу, иммунологу, аллергологу и иже с ними) обращаться с узлами смысла нет
– надо спокойно дальше жить и заниматься ликвидацией АД?
Или все-таки проблема серьезнее,чем я пытаюсь представить (моноцистозис, лимфоцистозис??) ?
На что стоит обратить, исходя из ОАК, внимание? Чем череваты повышенные эозонофилы и надо ли с ними как-то “бороться”? Как можно подкорректировать лечение назначенное аллергологом или оно адекватное?
Просто после:
– “вылеченной” желтухи,
– попыток пролечить нам результаты НСГ при отсутствии симптоматики в поведении и развитии ребенка (“..ужос! такой отек, столько жидкости! и что даже и не срыгивает? и не плачет? и голову не запрокидывает? и голова нормально прирастает?нет, но пролечиться -то вам все-равно придется..”),
– якобы дисплазии, диагностированной по несимметричным складочкам,
– аллерголога – “…че вы ходите, вам таким все-равно не поможешь, само пройдет, ну или не пройдет, тогда и будем лечить последствия..”
хочется обращаться к местным специалистам только в случае крайней необходимости и уже “вооруженными”.
Добавлю, ребенок 3 месяца 3 недели, вес 7,8 кг (при рождении 3,450), рост 66 см, развитие по возрасту, температуры сейчас нет. Болели в 2 месяца ОРЗ или ОРВИ (температура 2 дня до 38, сопли 10 дней)
Заранее, спасибо, прошу прощения за многословность и лирические отступления.
Источник
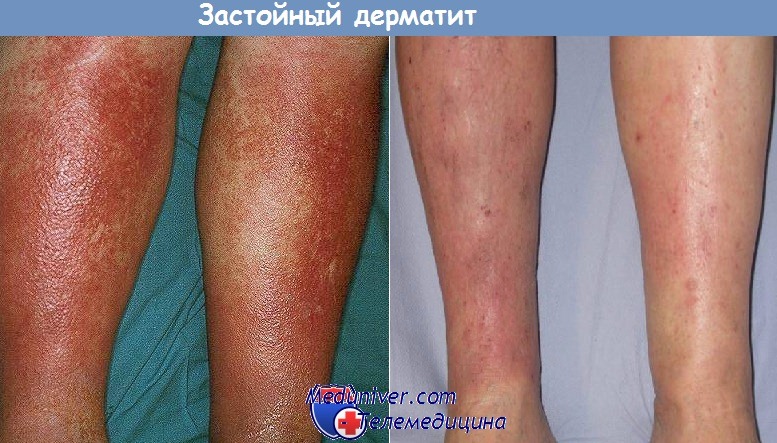
Застойный дерматит. Дерматопатический лимфаденит
Застойный дерматит. При гистологическом исследовании находят картину подострого или хронического дерматита. Довольно часто отмечаются значительные отложения гемосидерина в дерме. В старых элементах могут обнаруживаться многочисленные вновь образованные капилляры, заполненные фибровнымй элементами дермы.
Считается общепринятым; что клинические проявления застойного дерматита развиваются преимущественно в результате венозного и капиллярного стаза. Между тем, Кулвин и Хайнс (Kulwin, Hines) на основании исследования сосудов на границе дермы с подкожной жировой клетчаткой обнаружили, что наиболее частые и тяжелые изменения имеют место в артериолах, а не в венулах.
Изменения артериол и венул состоят в пролиферации интимы, эндотелиальной гиперплазии и гипертрофии мышечной оболочки. В области изъязвленных очагов может обнаруживаться полная облитерация артериол. Авторы пришли к выводу о том, что поражения артериол могут быть важным этиологическим фактором в патогенезе застойного дерматита.
Генерализованный эксфолиативный дерматит
Гистологическая картина может соответствовать изменениям при подостром или хроническом дерматите. При подостром типе имеется паракератоз, выраженный межклеточный и внутриклеточный отек (особенно в верхних частях мальпигиевой сети), акантоз с удлинением эпидермальных отростков и проникновение клеток в эпидермис.
В верхних частях дермы — отек и значительный воспалительный инфильтрат. Если отек в верхних частях мальпигиевой сети выражен резко, соответствующие клетки могут отслаиваться вместе с паракератотическими роговыми клетками. При хроническом типе эксфолиативного дерматита гистологическая картина характерна для хронического дерматита. Однако .в каждом случае необходимо тщательное гистологическое исследование с целью исключить лимфому.
Монтгомери указывает, что в 25% всех случаев эксфолиативного дерматита гистологически удается диагностировать лимфому. Если вначале при гистологическом исследовании не удается обнаружить лимфоматозной инфильтрации дермы, рекомендуется через некоторое время произвести повторную биопсию.
Дерматопатический лимфаденит
Каждый распространенный дерматит, в особенности генерализованный эксфолиативный дерматит (независимо от его происхождения — лимфоматозного или нет), может быть причиной развития генерализованного лимфаденита подкожных лимфатических узлов.
Гистопатология дерматопатического лимфаденита. Этот тип лимфаденита имеет некоторые характерные гистологические черты, не наблюдаемые при других его типах. Вначале он был описан Потрие и Ворингером (Woringer) как липомеланотический ретикулез. Термин «дерматопатический лимфаденит» ввел Харуитт (Hurwitt).
Гистологическое исследование показывает, что основное строение лимфатических узлов сохранено. Корковое вещество лимфатических фолликулов имеет большие зародышевые центры. В пульпе лимфатического узла обнаруживается значительная гиперплазия ретикулярных клеток. Так как в ретикулярных клетках имеется обильная эозинофильная протоплазма, участки ретикулярной гиперплазии имеют вид больших белых бляшек [Лэпли (Laipply)].
Ретикулярные клетки фагоцитарно активны и в них могут содержаться гемосидерин, меланин и иногда жир. Лимфатические фолликулы, так же как и пульпа лимфатического узла, пронизаны эозинофилами, нейтрофилами и плазматическими клетками. Промежуточные синусы выполнены ретикулярными клетками («синусовый катар»). Меланин и жир, иногда обнаруживаемые в лимфатических узлах, развиваются в коже и попадают в лимфатические сосуды вследствие расчесов. Этот жир не всегда является кожным салом [Беттли (Bettley)].
– Также рекомендуем “Дифференциальный диагноз дерматопатического лимфаденита. Потница и ее причины”
Оглавление темы “Дерматиты и эритема”:
- Ограниченный невродермит. Эксудативный дискоидный и лихеноидный хронический дерматоз
- Застойный дерматит. Дерматопатический лимфаденит
- Дифференциальный диагноз дерматопатического лимфаденита. Потница и ее причины
- Дисгидроз. Пузырчатка обыкновенная
- Дифференциальный диагноз обыкновенной пузырчатки. Вегетирующая пузырчатка
- Буллезный пемфигоид. Гистология буллезного пемфигоида
- Пемфигоид слизистых оболочек. Герпетиформный дерматит и многоформная эритема
- Ожоги и его степени. Крапивница и узловатая почесуха
- Узловатая эритема. Гистология и дифференциация узловой эритемы
- Узелковый васкулит. Чешуйчатый лишай
Источник
Действительно ли при аллергии увеличиваются лимфоузлы?
 В основе развития любого варианта чувствительности лежит иммунная реакция и формирование воспаления – острого или хронического. Его наличие так или иначе влияет на весь организм в целом, даже если вовлеченная в процесс область имеет небольшие размеры и возникновение локальных (местных) нарушений не приводит к системным (общим) изменениям – в частности, синдрому интоксикации (слабости, лихорадке).
В основе развития любого варианта чувствительности лежит иммунная реакция и формирование воспаления – острого или хронического. Его наличие так или иначе влияет на весь организм в целом, даже если вовлеченная в процесс область имеет небольшие размеры и возникновение локальных (местных) нарушений не приводит к системным (общим) изменениям – в частности, синдрому интоксикации (слабости, лихорадке).
Лимфатические узлы принимают участие в реакциях восстановления поврежденных структур организма. К воспалительному процессу при аллергии это также относится. Они контролируют качество иммунного ответа и, кроме того, выполняют роль фильтра – с лимфой в узлы попадают токсины и продукты распада тканей.
Таким образом, лимфоузлы могут увеличиваться при аллергии – этот признак является отражением наличия иммунного ответа. Для его обозначения в научной литературе специалисты используют термин «реактивная лимфаденопатия».
При пищевой, бытовой и пыльцевой чувствительности большое значение имеет постоянный контакт с провоцирующими веществами – то есть повторяющиеся эпизоды иммунной агрессии. Если чужеродный компонент (антиген) раз за разом поступает в организм, нарастает интенсивность воспалительного процесса в результате регулярного повреждения контактных тканей (например, слизистых оболочек, кожи).
При каких формах аллергии увеличиваются лимфоузлы?
Этот признак может становиться частью клинической картины индивидуальной непереносимости при таких вариантах аллергии как:
- Крапивница.
- Отек Квинке.
- Ринит (насморк).
- Бронхиальная астма.
- Атопический дерматит.
- Сывороточная болезнь.
- Токсикодермия.
Увеличенные лимфоузлы располагаются в разных анатомических областях; наиболее часто их можно наблюдать в следующих участках:
- шея;
- затылок;
- подмышки;
- пах.
Размер анатомических образований нарастает в период острых явлений реакции чувствительности; симптом может возникать как у детей, так и у взрослых людей.
Отличия лимфаденопатии от воспаления
Лимфоузлы во время развития какой-либо формы индивидуальной непереносимости могут достаточно сильно опухать и болеть, и не всегда ясно, действительно ли речь идет о реактивном процессе, при котором ткань анатомических образований не затронута или дело в ее инфицировании и развитии четко ограниченного воспаления – лимфаденита. Чтобы разобраться в этом, необходимо, прежде всего, иметь представление о нескольких основных понятиях – рассмотрим их ниже.
Лимфаденопатия
Этот термин, для удобства использующийся в научных публикациях в виде аббревиатуры «ЛАП», является обобщающим и применяется, когда речь идет об увеличении лимфатических узлов любой природы. Кроме того, специалисты указывают его во всех случаях при возникновении припухлости, провоцирующие факторы формирования которой еще не выяснены – то есть на этапе, предваряющем установление окончательного диагноза.
Распространенной причиной развития ЛАП является реактивная гиперплазия – увеличение количества структурных элементов ткани лимфоузла, в результате реакции со стороны иммунной системы. Именно о ней чаще всего говорят при возникновении каких-либо форм индивидуальной чувствительности – в том числе при хронических патологиях (например, дерматитах).
Лимфаденит
Под этим определением понимают воспаление непосредственно в ткани лимфатического узла. Оно возникает как вторичный процесс – в результате развития у пациента гнойных очагов и инфекционных заболеваний:
- Туберкулез.
- Чума.
- Туляремия.
- Сифилис.
- Актиномикоз.
Лимфаденит может приобретать как острый, так и хронический характер. Узлы могут воспаляться на фоне первичного заболевания, при этом неблагоприятный процесс в их ткани способен ярко протекать и после купирования (исчезновения) стартового провоцирующего фактора. В таком случае вероятны осложнения – например, формирование разлитого гнойного очага (флегмоны).
Воспаление лимфоузлов при аллергии – процесс, всегда связанный с причиной, не имеющей прямого отношения к реакции индивидуальной непереносимости.
При его возникновении следует задумываться, в первую очередь, об инфекции, а не рассматривать в качестве этиологической основы иммунную чувствительность. Аллергия может обусловить припухлость, но не формирование гнойного очага.
Как проявляется реактивная лимфаденопатия при аллергии?
Она может быть:
-
 локальной (поражение одного узла);
локальной (поражение одного узла); - регионарной (в этом случае затронуто несколько анатомических образований);
- генерализованной (лимфаденопатия наблюдается в трех разных участках расположения узлов).
Характерно преимущественно острое течение; чем ярче выражена иммунная реакция, тем проще отметить факт увеличения. При этом по мере стихания симптомов исчезают и признаки лимфаденопатии – после выздоровления (то есть купирования или прекращения эпизода чувствительности) размеры анатомических образований возвращаются к норме.
При легком течении сывороточной болезни, реакции на укусы насекомых или инъекции лекарственных препаратов наблюдается, как правило, либо локальная, либо регионарная лимфаденопатия. Узлы увеличены, слегка чувствительны при пальпации, уплотнены; вместе с тем нет значительной припухлости, покраснения, симптомов интоксикации – лихорадки и сильной слабости, тошноты или рвоты.
В случае тяжелого течения сывороточной болезни отмечается генерализованная лимфаденопатия. Со стороны пораженных узлов возникают такие признаки как:
- Ярко выраженная припухлость.
- Сильная боль даже при легком прикосновении.
Эти симптомы наблюдаются на фоне высокой лихорадки (до 39-40 °C), общего недомогания, а также наличия сыпи в виде пятен, узелков и геморрагий (кровоизлияний).
Дифференциальная диагностика
Лимфаденопатию реактивного характера при реакциях индивидуальной чувствительности важно отличать, прежде всего, от инфекционно-воспалительного процесса в ткани узла.
Основные критерии дифференциальной диагностики можно описать в таблице:
| Патология | Объективный симптом | ||||||
|---|---|---|---|---|---|---|---|
| Боль | Покраснение | Напряжение кожи над узлом | Флюктуация (ощущение колебания жидкости при пальпации очага поражения) | Повышение локальной температуры | Общая лихорадка | Сильная слабость | |
| Реактивная гиперплазия | Умеренная | Не характерно | Только при тяжелой реакции или в случаях, когда этот симптом является частью клинической картины основного заболевания – например, крапивницы | Может быть повышенная утомляемость, умеренное недомогание | |||
| Лимфаденит | При серозном воспалении выражена неярко, при гнойном – резкая, интенсивная, пульсирующая | Типичный признак | От 37,3 до 39 °C | Значительное ухудшение самочувствия в сочетании с головной болью, ознобом и нарушением аппетита, сна. | |||
Реактивная лимфаденопатия не может быть окончательным диагнозом.
Это синдром, сопровождающий основную патологию – будь то аллергия или иное заболевание. Цель сравнения симптомов – определение тактики действий (использование дополнительных методов исследования, немедленное начало курса антибактериальной терапии). При этом нужно учитывать вероятность легкого или атипичного течения лимфаденита – без ярких признаков интоксикации в виде общего недомогания и высокой лихорадки.
Увеличение лимфатических узлов может быть связано не только с инфекциями, но также с новообразованиями или аутоиммунными синдромами. Не стоит исключать и нарушения со стороны эндокринной системы. Аллергия может протекать на фоне любой из указанных патологий, поэтому нельзя связывать лимфаденопатию с индивидуальной чувствительностью лишь на основании объективного осмотра – нужны дополнительные данные для обоснования окончательного диагноза.
Автор: Татьяна Торсунова
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Источник