Удаление лимфатических узлов при раке матки
Какие виды операций выполняют при раке матки и её придатков? Можно ли их выполнить лапароскопически? Каким будет объем операции? От чего это зависит? Обязательно ли удалять маточные трубы и яичники? В чем преимущества лапароскопической операции перед открытой?
Хирургия — основной метод лечения рака матки. Чаще всего начинают именно с операции, дополняя её курсом лучевой терапии и химиотерапии. Выбирая тип хирургического вмешательства, врач учитывает стадию опухоли, возраст и состояние здоровья женщины.

Все операции при раке матки и её придатков можно разделить на четыре группы:
- Радикальные. Цель такой операции — удалить всю опухоль целиком. Впоследствии проводится курс адъювантной химиотерапии, чтобы уничтожить оставшиеся в организме раковые клетки.
- Циторедуктивные. Проводятся в случае, когда опухоль невозможно удалить целиком, из-за больших размеров или сильного прорастания в соседние органы. Хирург старается иссечь как можно больший объем опухолевой ткани. На оставшуюся воздействуют при помощи химиотерапии или лучевой терапии. Как правило, к циторедуктивным операциям прибегают, когда рак матки распространился на всю тазовую полость и на брюшную полость.
- Диагностические. Такие хирургические вмешательства проводят для того, чтобы уточнить стадию рака, оценить, насколько сильно опухоль проросла в соседние органы, взять образцы тканей для биопсии.
- Паллиативные. Проводятся при некурабельных опухолях на поздних стадиях. Цель такой операции — уменьшить симптомы, облегчить состояние пациента, устранить сдавление опухолью внутренних органов.
В Европейской онкологической клинике функционирует операционная, оснащенная современным оборудованием. Наши хирурги проводят операции любой сложности при раке матки на любых стадиях.
Преимущества лапароскопических операций при раке матки
Первая лапароскопическая операция на матке была выполнена еще в 1989 году. С тех пор метод совершенствовался, показания к таким операциям расширялись. Врачи накопили большой опыт в проведении лапароскопических вмешательств. По сравнению с открытыми операциями лапароскопия имеет некоторые преимущества:
- меньше травматизация тканей;
- меньше кровопотеря;
- ниже риск некоторых осложнений;
- более короткий реабилитационный период, возможность быстрее восстановиться и вернуться к привычной жизни.
Диагностическая лапароскопия
Во время диагностической лапароскопии хирург осматривает брюшину, покрывающую тазовые органы и стенки брюшной полости, удаляет подозрительные ткани и лимфатические узлы, чтобы затем отправить их на биопсию. Также врач может промыть физиологическим раствором тазовую и брюшную полость и отправить на цитологическое исследование — на предмет наличия раковых клеток.
В Европейской онкологической клинике есть возможность провести лапароскопическое ультразвуковое исследование с доплеровским картированием. Специальный ультразвуковой датчик вводят прямо в брюшную полость. Он напрямую контактирует с исследуемым органом, благодаря чему УЗ-сигнал не искажается, врач получает максимально четкое и информативное изображение, может оценить кровоток в опухолевой ткани.
Удаление опухоли
В зависимости от стадии опухоли, степени прорастания в соседние ткани и распространения в близлежащие лимфатические узлы, объем операции будет различаться. По возможности врачи Европейской онкологической клиники стараются отдавать предпочтение лапароскопическим операциям. Но в ряде случаев приходится прибегать к открытым вмешательствам.
Гистерэктомия (экстирпация матки)
Гистерэктомия представляет собой хирургическое вмешательство, во время которого удаляют пораженную опухолью матку.
Зачастую приходится прибегать к расширенной гистерэктомии, во время которой удаляют матку вместе с шейкой и верхней частью влагалища, окружающую тазовую клетчатку и лимфатические узлы. Если в дальнейшем планируется курс лучевой терапии в области таза, выполняют транспозицию яичников: их перемещают вверх, для того чтобы они не попали в поле облучения.
Еще более серьезной операцией является эвисцерация таза, во время которой удаляют матку вместе с её придатками, шейку матки, влагалище, мочевой пузырь, прямую кишку, окружающие ткани и лимфатические узлы. К таким вмешательствам прибегают при рецидивах рака.
Удаление придатков матки
При инвазивном раке матки приходится удалять её придатки: маточные (фаллопиевы) трубы вместе с яичниками. Такая операция имеет серьезные последствия для женского организма, так как после неё наступает искусственная менопауза.
Если женщина еще не перенесла климакс, и рак матки был диагностирован на ранних стадиях, хирурги стараются сохранить яичники. В случаях, когда это возможно, врачи Европейской онкологической клиники стараются придерживаться органосохраняющей тактики.
Удаление лимфатических узлов
Во время операции по поводу рака матки могут быть удалены следующие группы лимфатических узлов:
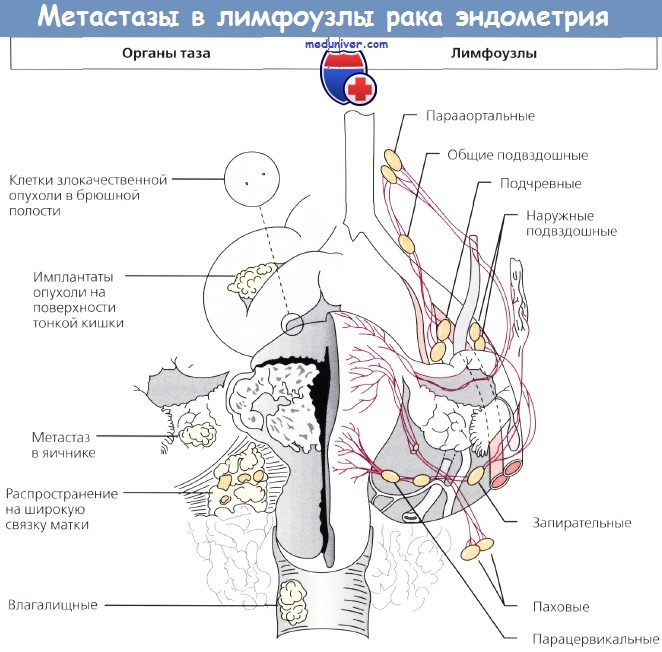
- Тазовые. В данном случае они являются регионарными, так как непосредственно собирают лимфу от матки и других тазовых органов. Именно сюда в первую очередь попадают раковые клетки, распространяющиеся лимфогенным путем.
- Парааортальные. Находятся вокруг нижней части аорты. Сюда попадают раковые клетки, распространившиеся за пределы таза.
Операция по удалению лимфатических узлов называется лимфодиссекцией, или лимфаденоэктомией.
Лапароскопическая хирургия играет важную роль в лечении рака матки и других женских половых органов. При правильном подходе лапароскопическая операция по радикальности не уступает «большой», открытой. В Европейской онкологической клинике проводится как радикальное, так и паллиативное лечение онкологических заболеваний на любых стадиях. Мы знаем, как помочь.
Источник
Рекомендации по лимфаденэктомии при раке эндометрия
Нет сомнений в том, что хирургическое определение стадии позволяет более точно идентифицировать истинное распространение заболевания. Среди пациенток с клинической I стадией рака эндометрия (РЭ) примерно у 25% выявляют распространение заболевания за пределы органа; среди пациенток с предполагаемой II стадией не менее чем у 75 % будет установлена либо более низкая стадия, либо выход процесса за пределы матки.
Важно не только подобрать адекватное лечение (например, с учетом поражения лимфоузлов), но и предотвратить необоснованную терапию. Высказывалось мнение о возможном увеличении осложнений, связанных с более широким использованием хирургического стадирования. По данным Moore и Larson и соавт., уровень послеоперационных осложнений после хирургических вмешательств с лимфаденэктомией и без нее был одинаковым.
На примере 80 пациенток Fanning и Firestein проанализировали объем кровопотери и осложнения, обусловленные лимфаденэктомией. Среднее количество удаленных тазовых лимфоузлов равнялось 21, парааортальных — 7. Средняя продолжительность лимфаденэктомии составляла 24 мин, средний объем кровопотери — 25 мл. Процент осложнений был низким и был обусловлен абдоминальной гистерэктомией с двусторонней аднексэктомией.
Childers и соавт. рекомендовали лапароскопический метод удаления лимфоузлов в сочетании с влагалищной гистерэктомией и двусторонней аднексэктомией. В руках специалистов, владеющих данной хирургической техникой, исходы заболевания сопоставимы с результатами после стандартных абдоминальных операций.
Имеются некоторые преимущества предлагаемого метода: короткий срок госпитализации и быстрая реабилитация после операции. Приближается к завершению крупное исследование GOG, сравнивающее лапароскопические и абдоминальные операции при раке эндометрия (РЭ).
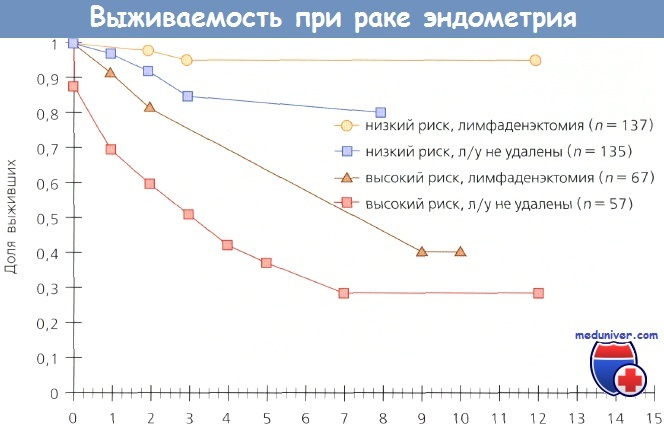
Вопрос о влиянии метода хирургического стадирования рака эндометрия (РЭ) на выживаемость постоянно в поле зрения исследователей, т. к. информация об истинной распространенности заболевания существенным образом влияет па исход отдельных случаев. Kilgore и соавт. (шт. Алабама) опубликовали данные, свидетельствующие о том, что лимфаденэктомия не только обеспечивает терапевтический эффект, но и улучшает выживаемость больных раком эндометрия (РЭ).
Они обследовали и лечили 649 больных раком эндометрия (РЭ); у 212 пациенток выполнили полную тазовую лимфаденэктомию, у 205 — селективную, у 208 — лимфоузлы не удаляли. Выживаемость больных, которым выполнили полную тазовую лимфаденэктомию, была выше, чем у пациенток, которым эта операция не проводилась (р = 0,0002). Выживаемость больных из группы низкого риска (опухоль ограничена маткой) после лимфаденэктомии была более высокой по сравнению с теми, кому лимфаденэктомия не проведена (р = 0,026).
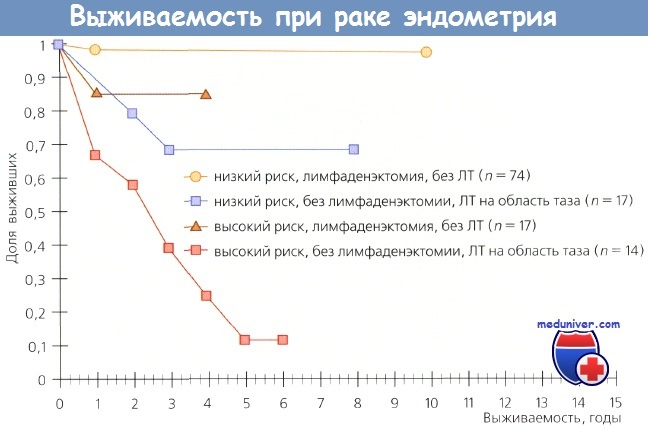
Больные раком эндометрия (РЭ) из группы высокого риска (распространение заболевания на шейку, придатки и серозную оболочку матки, положительные результаты смывов из брюшной полости), которым была выполнена лимфаденэктомия, также имели более высокий показатель выживаемости (р = 0,0006). Даже при оценке отдельных подгрупп больных терапевтическое преимущество лимфаденэктомии было очевидным.
Выживаемость больных из групп как низкого, так и высокого риска, которым была выполнена лимфаденэктомия, но они не получили послеоперационную ЛТ, была выше по сравнению с выживаемостью пациенток из тех же групп, которым лимфаденэктомию не выполнили, но провели облучение. Авторы не сомневаются в терапевтической ценности лимфаденэктомии и отмечают, что объем этого вмешательства зависит от количества пораженных метастазами лимфоузлов.
По данным Chung, при раке эндометрия (РЭ) существует взаимосвязь между ретроперитонеальным рецидивом и состоянием лимфоузлов на момент первичного хирургического вмешательства. Если они поражены метастазами, то забрюшинный рецидив не представляется необычным. И наоборот, рецидивы в забрюшинном пространстве не возникают, если и тазовые, и парааортальные лимфоузлы интактные.
По данным многофакторного анализа, только наличие метастазов в ретроперитонеальных лимфоузлах было значимым для прогноза выживаемости.
– Также рекомендуем “Прогестины в лечении рецидива рака эндометрия и их эффективность”
Оглавление темы “Рак эндометрия”:
- Рекомендации по хирургическому стадированию рака эндометрия
- Рекомендации по лучевой терапии рака эндометрия
- Рекомендации по удалению матки (гистерэктомии) при раке эндометрия
- Рекомендации по химиотерапии рака эндометрия
- Рекомендации по лимфаденэктомии при раке эндометрия
- Прогестины в лечении рецидива рака эндометрия и их эффективность
- Тамоксифен в лечении рецидива рака эндометрия и его эффективность
- Гонадотропин-рилизинг гормон (ГнРГ) в лечении рецидива рака эндометрия и его эффективность
- Химиотерапия рецидива рака эндометрия и ее эффективность
- Лечение рака эндометрия при первично-множественных опухолях
Источник
Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
Клинические наблюдения показывают, что чаше всего метастазы при раке шейки матки обнаруживаются в следующих шести группах лимфатических узлов, являющихся для шейки матки регионарными: околошеечных (парацервикальных), околоматочных (параметральных), запирательпых, внутренних подвздошных, наружных подвздошных и общих подвздошных. Значительно реже наблюдается метастазирова-ние рака шейки матки в околоаортальные и паховые лимфатические узлы. Перечисленные группы узлов, в свою очередь, могут быть подразделены на три подгруппы: первичная (околошеечные и околоматочные), промежуточная (наружные и внутренние подвздошные, запирательные) и вторичная подгруппа (общие подвздошные, околоаортальные и паховые лимфатические узлы).
Существует два основных пути лимфогенного метастазирования при раке шейки матки. Первый путь: от околошеечных и околоматочных узлов к наружным подвздошным и запирательным, а затем к околоаортальным и значительно реже — паховым лимфатическим узлам. Второй основной путь: от околошеечных и околоматочных узлов к внутренним подвздошным, а затем к общим подвздошным и околоаортальным лимфатическим узлам. Распространение раковых клеток может происходить как по одному из этих путей, так и по обоим, а также только с одной стороны или с обеих сторон одновременно (Papadia, 1958).
Общность лимфатической и венозной системы шейки матки и влагалища, а также тесный контакт между этими органами является анатомическим обоснованием нередкого распространения карциномы шейки матки на стенки влагалища.
Согласно клиническим данным, при раке шейки матки сначала поражаются внутренние подвздошные и подвздошные (общие и наружные), а затем околоаортальные лимфатические узлы; при раке тела матки в первую очередь поражаются околоаортальные и паховые лимфатические узлы; метастазирование при раке шейки матки происходит быстрее, чем при раке тела матки.
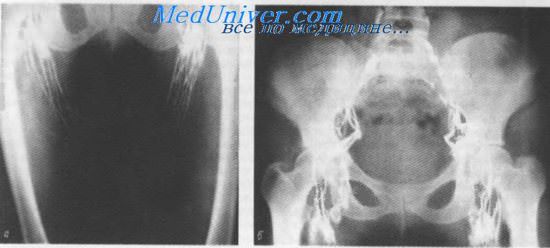
Лимфограмма. Глубокие лимфатические сосуды и узлы нижней конечности (а) и таза (б)
Лимфатическая система яичников
Лимфатические сосуды яичника на поверхности органа представлены в виде грубой сети. В воротах и в брыжейке яичника отводящие лимфатические сосуды образуют богатое подъяичниковое сплетение (plexus subovaricus); по выходящим из него 2—3 лимфатическим стволам лимфа оттекает в общие для яичника, тела матки и маточной трубы лимфатические узлы, расположенные по ходу яичниковых сосудов (nodi lymphatici ovarici) и далее — в регионарные лимфатические узлы; последние расположены преимущественно: слева— по левой полуокружности брюшной аорты, справа — по передней поверхности нижней полой вены.
Взаимоотношения лимфатических сосудов дна матки, яичников и маточной трубы также самые тесные. Отводящие лимфатические сосуды всех трех органов сливаются в упоминавшееся выше общее для них подъничниковое сплетение. Отток лимфы из матки, яичника и маточной трубы происходит в околоаортальные лимфатические узлы, в которые впадают также лимфатические сосуды и от органов брюшной полоста (Д. А. Жданов, 1952). Существует тесная связь путей оттока лимфы матки, мочевого пузыря и прямой кишки.
Хирургическая анатомия лимфатической системы матки имеет практическое значение и в связи с использованием в клинике метода предоперационного (прижизненного) окрашивания лимфатических узлов, например при операции Вертгейма (Е. В. Антипова, 1963; М. Марков, 1960).
Обнаружение метастазов в лимфатических узлах таза затруднено из-за огромного числа вариантов нормы; тем не менее, применение метода лимфографии перед операцией и во время последней имеет много преимуществ в связи с реальной возможностью более полного осуществления лимфаденэктомии. Методом лимфографии, выполнявшейся, в частности, после операции Вертгейма, было установлено, что в зоне иссечения лимфатических узлов последние контрастируются в тех случаях, когда удаление узлов было неполным, так как возможна частичная их регенерация. При тщательном же удалении лимфатических сосудов и узлов на большом протяжении последние не восстанавливаются и на лимфотраммах не обнаруживаются.
Восстановленные лимфатические узлы не достигают исходного состояния: они уменьшены в размерах, полигональны по форме и менее контрастны.
Лимфатические сосуды после операции Вертгейма теряют прямолинейность хода, образуют между собой многочисленные связи, не имеют четкообразных утолщений, становятся более извилистыми и чрезвычайно узкими. Ниже места резецированных лимфатических узлов и сосудов (паховая область, бедро) примерно в половине случаев образуется широкая сеть коллатералей, направляющихся к лимфатическим сосудам противоположной стороны. Основные лимфатические коллекторы бедра подвергаются редукции и деформации.
– Также рекомендуем “Расширенная абдоминальная экстирпация матки.”
Оглавление темы “Операции в гинекологии.”:
1. Хирургическое лечение трубного бесплодия
2. Сальпинго-сальпингоанастомоз. Техника сальпинго-сальпингоанастомоза.
3. Операция пересадки яичника в полость матки. Лимфатическая система матки.
4. Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
5. Расширенная абдоминальная экстирпация матки.
6. Основные этапы расширенной абдоминальной экстирпация матки.
7. Мочеточник. Хирургическая анатомия женского мочеточника.
8. Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
9. Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.
10. Операции при недержании мочи. Операция прямой мышечной пластики сфинктера мочевого пузыря.
Источник

Ориентировочное время чтения: 13 мин.
Ссылка на статью будет выслана вам на E-mail:
6 марта отмечается 22-я годовщина Дня борьбы с лимфедемой, этот день также называют днем «Д» [1]. Но несмотря на все эти годы борьбы, излечить лимфедему так и не удалось, и она по-прежнему остается «неприятным побочным эффектом» традиционного способа лечения рака. Для медицинского сообщества настало время признать, что часто лимфедемы можно избежать, и что она во многом связана с удалением лимфатических узлов.
Онкологи зачастую рекомендуют удаление лимфатических узлов после того, как поставлен диагноз рак. Удаление лимфоузлов происходит при различных видах рака: раке груди, раке простаты, раке шейки матки, раке толстой кишки, меланоме, раке яичников, а также многих других.
Следуя традиционной точке зрения, медики полагают, что в лимфатических узлах накапливаются раковые клетки, и поэтому их необходимо удалять. В то же время, рак является системным заболеванием, поэтому удаление отдельных органов не является оптимальным решением. Другими словами, проблемой являются не распухшие лимфоузлы и даже не сама опухоль, которую также часто устраняют хирургическим путем. Опухоль и/или распухшие лимфатические узлы являются следствием проблемы.
Хирургия не обращает внимания на изначальную причину: в первую очередь, почему кто-то заболел раком, точно так же, как к анализу этой проблемы не обращается ни химиотерапия, ни облучение. Очень важно усвоить эту мысль!
Более того, когда лимфатические узлы накапливают раковые клетки, разве не выполняют они при этом свою прямую функцию? А если так, действительно ли этот процесс является метастазированием, как многие часто утверждают?
Удаление лимфатических узлов у пациентов, страдающих раком груди
Моника Морроу, доктор медицины, широко известный клинический исследователь и врач, практикующий традиционную медицину, изучает ткани организма пациентов, переживших рак груди, в лимфатических узлах у которых наблюдается малое количество раковых клеток, называемых микро-метастазами. В настоящее время, даже небольшое скопление раковых клеток, как в исследованных случаях, аллопатическая медицина считает смертельным.
Но открытия доктора Морроу говорят о том, что такие малые количества раковых клеток не влияют на коэффициент выживаемости. Другие профессионалы в сфере медицины только начинают задаваться вопросом, является ли необходимой общепринятая практика удаления лимфоузлов.
Удаление лимфатических узлов с помощью хирургического вмешательства, как способ сокращения метастазов, в действительности может принести больше вреда, чем пользы, ввиду потенциальных пожизненных осложнений, которые приносит лимфедема.
В 1981 году в Европе проводилось исследование, в ходе которого наблюдали 716 женщин, страдающих от рака груди, и в итоге не было обнаружено никакой взаимосвязи между удалением лимфоузлов и уровнем выживаемости пациентов.
Да-да, исследование проводилось в 1981 году! И всё же, как часто в последние годы вы слышали о ком-либо с онкологическим заболеванием, кому в ходе раковой хирургии также удалили и лимфатические узлы? Я слышала о таких случаях десятки раз. Однако, следует задуматься об этой общепринятой практике и задать вопрос: «Насколько оправданно хирургическое удаление лимфоузлов и учитываются ли последствия подобного вмешательства в систему?»
Ключевой вопрос, который никто не осмеливается озвучить:
«Каковы наиболее важные последствия того, что лимфатическая система испытывает кардинальное вмешательство в виде хирургии или радиации?»

Исследования относительно необходимости удаления лимфатических узлов
Начиная с конца 19-го века повсеместно стали проводиться операции по удалению раковой опухоли груди. В ходе этой универсальной операции, названной «радикальной мастэктомией» [2], в попытках вылечить рак груди удалялась грудь целиком, грудная мышца, прилегающие (подмышечные) и другие ткани.
Примерно 70 лет спустя европейские хирурги начали предлагать лампэктомию (секторальную резекцию молочной железы) – менее агрессивное частичное удаление ткани груди в ходе хирургического вмешательства, и обнаружили, что доля выживших пациентов осталась без изменений. Кроме того, крупное клиническое исследование, проведенное в США, в ходе которого проводилось наблюдение за пациентами в течение 10 лет после операции, подтвердило этот факт в официальном отчете, опубликованном в 1985 году. Фактически, это исследование позволило сравнить мастэктомию и лампэктомию с применением радиационного облучения и без применения облучения, и демонстрировало примерно одинаковый уровень продолжительности жизни пациентов после операции в каждом сегменте исследования.
Область, которая к сожалению, осталась тогда без дополнительных исследований – удаление подмышечных лимфоузлов. По этой причине удаление лимфатических узлов во время хирургической операции продолжает оставаться частью традиционного лечения, хотя иногда удаляют всё же меньшее количество лимфоузлов.
По итогам проведения клинических исследований так и остался не прояснённым вопрос, влияет ли удаление лимфоузлов непосредственно на выживаемость пациентов. А вот что эта процедура явно гарантирует, так это потенциальные осложнения, которые могут возникнуть в любой момент в жизни пациента после подобной операции.
В ходе предварительных исследований не удалось подтвердить непосредственное влияние операции по удалению лимфоузлов на выживаемость пациентов.
Фактически, датированный 2003 годом документ констатирует:
«До сих пор не было опубликовано никаких контрольных исследований на случайной выборке пациентов, которые продемонстрировали бы повышение процента выживаемости пациентов с любым типом рака, после операции по удалению регионарных лимфоузлов. Считаем, что наличие опухолей в регионарных лимфоузлах указывает на системное заболевание, и в соответствии с этим и должно проводиться терапевтическое вмешательство».
Итак, выходит, люди с поврежденными лимфатическими узлами имеют дело с более сложным заболеванием, которое современные медицинские технологии не могут даже определить?
А теперь представьте: что если бы дополнительная или альтернативная виды терапии были бы включены в работу, направленную на увеличение числа выживших пациентов, вместо предлагаемых сейчас исключительных подходов: облучение и/или хирургическое вмешательство?
В ходе таких агрессивных видов лечения, как хирургия и/или облучение, часто пациенту наносится вред, не говоря уже о болевом синдроме, который сопровождает человека до конца жизни. Если лимфатическая система повреждена, то человек будет гораздо больше подвержен различным заболеваниям и травмам, так как в норме именно лимфатическая система помогает телу исцеляться быстрее и лучше. Очень мало исследований любого типа рака (если такие в принципе проводились) изучали долгосрочные последствия от удаления лимфоузлов/повреждения лимфатической системы с точки зрения тяжелых для человека последствий.
В исследовании «Кокрейн» [3], опубликованном в мае 2015 года, аналитики обнаружили, что проведение биопсии сигнальных лимфоузлов для пациентов, страдающих меланомой, не привело к положительной динамике в статистике выживаемости. Однако, повторные случаи меланомы через значительный период времени, чаще случались среди тех, кто был в выборке прошедших биопсию.

Лимфедема – не просто «неприятный побочный эффект» удаления лимфоузлов
В случае ожога кожи в норме клетки лимфатической системы быстро устремляются в зону поражения тканей. В случае подавленной лимфатической системы (т.е. такой, которая перенесла серьезное вмешательство), клетки в пораженную зону не «устремляются». Забитая или опухшая область тела не позволяет необходимым защитным клеткам иммунной системы достичь зоны поражения, поэтому заживление ран может проходить значительно дольше.
Люди с лимфедемой нижних конечностей или нижней части тела могут испытывать трудности или боли при ходьбе. Некоторые физически не могут поднять на руки своих детей или внуков из-за слабости и отечности рук. Со временем чувствительность пораженных зон может снижаться. Любой человек с удаленными лимфоузлами подвержен более высокому риску серьезных инфекций, например, таких как воспаление рыхлой клетчатки, что может привести к заражению крови.
Кроме того, лимфедема может проявиться в любой момент. Не существует временных ограничений по развитию лимфедемы (отёчность и другие явные признаки повреждения лимфатической системы). Современные виды лечения – лишь вариации временного снижения отёчности.
Если у вас рак, то удаление лимфоузлов в ходе хирургического вмешательства является крайне важной темой для обсуждения с лечащим врачом. Многие доктора проводят то или иное лечение только потому, что оно является общепринятой практикой или стандартным способом лечения, при этом они не особо задумываются о последствиях. Но Вы – уникальный человек, и типы рака отличаются один от другого. Поэтому Вам следует соразмерить Ваши личные риски и положительные последствия лечения.
Обязательно проконсультируйтесь с врачом, практикующим альтернативную медицину и специализирующимся на раковых заболеваниях, чтобы выяснить, какие еще возможности существуют лично для Вас. Иногда хорошо просто взять паузу и не спешить с решением. Если Вы готовы к роли информированного пациента, важно, чтобы Вы проводили собственные исследования и занимали проактивную позицию в выборе способов исцеления.
Краткое содержание статьи
- 6 марта отмечается 22-я годовщина Дня борьбы с лимфедемой. Но несмотря на все эти годы борьбы, излечить лимфедему так и не удалось, и она по-прежнему остается «неприятным побочным эффектом» традиционного способа лечения рака.
- Удаление лимфоузлов происходит при различных видах рака: раке груди, раке простаты, раке шейки матки, раке толстой кишки, меланоме, раке яичников.
- Важно понять: хирургическое удаление опухоли или лимфоузлов не обращает внимания на изначальную причину – в первую очередь, почему кто-то заболел раком, точно так же, как не обращается к анализу этой проблемы ни химиотерапия, ни облучение.
- Удаление лимфатических узлов с помощью хирургического вмешательства на самом деле может принести больше вреда, чем пользы. Поврежденная лимфатическая система также означает, что человек становится более подвержен различным заболеваниям.
- По итогам проведения разных клинических исследований так и остался не проясненным вопрос, влияет ли удаление лимфоузлов непосредственно на выживаемость пациентов. А вот что эта процедура явно гарантирует, так это потенциальные осложнения, которые могут возникнуть в любой момент в жизни пациента после подобной операции.
- Не существует временных ограничений по развитию лимфедемы (отёчность и другие явные признаки повреждения лимфатической системы). Современные виды лечения – лишь вариации временного снижения отёчности.
- Если у вас рак, то удаление лимфоузлов в ходе хирургического вмешательства является крайне важной темой для обсуждения с лечащим врачом. Многие доктора проводят то или иное лечение только потому, что оно является общепринятой практикой, при этом они сильно не раздумывают о последствиях. Станьте своим собственным защитником, и выясните, какие еще варианты лечения существуют для Вас.
Об авторе: У Энн Фонфа диагностировали рак груди в январе 1993 года. После лампэктомии, и отказа от химиотерапии и облучения, у нее развилась лимфедема, а впоследствии еще 24 опухоли, 14 из которых возникли после мастэктомии. Тогда Энн начала исследовать альтернативные способы лечения рака и использовала целый ряд подходов, включая китайские травы, чтобы замедлить рост опухолей. К счастью, в 2001 году у Энн не подтвердился онкологический диагноз. Энн прошла непростой путь и теперь она с воодушевлением стремится помогать другим людям, страдающим от рака. Она является основателем проекта «Энни Эпплсид-Энни Яблочное Семечко [4]», некоммерческой организации, предоставляющей информацию по дополнительным и альтернативным способам лечения рака.
[2] На английском: «Halstead Radical» – по имени ее изобретателя
[3] Cochrane — Международная некоммерческая организация, изучающая эффективность медицинских технологий путём критической оценки, анализа и синтеза результатов научных исследований по строгой систематизированной методологии, которую постоянно совершенствует.
[4] В выборе названия очевидна аналогия с Джонни Эпплсидом, американцем, ставшим впоследствии фольклорным персонажем, христианским миссионером, а также «сельскохозяйственным энтузиастом»
Источник: The Truth About Cancer
Автор: Энн Фонфа (Ann Fonfa)
Перевод: Марина Уткина специально для МедАльтернатива.инфо
Внимание! Предоставленная информация не является официально признанным методом лечения и несёт общеобразовательный и ознакомительный характер. Мнения, выраженные здесь, могут не совпадать с точкой зрения авторов или сотрудников МедАльтернатива.инфо. Данная информация не может подменить собой советы и назначение врачей. Авторы МедАльтернатива.инфо не отвечают за возможные негативные последствия употребления каких-либо препаратов или применения процедур, описанных в статье/видео. Вопрос о возможности применения описанных средств или методов к своим индивидуальным проблемам читатели/зрители должны решить сами после консультации с лечащим врачом.
Рекомендуем прочесть нашу книгу:

Диагноз – рак: лечиться или жить? Альтернативный взгляд на онкологию
Чтобы максимально быстро войти в тему альтернативной медицины, а также узнать всю правду о раке и традиционной онкологии, рекомендуем бесплатно почитать на нашем сайте книгу “Диагноз – рак: лечиться или жить. Альтернативный взгляд на онкологию”
Читать бесплатно
Мы распространяем правду и знания. Если вы считаете нашу работу полезной и готовы оказать финансовую помощь, то вы можете перевести любую посильную для вас сумму. Это поможет распространению правдивой информации о раке и других болезнях и может спасти чьи-то жизни. Участвуйте в этом важном деле помощи людям!
Источник