Скопление лимфы в плевральной полости
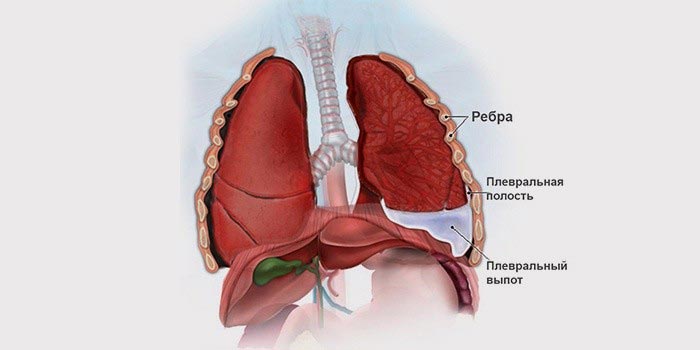
Жидкость в плевральной полости — состояние, которое на языке врачей обозначается специальным термином — гидроторакс. В большинстве случаев это результат экссудативного плеврита — воспаления в листках плевры. Гидроторакс может возникать при разных заболеваниях, в данной статье мы рассмотрим лишь то, что касается онкологии.
Плевра — что это такое?
Плевра представляет собой тонкую пленку из соединительной ткани. Она обволакивает легкие и покрывает изнутри стенки грудной клетки. Соответственно, в плевре выделяют два листка: висцеральный и париетальный. Между ними находится узкая щель — плевральная полость. В норме в ней есть немного жидкости — примерно 10 мл. Эта жидкость работает как смазка: она уменьшает силу трения между легкими и стенками грудной клетки во время вдохов и выдохов.
При гидротораксе количество жидкости в плевральной полости увеличивается. Она сдавливает легкие, мешает им расправиться во время вдоха.
При каких типах рака возникает гидроторакс?
К скоплению жидкости в плевральной полости могут приводить разные виды злокачественных опухолей:
- рак легкого;
- рак молочной железы;
- ходжкинские и неходжкинские лимфомы;
- рак яичника;
- лейкемия;
- меланома;
- мезотелиома (злокачественная опухоль плевры);
- рак матки и ее шейки;
- рак желудка;
- саркомы.
Почему при онкологических заболеваниях в плевральной полости скапливается жидкость?
Плевральная жидкость постоянно обновляется. Она образуется из жидкой части крови, которая просачивается сквозь стенки капилляров, а затем всасывается в лимфатическую систему. Эти два процесса происходят постоянно и находятся в динамическом равновесии.
При поражении листков плевры раковыми клетками проницаемость капилляров повышается, а отток лимфы затрудняется (особенно если поражены лимфатические узлы, которые находятся внутри грудной клетки). Таким образом, увеличивается продукция плевральной жидкости, а скорость ее оттока падает. Развивается гидроторакс. Ситуация усугубляется при сердечной недостаточности, нарушении функции печени, почек.
Какими симптомами проявляется экссудативный плеврит и гидроторакс?
Симптомы экссудативного плеврита нарастают постепенно, по мере того, как в плевральной полости скапливается все больше жидкости. Возникает одышка, поначалу только во время интенсивных физических нагрузок, но со временем начинает беспокоить и при выполнении повседневных дел, ходьбе, в покое. Больной начинает быстрее уставать, часто просыпается по ночам. Зачастую одышка усиливается в положении лежа, а когда человек стоит, сидит — ему становится лучше.
Левая и правая части плевральной полости отделены друг от друга, чаще всего жидкость скапливается лишь с одной стороны. Таким больным часто становится легче, когда они лежат на больной стороне, так как при этом здоровое легкое лучше расправляется. Во время осмотра можно заметить, как пораженная половина грудной клетки «отстает» во время дыхания. Реже экссудативный плеврит носит двусторонний характер.
Постепенно начинает беспокоить чувство тяжести, боли в груди. Возникает упорный кашель. Обычно он сухой, иногда отходит немного мокроты. Больной становится бледным, постоянно чувствует слабость. Постоянно кажется, что «не хватает воздуха», что легкие расправляются во время вдохов не полностью. Многие больные испытывают страх, боятся задохнуться.
Диагностика плеврита и гидроторакса
Врач может выявить признаки скопления жидкости в плевральной полости уже на этапе осмотра. Во время приема доктор просит пациента раздеться выше пояса, осматривает грудную клетку, ощупывает, выстукивает ее, выслушивает с помощью фонендоскопа.
Диагноз помогают подтвердить следующие исследования:
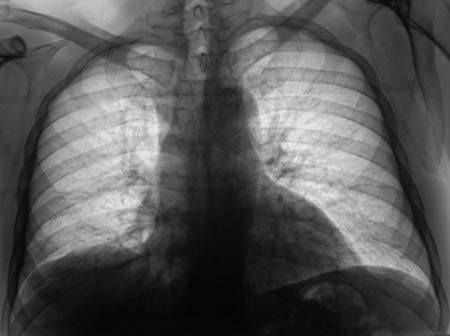
- Рентгенография. На снимках хорошо видна жидкость в плевральной полости и ее верхний уровень. Если гидроторакс связан с онкологическим заболеванием, рентгенография помогает обнаружить пораженные раком лимфатические узлы.
- Компьютерная томография позволяет получить более подробную информацию, обнаружить небольшое количество жидкости, выявить опухоль, метастазы в лимфатических узлах.
- Плевроцентез. Это одновременно и лечебная, и диагностическая процедура. Ее проводят, если в плевральной полости скопилось очень много жидкости, из-за этого нарушена функция легких, состояние угрожает жизни пациента. В стенке грудной клетки делают прокол, и из плевральной полости удаляют как можно больший объем жидкости. Некоторое ее количество отправляют на анализ в лабораторию.
- Диагностическая плевральная пункция. Ее проводят в случаях, когда в плевральной полости мало жидкости, и это не угрожает жизни пациента.
- Видеоторакоскопия. Этот метод диагностики применяют в случаях, когда после обследования у врача все еще остаются сомнения по поводу диагноза. В грудную клетку вводят торакоскоп — специальный эндоскопический инструмент с миниатюрной видеокамерой — и осматривают ее изнутри. Обнаружив подозрительные образования, врач может провести биопсию.
Методы лечения плеврита при онкологических заболеваниях
Если в плевральной полости находится много жидкости, и ее нужно срочно удалить, проводят плевроцентез (торакоцентез). Под местной анестезией в межреберном промежутке вводят специальную иглу и выводят через нее экссудат. После этого в плевральной полости может быть оставлен катетер для постоянного оттока жидкости. Наружный конец катетера соединяют со специальным мешком.
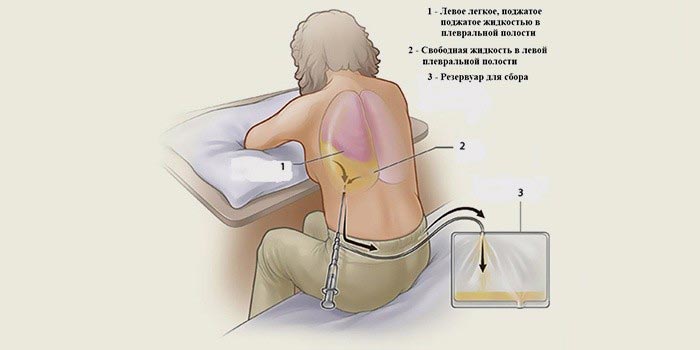
Плевроцентез проводят под контролем ультразвука. Процедура помогает временно улучшить состояние больного, но не решает основную проблему, не устраняет причину скопления жидкости в плевральной полости. Для этого требуются другие виды лечения.
Химиотерапия
Многим пациентам помогает системная химиотерапия. Примерно в 60% случаев плеврит, связанный с онкологическими заболеваниями, исчезает на фоне введения химиопрепаратов.
Плевродез
Если химиопрепараты неэффективны, и гидроторакс продолжает прогрессировать, несмотря на лечение, прибегают к плевродезу. В плевральную полость вводят препараты, которые вызывают склеивание листков плевры, в результате между ними исчезает пространство, в котором могла бы скапливаться жидкость.
Раньше с целью плевродеза в плевральную полость вводили тальк, доксициклин. В настоящее время эти препараты не применяют, потому что пациенты плохо их переносят и испытывают после процедуры боли. Современные врачи применяют химиопрепараты и иммунопрепараты. Это помогает убить двух зайцев: лекарство уничтожает раковые клетки и склеивает листки плевры, предотвращая скопление жидкости.
Из химиопрепаратов применяют: 5-фторурацил, этопозид, цисплатин, доксорубицин, блеомицин.
Плевродез с помощью иммунопрепаратов наиболее эффективен. С гидротораксом удается справиться в 90–94% случаев. Иммунопрепараты могут уничтожать опухолевые клетки, против которых бессильны химиопрепараты. Применяют рекомбинантный интерлейкин-2, LAK-клетки и их сочетание.
Для контроля эффективности лечения врач оценивает состояние пациента, изменение объема жидкости в плевральной полости, результаты ее цитологического анализа. Цитологическое исследование обычно проводят трижды: до начала лечения, примерно в его середине и по завершении.
Источник
Скопление жидкости в плевральной полости ежедневно диагностируют в среднем у 1 млн человек в мире. Наиболее частые причины – сердечная недостаточность (СН), пневмония, онкологические процессы, тромбоэмболия легочной артерии, туберкулез.
Классификация и диагностика плевральной жидкости
Объем жидкости в плевральной полости регулируется балансом между гидростатическим и онкотическим давлением в кровеносных сосудах висцеральной и париетальной плевры и лимфатическим дренажом. Норма составляет около 1,0–15 мл. Когда этот баланс нарушается, объем жидкости в плевральной полости увеличивается. Когда объем жидкости достигает 100-300 мл, это можно увидеть на линейной рентгенограмме грудной клетки.
Основная диагностическая процедура для проверки происхождения жидкости – пункция плевральной полости. Она проводится всем пациентам, у которых есть жидкость в плевральной полости, за исключением случаев, когда количество жидкости очень мало, и выполнять пункцию небезопасно.
![]() Пункция плевральной полости
Пункция плевральной полости
После аспирационной пункции плевральной полости в первую очередь оценивают цвет, прозрачность и запах плевральной жидкости. Очень важен характер жидкости: кровотечение (геморрагический плеврит и гематоракс), гнойная или хилозирующая. Плохой запах характерен для эмпиемы плевры, вызванной анаэробными бактериями.
Традиционно жидкость в плевральной полости подразделяется на транссудат и экссудат, диагностические критерии для которых были опубликованы в 1972 году RW Laitas et al. Эти критерии до сих пор используются во многих клиниках по всему миру. Чувствительность критериев составляет 98%, а специфичность – 83%.
- Транссудат. Считается, что транссудат возникает при нарушении баланса онкотического и гидростатического давления. Но, следует иметь в виду возможное попадание в плевральную полость ятрогенной жидкости из-за нежелательной локализации центрального венозного катетера или назогастрального зонда.
- Экссудат. В большей степени вызван воспалительными состояниями, чем необходимыми интервенционными и лечебными процедурами. Воспалительные процессы увеличивают секрецию белка в плевральной полости, так что белок затем перемещается в жидкости. Накапливаясь, он стимулирует дальнейшее развитие процесса.
![]() Экссудат и транссудат
Экссудат и транссудат
Диагностика экссудата и транссудата
Было замечено, что экссудат может быть неправильно диагностирован у пациентов, получающих диуретики, из-за повышенного уровня белка в плевральной жидкости. В таких случаях рекомендуется дополнительно исследовать уровни альбумина в плевральной жидкости и крови.
- Если градиент альбумина (концентрация альбумина в крови минус концентрация альбумина в плевральной жидкости) превышает 12 г / л, плевральная жидкость представляет собой транссудат;
- Если менее 12 г / л – экссудат.
Если обнаруживается, что жидкость является транссудатом, дальнейшее исследование нецелесообразно. В этом случае необходимо уточнить, какая из 4 наиболее частых причин – сердечная недостаточность, цирроз печени, нефротический синдром или тромбоэмболия легочной артерии – преобладает.
Если жидкость представляет собой экссудат, требуется дополнительное исследование – цитологическое, биохимическое, бактериологическое.
Как и в случае с другими заболеваниями, важно оценить вышеуказанные причины плеврального выпота, целенаправленно собрать анамнез:
- рецидивирующие или существующие заболевания (сердце, почки, печень и т. д.);
- условия труда или жизни (воздействие асбеста);
- вредные привычки (курение, алкоголь или употребление наркотиков);
- травмы грудной клетки или медицинские вмешательства;
- использованные или ранее использованные лекарства;
- возможные опухолевые процессы.
Другие более редкие заболевания можно исключить, собрав анамнез и вернувшись к ним, если ни одно из основных заболеваний не подтверждено.
Также важно время появления клинических признаков плеврита (после рецидивирующей пневмонии, травмы, медицинского вмешательства или по другим причинам).
Пациент может жаловаться на кашель, одышку и боли в плевре. Эти симптомы могут быть изолированными или их комбинацией, но они не являются специфическими и редко помогают определить причину скопления жидкости в плевральной полости.
Назначаются следующие исследования
- Спиральная компьютерная томография грудной клетки. КТ помогает дифференцировать заболевания паренхимы плевры и легких, помогает лучше оценить поражение интерстициальных лимфатических узлов, паренхиму легких, плевру, грудную стенку, костные структуры, изменения средостения, локализацию и распространение патологического процесса, отек плевры.
- Ультразвуковое исследование. Самый простой и доступный тест для определения жидкости в плевральной полости, ее количества, даже продолжительности нахождения жидкости в плевральной полости. По специфике он эквивалентен компьютерной томографии. В литературе указано, что количество жидкости можно определить по расстоянию от легкого до париетальной плевры. Конечно, во время измерения расстояние может измениться, но для эталонного количества жидкости этого достаточно.
- Передняя рентгенограмма грудной клетки. На снимках плеврит наблюдается при его объеме более 150-170 мл. Обычно это тень в углах костодиафрагмы.
- Магнитно-резонансная томография. Позволяет увидеть изменения в плевре, отличить твердые структуры от жидкости в плевральной полости, а также оценить изменения в диафрагмальной плевре и стенке грудной клетки. Однако сравнительных исследований контрастной компьютерной томографии и магнитно-резонансной томографии нет, поэтому трудно судить, какое исследование лучше.
- Бронхоскопия. Для дифференциальной диагностики плевральной жидкости (новообразования, туберкулез, инородное тело) важна в следующих случаях:
- инфильтрация легких видна на рентгенограмме грудной клетки или компьютерной томограмме;
- если есть кровотечение;
- когда в плевральной полости много жидкости (более 3/4 плевральной полости).
![]() Передняя рентгенограмма грудной клетки
Передняя рентгенограмма грудной клетки
Лечение при скоплении плевральной жидкости
Жидкость в плевральной полости является следствием других заболеваний, поэтому лечение также зависит от первопричины.
Если имеется большое количество жидкости, вызывающей дискомфорт и нарушение дыхания, ее следует удалить проколом или дренировать.
Уровень жидкости, вызванный приемом лекарств, невысок. Если есть подозрение на фармакологическое происхождение жидкости, обычно эффективно прекращение приема препарата (прокаинамид гидралазин, хинидин, нитрофурантоин, кордарон, прокарбазин, метотрексат и т. д.). Такое состояние не требует дальнейшего вмешательства.
В случае гнойной жидкости с pH меньше 7,2, если она инкапсулирована или обнаружены бактерии, необходимо срочное удаление толстым дренажем. У дренированных пациентов при адекватном антибактериальном лечении состояние обычно улучшается в течение недели.
Если по прошествии недели большое количество жидкости остается или увеличивается, что показывает УЗИ или другие методы, следует рассмотреть возможность дренирования плевральной полости и оценить другие причины появления жидкости. Пневмония может быть связана с опухолевым процессом или туберкулезом. В этом случае рекомендуется компьютерная томография.
Жидкость, выделяемая у онкологических больных, обычно является признаком прогрессирования процесса. Средняя выживаемость таких пациентов составляет около 1 года.
Жидкость обычно диагностируется впервые при развитии медленно прогрессирующей одышки. Поскольку этот процесс протекает медленно, пациенты объясняют эти недомогания основным заболеванием и обращаются за помощью, когда уровень жидкости очень высок.
После удаления жидкости пациент чувствует себя намного лучше. Правда, улучшение временное. Жидкость рецидивирует в течение 2-3 недель. Для удаления жидкости производятся повторные проколы плевральной полости. Было замечено, что жидкость лучше удаляется, если применяется плевральный дренаж. Иногда длительное дренирование приводит к самопроизвольному разрастанию плевральной полости. Это альтернатива плевродетической хирургии.
Туберкулезная жидкость обычно проходит спонтанно при адекватной противотуберкулезной терапии.
Хирургическое лечение при наличии жидкости в плевральной полости
Хирургическое вмешательство применяется для выяснения причин образования жидкости при отсутствии других вариантов или в чисто терапевтических целях.
Визуальная контролируемая торакоскопия. Проводится под местной или общей анестезией. Врач исследует плевральную полость, собирает биопсийный материал и удаляет обнаруженную жидкость. При необходимости проводится очищение плевральной полости. Процедура автоматически классифицируется как малоинвазивная.
![]() Визуальная контролируемая торакоскопия
Визуальная контролируемая торакоскопия
Декортикация. Когда плевральная полость по каким-то причинам деформируется, проводят декортикацию – удаляют утолщенную плевру и расслабляют легкие. Если поврежденную плевру не удалить, нарост сдавливает легкие, развивается одышка, потому что легкие не могут хорошо расширяться при дыхании. Это масштабная операция, требующая торакотомии.
Подбор медикаментозной терапии
Для лечения серьезных заболеваний назначаются лекарства. Если жидкость поступает из сердца, наиболее эффективны диуретики, вазодилататоры и другие препараты, влияющие на сердечно-сосудистую систему. Диуретики не помогут, если жидкость вызвана пневмонией, опухолью или туберкулезом.
При эмпиеме плевры, помимо дренажа плевры, наиболее важны антибиотики. Могут применяться комбинации цефалоспоринов и антианаэробных препаратов. В случае неосложненных парапневмонических жидкостей достаточно одного антибактериального агента, направленного против предполагаемого или указанного возбудителя.
Источник
… это клинико-рентгенологический и лабораторный симптомокомплекс, обусловленный жидкостью, скапливающейся в плевральной полости или из-за поражения плевры, или из-за общих электролитных нарушений в организме.
Данный синдром встречается при различных заболеваниях. Двусторонний выпот (гидроторакс), не носящий характеристик экссудата встречается при тяжелой сердечной недостаточности. Односторонний выпот по типу экссудата является частым осложнением пневмонии, абсцесса легкого, может быть проявлением туберкулеза, злокачественной опухоли легких или самой плевры (мезотелиомы), при скоплении в плевральной полости крови (при ранении, при геморрагическом диатезе), могут быть плевриты при аллергозах, бруцеллезе, кандидамикозе. Плеврит как проявление полисерозита нередок при системных заболеваниях соединительной ткани.
В жалобах у больных при большом скоплении жидкости доминирует одышка, иногда она сопровождается сухим кашлем, общим недомоганием, при плевритах может быть лихорадка, проявления общей интоксикации.
При сердечной недостаточности имеются симптомы поражения миокарда, отечный синдром, часто нарушения ритма и проводимости. Больной принимает вынужденное положение на больном боку. Отмечается ограничение дыхательной экскурсии на стороне поражения. При большом выпоте выявляется выбухание межреберных промежутков, набухание шейных вен, цианоз, больные могут занимать положение ортопноэ. Кожа в нижних отделах груди бывает отечной, складка ее более толстая, чем на противоположной стороне (симптом Винтриха). Отмечается притупление перкуторного тона, имеющее дугообразную верхнюю границу, максимально возвышающуюся по задней подмышечной линии (линия Соколова-Эллиса-Дамуазо). Описывавшиеся старыми авторами тонкие перкуторные феномены: «треугольник Гарленда», «треугольник Кораньи-Раухфуса-Грокко» в настоящее время утратили практическое значение.
Свободный плевральный выпот можно определить, если его объем превышает 350-500 мл. Повышение уровня притупления на 1 ребро примерно соответствует увеличению количества жидкости на 500 мл.
Дыхательные шумы в зоне притупления не определяются или резко ослаблены, несколько выше; где располагается поджатое легкое – дыхание бронхиальное, у верхней границы экссудата могут выслушиваться хрипы. При очень больших выпотах надо помнить, что значительный объем жидкости хорошо проводит шепотную речь, и при ослабленном голосовом дрожании и притупленном перкуторном тоне можно определить усиление бронхофонии и феномен эгофонии (больной произносит протяжное «а-а-а», а выслушивается прерывистое «э-э-э»).
Особенности тех или иных выпотов обуславливаются этиологией. Парапневмонический экссудативный плеврит маскируется симптомами пневмонии, при туберкулезных экссудативных плевритах обычно можно найти соответствующий анамнез: туберкулезные контакты, положительные туберкулиновые пробы, характерные для туберкулеза изменения в легких и лимфатических узлах, длительное течение с формированием массивных адгезивных процессов. При инфарктах легкого с последующей пневмонией и выпотом характерна острая симптоматика с выраженным болевым синдромом, часто на фоне нарушения сердечного ритма, заболеваний периферических сосудов. Выпот носит геморрагический характер.
Рентгенологически при скоплении жидкости в плевральной полости отмечается затемнение со скошенной книзу и кнутри верхней границей, при очень больших экссудатах затемнено все легочное поле и средостение смещено в противоположную сторону. В крови обычно лейкоцитоз, увеличение СОЭ. Важнейшим диагностическим приемом является плевральная пункция, которая должна проводиться у всех больных с подозрением на выпот. Исследование плеврального пунктата позволяет разрешить диагностические проблемы в плане дифференциации экссудата и транссудата, определить опухолевый генез, туберкулезную этиологию, наличие эмпиемы.
Биопсия плевры показана с целью диагностики злокачественного или туберкулезного плеврального выпота (гистологическое исследование биоптатов париетальной плевры). Для получения патологического материала используют три вида биопсии плевры: торакоскопическую, операционную и пункционную. Торакоскопия применяется у тех больных, у которых в результате бронхоскопии, проведения анализа плевральной жидкости и биопсии плевры этиология плеврального выпота остается неясной. Сканирование легких рекомендуется больным с плевральным выпотом, этиология которого не установлена после выполнения первоначальных диагностических исследований для исключения тромбоэмболии ветвей легочной артерии.
Лечение больных с жидкостью в плевральной полости включает общую консервативную этиопатогенетическую терапию и, при необходимости, местное лечение, направленное на эвакуацию жидкости из плевральной полости. Однако во всех случаях при больших выпотах, вызывающих нарушения гемодинамики и дыхания, требуется срочная декомпрессия легкого. Жидкость удаляют до нормализации артериального давления и уменьшения тахикардии.
Одномоментное удаление чрезмерно большого количества объема плевральной жидкости (более 3 л) может привести к развитию одностороннего отека быстро расправившегося легкого, с тяжелыми нарушениями газообмена. В данных случаях показана оксигенотерапия. Мерой профилактики этого осложнения служит создание условий для постепенного расправления легкого после длительного коллапса.
Повторный торакоцентез с максимальной эвакуацией жидкости широко используется при плевральном выпоте различной этиологии, особенно инфекционных, с целью профилактики плевральных сращений. В части случаев, при небольшом количестве выпота без признаков нарушения гемодинамики и четко установленной этиологии заболевания, вызвавшего появление жидкости в плевральной полости, можно использовать лишь консервативную терапию с обязательным рентгенологическим контролем через 7-10 дней. При отсутствии положительной динамики показано проведение торакоцентеза.
При нахождении пациентов в терапевтическом стационаре рекомендовано проводить повторные плевральные пункции с аспирацией содержимого полости и вводом интраплеврально соответствующих медикаментов на фоне общей консервативной терапии. Особенно это важно в тех случаях, когда этиология заболевания неизвестна, а плевральная пункция имеет не только лечебный, но и диагностический аспект. Добиваться тотального удаления жидкости не стоит, так как в определенном проценте случаев может возникать ятрогенный пневмоторакс, который потребует дренирования плевральной полости.
Если в течение 10-14 дней этиология заболевания остается неустановленной и жидкость продолжает накапливаться в плевральной полости, то целесообразным является перевод больного в торакальное отделение для проведения инструментальных методов диагностики и лечения. При наличии значительного по объему плеврального выпота целесообразным является проведение торакоскопии или видеоторакоскопии, которые позволяют уточнить природу заболевания, разрушить интраплевральные сращения, превращая многокарманную полость в монополость, а также установить дренаж для введения лекарственных препаратов и осуществить активную аспирацию.
При хроническом скоплении жидкости в плевральной полости, когда добиться прекращения экссудации не удается и есть угроза развития плеврогенного цирроза легкого, перехода процесса в вялотекущую эмпиему плевры, показано выполнение оперативного вмешательства – плеврэктомии с декортикацией легкого.
При наличии у пациента плеврального выпота опухолевого происхождения, гипопротеинемического выпота, выпота при синдроме желтых ногтей, а также в некоторых случаях при недостаточности кровообращения показано проведение химического плевродеза. Обязательным условием выполнения данной процедуры является возможность полного расправления спавшегося легкого. В качестве склерозирующих веществ в настоящее время используются тетрациклин, доксициклин, блеомицин, тальк. При наличии у больного хилоторакса и неэффективности дренирования плевральной полости показана торакотомия с лигированием грудного лимфатического протока.
Источник