Рентген признаки туберкулеза внутригрудных лимфоузлов

Туберкулез внутригрудных лимфатических узлов. Туберкулез внутригрудных лимфатических узлов (бронхолегочных, трахеобронхиальных, околотрахеальных), или туберкулезный бронхаденит, развивается в результате первичного заражения туберкулезом как компонент первичного туберкулезного комплекса. В качестве самостоятельной формы туберкулеза органов дыхания выделяется в тех случаях, когда не обнаруживают первичного аффекта и лимфангиита. Встречается чаще у детей и подростков. Малые формы болезни характеризуются небольшой гиперплазией лимфатических узлов, при выраженных бронхаденитах преобладают инфильтративно-воспалительные или казеозные изменения.
Клинические и рентгенологические проявления болезни зависят от степени выраженности морфологических изменений и топографии пораженных лимфатических узлов. Возможно острое начало с высокой температурой тела и другими симптомами интоксикации, патологическими сдвигами в крови (повышенная СОЭ, лимфопения, моноцитоз), высокой чувствительностью к туберкулину и аллергическими проявлениями (узловатая эритема, фликтенулезный кератоконъюнктивит и др.). Чаще, особенно у подростков, болезнь развивается постепенно. Малые формы могут протекать скрыто.
Физикальные изменения выявляются только при значительных поражениях внутригрудных лимфатических узлов. В ряде случаев отмечается притупление перкуторного звука в паравертебральных областях, по обеим сторонам или с одной стороны грудины, а также ниже I грудного позвонка при перкуссии по позвоночнику (симптом Кораньи). При значительном увеличении внутригрудных лимфатических узлов наблюдаются изменения дыхания на стороне поражения; усиление бронхофонии на позвоночнике ниже I грудного позвонка (симптом д’Эспина). У детей грудного возраста отмечаются симптомы сдавления трахеи и крупных бронхов: звонкий битональный кашель, экспираторный стридор.
На рентгенограммах при выраженном воспалительном процессе во внутригрудных лимфатических узлах тень корня легкого уплотнена, расширена. деформирована и дислоцирована, контуры ее нечеткие, полицикличные, главный и долевые бронхи четко не выявляются, в лимфатических узлах иногда видны точечные обызвествления. Особенно отчетливо эти симптомы определяются на томограммах, выполненных в плоскости расположения главных бронхов. При туберкулезе околотрахеальных и трахеобронхиальных лимфатических узлов тень средостения обычно расширена, контуры ее зависят от выраженности патологических изменений. Рентгенологическими признаками малых форм туберкулеза внутригрудных лимфатических узлов являются видоизменение легочного рисунка, его спутанность, деформация корня легкого. Неактивный туберкулезный бронхаденит рентгенологически характеризуется наличием во внутригрудных лимфатических узлах мелких кальцинатов, деформацией и фибротизацией корня легкого.
Течение туберкулеза внутригрудных лимфатических узлов может быть гладким — без обострений и осложнений. В этом случае под влиянием лечения быстро (через 1—2 мес.) нормализуются температура тела и гемограмма. К 3—4 мес. от начала лечения отмечается значительное рассасывание воспалительных изменений во внутригрудных лимфатических узлах, к 10—12 мес., если не наступило полного рассасывания, в них выявляется кальцинация.
Однако нередко при туберкулезе внутригрудных лимфатических узлов возникают осложнения. Наиболее характерно специфическое поражение бронхов вследствие перехода процесса с прилегающих лимфатических узлов. Возможны инфильтративно-продуктивные изменения стенки бронха, формирование лимфобронхиальных свищей, при заживлении которых образуются рубцы, деформирующие просвет бронхов. Туберкулезному процессу часто сопутствует неспецифический катаральный эндобронхит. К осложнениям туберкулеза внутригрудных лимфатических узлов относят также ателектатически-пневмонические процессы, экссудативный плеврит, диссеминацию в легкие. Иногда казеозные массы из околотрахеальных лимфатических узлов прорываются в просвет трахеи с формированием свища трахеи.
При медленном прогрессировании воспалительных изменений во внутригрудных лимфатических узлах на фоне гиперергической реактивности — хронически текущем первичном туберкулезе — в различных органах и тканях отмечаются параспецифические изменения, которые клинически проявляются полисерозитом, полиартритом Понсе и другими «масками» первичного туберкулеза. Возможен длительный субфебрилитет. Чувствительность к туберкулину у больных хронически текущим первичным туберкулезом обычно очень высокая.
У взрослых, в т.ч. у лиц пожилого возраста, иногда возникает рецидив туберкулеза внутригрудных лимфатичесих узлов вследствие обострения остаточных изменений после перенесенного первичного туберкулеза. В этих случаях нарядус увеличением внутригрудных лимфатических узлов и прикорневыми инфильтративными изменениями нередко наблюдается лимфобронхогенная диссеминация или образование инфильтрата в средних и нижних отделах легкого — аденогенный туберкулез легкого.
При диагностике туберкулеза внутригрудных лимфатических узлов учитывают данные анамнеза (контакт с больным туберкулезом), клинические признаки болезни (интоксикация, параспецифические проявления, физикальные изменения), результаты рентгенографии и томографии органов грудной клетки (признаки увеличения лимфатических узлов корня легкого). Важное значение имеет туберкулинодиагностика. О свежем заражении свидетельствует вираж туберкулиновой реакции. При длительном течении болезни туберкулиновые пробы положительные, нередко гиперергические. Бронхоскопия позволяет выявить характерные для туберкулеза внутригрудных лимфатических узлов осложнения: туберкулез бронха, катаральный неспецифический эндобронхит.
Туберкулез внутригрудных лимфатических узлов необходимо дифференцировать с лимфогранулматозом, лимфосаркомой и саркоидозом. При лимфогранулематозе и лимфосаркоме отсутствуют рентгенологические признаки обызвествления лимфатических узлов и воспалительной инфильтрации корня легкого (фиброз, дислокация). Для саркоидоза внутригрудных лимфатических узлов в активной фазе, в отличие от туберкулеза, характерно накопление в них 67Ga при радионуклидном исследовании, повышенное содержание лимфоцитов в бронхоальвеолярном смыве. Значительную помощь в диагностике может оказать гистологическое исследование материала, полученного из пораженного лимфатического узла во время бронхоскопии. У детей гиперплазия внутригрудных лимфатических узлов наблюдается при пневмонии, гриппе, кори, коклюше. При этом, в отличие от туберкулеза, рентгенологически выявляют равномерное двустороннее расширение корней легких, по мере стихания основного процесса границы корней легких довольно быстро нормализуются.
Источник
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
Общие сведения
Туберкулез внутригрудных лимфатических узлов (туберкулезный бронхоаденит) – специфическое воспаление лимфоузлов зоны средостения и корня легких, обусловленное микобактериями туберкулеза. Туберкулез внутригрудных лимфатических узлов (ВГЛУ) – основная клиническая разновидность первичного туберкулеза у детей, подростков и молодых лиц в возрасте 18-24 лет (до 80-90% случаев).
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже – как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.
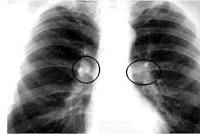
Туберкулез внутригрудных лимфатических узлов
Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко – пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов – паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма – тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
При опухолевидной и инфильтративной формах симптомы более выражены; их течение сопровождается общей слабостью, бледностью, фебрильной (до 38-39°C) и длительно сохраняющейся субфебрильной температурой. В раннем возрасте бронхоаденит может протекать остро, с высокой лихорадкой и резкими общими расстройствами. Возможен коклюшеобразный или битональный ночной кашель, вызванный сдавлением бронхов гиперплазированными лимфоузлами. Быстрое увеличение бифуркационной группы узлов может вызвать асфиксию.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации – т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям – биопсии лимфоузла. Первостепенное значение в диагностике имеют:
- Физикальные данные. Типичными визуальными признаками бронхоаденита являются расширение мелких поверхностных сосудов венозной сети на груди и спине (симптомы Видергоффера и Франка). При значительных поражениях пальпаторно определяется положительный симптом Петрушки (боль при надавливании на верхнегрудные позвонки). Выслушивается притупление перкуторного звука, иногда могут появляться бронхофония и трахеальное дыхание ниже I позвонка.
- Рентгенологическая картина. Туберкулез внутригрудных лимфатических узлов часто обнаруживается после проведения рентгенографии легких ребенку, имеющему вираж или гиперергическую реакцию пробы Манту. Инфильтративную форму отличают размытость наружных очертаний, небольшое расширение и смазанность тени корня легкого. Кальцинаты определяются в виде неравномерных округлых или овальных теней. При опухолевидной форме заметны расширение, удлинение и усиление интенсивности тени корней легких, имеющих четко очерченный бугристый контур. В диагностике «малых» форм на стадии инфильтрации пользуются косвенными рентгенологическими признаками. Для уточнения размеров и структуры лимфоузлов применяется МСКТ грудной клетки.
- Лабораторные данные. В крови возможен небольшой лейкоцитоз, эозинофилия, лимфоцитоз, повышение СОЭ. У специфическим анализам крови, подтверждающим факт наличия туберкулезной инфекции, относятся T-SPOT.TB и интерфероновый тест.
- Эндоскопия бронхов. Бронхоскопия показана при подозрении на туберкулез бронхов, неспецифический эндобронхит, лимфобронхиальный свищ и для дифференциальной диагностики.
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину – кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Источник
 17.02.2018
17.02.2018
Рентгенодиагностика туберкулеза внутригрудных лимфатических узлов у детей
Данная работа основана на большом статистическом материале – было обследовано 289 детей с малой формой туберкулеза внутригрудных лимфатических узлов (ТВГЛУ) и инфицированных микобактериями туберкулеза (МБТ) в возрасте от 3 до 12 лет.
В новой клинической классификации туберкулеза (приказ No 109 МЗ РФ от 21.03.03 г.) в раздел “Туберкулез органов дыхания. Туберкулез ВГЛУ” внесено принципиальное дополнение по использованию компьютерной томографии (КТ) в целях уточнения или подтверждения диагноза малых вариантов ТВГЛУ, но не забыты и постулаты традиционной рентгенодиагностики этой патологии, основанной как на прямых, так и на косвенных рентгенологических признаках. Последний момент очень важен, особенно с учетом бурного развития цифровых технологий в рентгенодиагностике.
Активное внедрение в практическое здравоохранение цифровой малодозовой рентгенографической техники резко усилило диагностические возможности метода в выявлении туберкулеза вообще и ТВГЛУ у детей в частности.
В табл. 1 представлена характеристика малодозовых цифровых флюорографов и рентгеновских аппаратов высокого разрешения для исследования легких, выпускаемых в России.
Из таблицы видно, что цифровой рентгеновский аппарат высокого разрешения для исследования легких АМЦР1 (“Спектр АП”,Москва) представляет собой новый этап в цифровой рентгенодиагностике [1, 2]. Аппарат принципиально отличается от предыдущих моделей не только техническими характеристиками(пространственное разрешение до 5 пар линий/мм), но и минимальной лучевой нагрузкой при рентгенографии в одной проекции– 0,005–0,007 мЗв для взрослых и 0,001–0,003 мЗв для детей, что позволяет широко использовать установку не только для выявления, но и диагностики туберкулеза,особенно среди детей раннего возраста.
Материал и методы
Данная работа основана на большом статистическом материале – было обследовано 289 детей с малой формой туберкулеза внутригрудных лимфатических узлов (ТВГЛУ) и инфицированных микобактериями туберкулеза(МБТ) в возрасте от 3 до 12 лет. Рентгенологические исследования детей выполняли на отечественном цифровом рентгеновском аппарате высокого разрешения АМЦР1.
Контрастная чувствительность аппарата (не более 1%) в сочетании с динамическим диапазоном (не менее 400) позволяли выявлять даже фазы инфильтрации ВГЛУ, не говоря уже о стадиях уплотнения и обызвествления (рис. 1–3).
Дополнительная же математическая обработка изображения (функция подчеркивания, изменение яркости и контрастности) способствовала более точной диагностике специфического поражения внутригрудных лимфатических узлов у детей (рис. 4).
Результаты исследований органов грудной полости у детейс помощью малодозовой цифровой рентгенографии высокого разрешения при “малых”формах туберкулеза ВГЛУ по группам и фазам патологического процесса представлены в табл. 2.
КТ -исследование выполняли на томографе Asteion Dual фирмы “Toshiba” с временем полного поворота при сканировании 0,75 с. Количество элементов детектора 19712. Напряжение на рентгеновской трубке 80 кв.
Толщина /количество срезов от 4 мм ×2 до 2 мм ×2. Система сбора данных третьего поколения с непрерывным вращением. Традиционная рентгенография присутствовала в виде архивных данных. Наибольшие трудности для диагностики представляет так называемая малая форма ТВГЛУ, устанавливаемая по косвенным рентгенологическим признакам. “Малые” формы туберкулеза у детей по последней классификации (Приказ МЗ РФ от 2003 г.) характеризуются нерезкой гиперплазией одной – двух групп лимфатических узлов (до 1–1,5 см).
Клиническая симптоматика у больных “малыми” формами туберкулеза отсутствует или является скудной. Что касается рентгенологического выявления “малых” форм туберкулеза ВГЛУ на основе так называемых “косвенных” признаков, то последние являются малоубедительными. Следует отметить, что данные традиционной рентгенографии позволяют выявлять лимфатические узлы лишь в бронхопульмональной группе в фазе кальцинации и в трахеобронхиальной группе в фазе уплотнения и кальцинации, то есть на позднем этапе заболевания. МЦР высокого разрешения за счет высокой контрастной чувствительности и широкого динамичсекого диапазона не уступает по пространственному разрешению полноформатной пленочной рентгенографии, а в ряде случаев ее превосходит.
Последний момент существенно повышает диагностические возможности метода цифровой рентгенографии легких. Если на традиционных рентгенограммах легких фаза инфильтрации лимфатических узлов бронхопульмональной группы при туберкулезе практически не выявляется, то использование МЦР высокого разрешения позволяет выявить эту фазу уже в 12% случаев.
Поскольку традиционная томография легких при туберкулезе ВГЛУ достаточно хорошо освещена в литературе [3–5], подробно останавливаться на этой методике не будем. Что же касается компьютерной томографии,то она позволяет получить качественно другую дополнительную информацию о состоянии внутригрудных лимфатических узлов, недоступную обычному рентгенотомографическому обследованию. Более того, применение новых технологий в клинике туберкулеза у детей позволяет в ряде случаев избежать диагностических ошибок, возможных при плоскостной рентгенографии. Так, гипердиагностика ТВГЛУ (до 60%) встречается при оценке косвенных рентгенологических признаков патологии [6]. Из них у трети детей предварительные клинические диагнозы явились результатом субъективной оценки структур корней легких, динамической нерезкости сосудов, вилочковой железы. Ложная диагностика включала ошибочное толкование нормальных и аномальных сосудистых структур и различные варианты нетуберкулезной патологии.
У большой группы инфицированных микобактериями туберкулеза (МБТ) детей с малой формой ТВГЛУ диагноз был основан на выявлении единичного кальцината в области аортального окна, ошибочно расцениваемого при плоскостной рентгенографии как кальцинированный лимфатический узел артериального(боталлова) протока.
При КТ кальцинат оказывается обызвествлением артериальной связки и единственным внутригрудным кальцинированным уплотнением – образованием полосковидной или неправильной формы, расположенным соответственно направлению связки (рис. 5).
Недовыявление ТВГЛУ при плоскостной рентгенографии наблюдается в основном (60–65%) у детей из группы с повышенным риском заболевания туберкулезом.
При ТВГЛУ, выявленном при МЦР, во всех случаях при КТ получены дополнительные сведения, уточняющие распространенность и фазу процесса (казефикация, уплотнение, кальцинация и перинодулярная инфильтрация).
Вклад КТ в анализ пораженных лимфатических узлов заключается в выявлении лимфатических узлов всех групп, их точной локализации и величины [7–10].
КТ позволяет характеризовать лимфатические узлы на основе их плотности, идентифицировать их как гомогенные, некротические,обызвествленные, определять морфологию лимфатических узлов, включая вторичные последствия для прилегающих органов и тканей.КТ позволяет визуализировать ВГЛУ малой плотности минимальным размером 3 мм,а кальцинированные – 1 мм.
В практике плоскостной рентгенографии традиционно используется рентгенологическая классификация лимфатических узлов: загрудинная, паравазальная, паратрахеальная,ретрокавальная, парааортальная, аортального окна, бифуркационная, парапищеводная, трахеобронхиальная, перибронхиальная, пульмональная, паракостальная, нижняя диафрагмальная [11].
По данным КТ у больных ТВГЛУ поражаются от 1 до 13 групп узлов. Чаще поражаются паравазальная, ретрокавальная и трахеобронхиальная группы лимфатических узлов.
У большинства детей одновременно вовлекается в процесс от 2 до 9 групп. Случаи изолированного поражения парапищеводных, паракостальных и нижних диафрагмальных узлов, непосредственно не участвующих в лимфооттоке из легких и бронхов, относятся к внелегочной форме туберкулеза лимфатических узлов. Величина отдельных узлов составляет 1–18 мм,конгломератов – до 40 мм. У 20,8% детей узлы размером 11–20 мм, у 24% – конгломераты более 10 мм, у 115 – менее 5 мм и у 6,7% детей размер узлов варьирует от 30 до 60 мм. У многих детей (61,5%) величина пораженных лимфатических узлов составляет 5–10 мм.
По поводу величины различных групп ВГЛУ при аденопатиях существуют разные мнения. Е.И. Янченко и М.С. Греймер [12] к патологическим аденопатиям относят узлы размером от 5 и более мм. По мнению L.S. Inselman et al. (1999); H.S. Glazer et al.(1989) и C. Oliver (1998), увеличенными считают узлы размерами 5–7 мм.
При КТ в норме визуализируются единичные лимфатические узлы правой верхней паравазальной, ретрокавальной, трахеобронхиальной групп размерами до 5 мм (взяты нами как исходные). Лимфатические узлы других групп не определяются. В трахеобронхиальной группе лимфатические узлы оценены как увеличенные (более или равные 4–5 мм) у детей до 4 лет; более или равные 5 мм – у детей старше 8 лет. В ретрокавальной зоне размеры узлов были менее 5–6 мм соответственно.
В паравазальной группе лимфатические узлы у детей 4 и 8 лет расценивались как увеличенные при размере более 5 мм. При использовании КТ следует проводить дифференцированный подход при оценке размеров лимфатических узлов в разных группах с учетом возраста.
При КТ дифференциация между нормальными узлами и аденопатиями мягкотканной плотности проводится с учетом множественности лимфатических узлов в одной группе,поражения нескольких групп, аномалий структуры узлов и перинодулярной клетчатки с ее уплотнением или уплотнением перибронховаскулярного интерстиция и диссеминации.
Объективная оценка аденопатий при КТ позволяет характеризовать варианты ТВГЛУ по величине узлов.
1. Выраженная аденопатия – величина узлов более 10 мм, или множественные конгломераты мелких (менее 10 мм) лимфатических узлов, или осложненное течение процесса(рис. 6). Возможны “свежие” инфильтративные лимфатические узлы, узлы с уплотненным казеозом или кальцинированные.
2. Маловыраженная аденопатия – величина узлов от 5 до 10 мм; отдельные узлы или единичные конгломераты мелких узлов. “Свежие” инфильтративные лимфатические узлы,узлы с уплотненным казеозом или кальцинированные (рис. 7).
3. Лимфатические узлы при величине менее 5 мм, т.е. в пределах нормальных величин,конгломераты узлов и множественные поражения разных групп лимфатических узлов следует характеризовать как микрополиаденопатию (МПА). В случае МПА при КТ исследовании наряду с мягкотканными однородными лимфатическими узлами визуализируются мягкотканные узлы с точечными уплотнениями, с очагами кальцинации (рис. 8).
Выраженная аденопатия, малая аденопатия и микрополиаденопатия проявления активного туберкулезного процесса.
МПА при множественных мягкотканных,однородных лимфатических узлах в одной группе или в нескольких группах может вызывать диагностические затруднения, так как при этом не исключаются неспецифические или параспецифические процессы(рис.9)
Следует отметить, что такая МПА является потенциально опасной в отношении возникновения клинически выраженных форм первичного туберкулеза.
Выводы
Активное внедрение в практическое здравоохранение цифровой малодозовой рентгенографической техники расширило возможности рентгенологического метода в выявлении и диагностике туберкулеза органов дыхания у детей. Объективным методом обследования детей при подозрении на ТВГЛУ является КТ.
Термин “малая” форма ТВГЛУ , диагностируемая по косвенным рентгенологическим признакам, должен быть изъят из классификации туберкулеза. Следует трактовать ТВГЛУ с позиций КТ с учетом следующей классификации:
КТклассификация туберкулеза внутригрудных лимфатических узлов
1. КТварианты ТВГЛУ:
– выраженная внутригрудная аденопатия;
– малая внутригрудная аденопатия;
– внутригрудная микрополиаденопатия.
2. Характеристика туберкулезного процесса:
– фаза процесса;
– осложнения туберкулеза ВГЛУ;
– остаточные изменения после излечения ТВГЛУ.
Я. В. Лазарева, Г.В. Ратавыльский, Е. В. Серова
НИИ фтизиопульмалогии ММА им. И.М. Сеченова г. Москва
Список литературы
1.Ратобыльский Г.В., Лазарева Я.В., Серова Е.В. и др.Цифровая рентгенография высокого разрешения в выявлении и диагностике туберкулеза органов дыхания в настоящее время // Проблемы туберкулеза и органов дыхания. М. 2006. No 1. С. 35–40.
2.Ратобыльский Г.В., Серова Е.В., Кантер Б.М., Чер”ний А.Н.Опыт использования малодозового цифрового рентгеновского аппарата высокого разрешения в клинике туберкулеза // Невский радиологический форум – 2005: Сборник докладов. С.Пб., 2005.С. 115.
3.Бакланова О.Ф., Васильев Ю.Д., Ватолин К.В. и др.Рентгенодиагностика в педиатрии. М., 1988.С. 164–302.
4.Борисова Н.К.Диагностика поражений внутригрудных лимфатических узлов у детей и подростков:
Автореф. дис. … док. мед. наук. М., 1982 г.
5.Александрова А.В.Рентгенологическая характеристика туберкулеза органов дыхания. М., 1983. С. 191.
6.Лазарева Я.В.Компьютерная томография в диагностике туберкулезных аденопатий у детей // Актуальные проблемы пульмонологии. М., 2000. С.449–455.
7.Гальченко В.А.Компьютерная томография в оценке метастатического поражения лимфатических узлов
средостения при центральном раке легкого//Вестник рентгенологии и радиологии. 1990. No 5.С. 16–18.
8.Лазарева Я.В.Компьютерная томография в диагностике туберкулеза органов дыхания: Дис. …докт. мед.наук. М. 2002.
9.Митинская Л.А.Современные методики диагностики и лечения внутригрудного туберкулеза у детей //Проблемы туберкулеза. 1994. No 3. С. 16–18.
10.Соколов В.Н., Перельман М.И., Приймак А.А.Компьютерная томография в диагностике внутригрудных аденопатий // Клиническая медицина. 1986.No 8. С. 64–66.
11. “О совершенствовании противотуберкулезных мероприятий в России”. Приказ No 109 МЗ России от21.03.2003г.
12.Янченко Е.И., Греймер М.С.Туберкулез у детей и подростков. С.Пб., 1999.
Теги: туберкулез
234567
Начало активности (дата): 17.02.2018 18:56:00
234567
Кем создан (ID): 989
234567
Ключевые слова:
туберкулез, рентген, лимфатические узлы, дети, рентген аппарат, КТ-исследование, диагностика
12354567899
Источник