Реактивное изменение лимфоузла это
Автор Руслан Хусаинов На чтение 4 мин. Опубликовано 04.05.2019 17:37
Обновлено 04.05.2019 15:07
Когда организм борется с инфекцией или травмой, лимфатические узлы иногда увеличиваются. Врачи называют это реактивной гиперплазией лимфатических узлов (реактивный лимфаденит), которая обычно не опасна.
Какую функцию выполняют лимфатические узлы?
Лимфатические узлы содержат В- и Т-лимфоциты, которые являются основными типами лейкоцитов. Эти клетки помогают организму бороться с бактериями и вирусами. Лимфатические узлы также переносят лимфатическую жидкость и соединяются через лимфатические сосуды. Вместе лимфатические узлы и лимфатические сосуды составляют лимфатическую систему, которая является неотъемлемой частью иммунной системы.
Когда что-то идет не так в организме, лимфатическая система производит клетки для борьбы с бактериями, вирусами и другими причинами болезни. Тогда лимфатические узлы начинают набухать. Лимфатические узлы могут также увеличиваться в ответ на травму, иногда они увеличиваются из-за рака.
Лимфатические узлы обычно увеличиваются вблизи места травмы. Например, лимфатические узлы возле ушной раковины могут увеличиваться, когда у человека развивается ушная инфекция, в то время как лимфатические узлы на шее могут увеличиваться в ответ на острый фарингит.
Симптомы реактивного лимфаденита
Основным симптомом реактивного лимфатического узла является отек. Иногда область вокруг лимфатического узла также опухает. Организм содержит сотни лимфатических узлов, и они чаще всего увенчиваются на шее и вокруг лица, в паху и подмышками. Когда лимфатические узлы увеличиваются вследствие инфекции или травмы, то они:
- меньше, чем 1,5 сантиметра в диаметре;
- мягкие;
- подвижные.
Отек обычно наблюдается только в определенном лимфатическом узле или группе лимфатических узлов. У человека, который имеет много увеличенных лимфатических узлов по всему телу, может быть тяжелая системная инфекция или определенные виды рака.
Реактивные лимфатические узлы зачастую сопровождают инфекцию или травму, и человек может заметить другие симптомы инфекции, такие как:
- лихорадка;
- боль возле травмы;
- симптомы болезни;
- признаки инфекции вблизи травмы, такие как покраснение или отек;
- тошнота.
Увеличенный лимфатический узел не обязательно означает, что инфекция серьезна. У некоторых людей увеличенные лимфатические узлы не вызывают других симптомов.
Причины
Наиболее распространенные причины увеличения лимфатических узлов:
- инфекции, такие как кожные, ушные или инфекции пазух;
- воздействие аллергенов;
- травма или раздражение кожи;
- проблемы со здоровьем зубов, такие как кариес или стоматит;
- воздействие бактерий или вирусов;
- мононуклеоз, очень заразный вирус, который может вызвать увеличение различных лимфатических узлов;
- раздражение кожи, например, от акне или сыпи.
Иногда иммунные заболевания вызывают увеличение лимфатических узлов. Менее распространенные причины реактивного состояния лимфатических узлов включают:
- метастазы при раке, которые распространяется от основного местоположения до соседних лимфатических узлов;
- лимфому — рак лимфатических узлов;
- сепсис, который является типом системной инфекции, которая может стать опасной для жизни.
Когда у человека имеется рак или тяжелая инфекция, у него может быть множество увеличенных лимфатических узлов. Отек в одном лимфатическом узле с меньшей вероятностью является признаком серьезной проблемы.
Реактивный лимфаденит — лечение
Правильное лечение увеличенных лимфатических узлов зависит от причины. Когда у человека нет симптомов инфекции, отек зачастую проходит сам по себе. Когда инфекции вызывают реактивность лимфатических узлов, человеку могут потребоваться антибиотики. Более тяжелые инфекции могут потребовать, чтобы антибиотики вводили внутривенно. Людям со слабой иммунной системой может потребоваться госпитализация даже при относительно незначительных инфекциях.
Лечение доступно для многих форм рака, особенно если врач диагностирует их на ранней стадии. В зависимости от типа рака врач может порекомендовать удалить лимфатические узлы, химиотерапию или облучение.
Когда обратиться к врачу
Увеличенные лимфатические узлы могут вызывать тревогу, особенно если причина неясна. Однако в большинстве случаев увеличенные лимфатические узлы являются признаком того, что иммунная система организма работает хорошо. Человек с ВИЧ или СПИДом, который принимает препараты, подавляющие иммунную систему, или если у человека слабая иммунная система, должен обратиться к врачу, если его лимфатические узлы увеличиваются.
Большинство людей могут подождать 1-2 недели, чтобы увидеть, исчезнут ли симптомы. Следует обратиться к врачу в течение дня или двух, если:
- увеличенные лимфатические узлы появляются после травмы кожи;
- увеличенные лимфатические узлы у новорожденного или младенца;
- увеличенные лимфатические узлы сопровождаются лихорадкой.
Можно подождать около 2 недель, чтобы увидеть, уменьшается ли отек. Если отек не проходит, или если лимфатический узел становится твердым или больше 1,5 см в диаметре, обратитесь к врачу.
Прогноз
Лимфатические узлы увеличиваются по многим причинам, большинство из которых относительно безвредны. Тем не менее, врач может определить, есть ли у человека серьезная инфекция, которая требует лечения, а также оценить другие потенциальные причины возникновения реактивных лимфоузлов.
Иногда лимфатические узлы остаются увеличенными долгое время после исчезновения инфекции. Если лимфатический узел не изменяется и не становится твердым, это обычно не должно вызывать беспокойство.
Научная статья по теме: Ученые создают «искусственный лимфатический узел» для борьбы с раком.
Источник
Реактивный лимфаденит – это одно из составляющих общей цепочки патологических изменений, которые протекают практически бессимптомно. Реактивное нарушение в лимфоузлах считается начальным проявлением того или иного заболевания, первым симптомом борьбы организма с инфекционным процессом.
К примеру, при латентной скрытой форме туберкулеза возбудитель может пребывать в неактивной стадии довольно длительное время. Он может нейтрализоваться собственными защитными силами, не причинив человеку никакого вреда.

Однако вследствие целого ряда негативных влияний латентная инфекция может внезапно активизироваться. Тогда с высокой вероятностью первыми принимают на себя удар лимфоузлы как часть иммунной системы.
Причины развития данной патологии
Провоцировать возникновение реактивного лимфаденита могут следующие факторы:
- Воспалительный процесс хронического характера.
- Снижение иммунитета.
- Частые простудные заболевания.
- Переохлаждение.
- Длительное пребывание в плохо проветриваемом помещении.
- Недостаток солнечного света.
- Хроническое эмоциональное напряжение, сильные стрессы.
- Неполноценное питание, монодиета.
- Чрезмерное переутомление.
- Малоподвижный образ жизни.
- Авитаминоз.
- Вредные привычки (курение, злоупотребление алкоголем).
Часто реактивный лимфаденит развивается у детей до пяти лет по причине незрелости иммунитета, как реакция на любой воспалительный очаг в организме ребенка, которым может выступать ринит, отит и респираторные вирусные патологии.

Клинические проявления заболевания
Реактивное воспаление лимфоузлов представляет собой сопутствующий симптом того или иного патологического процесса. Его возникновение провоцируют следующие патогенные агенты:
- вирусы (герпес, грипп);
- бактерии (стафилококк, стрептококк и др.);
- микотические микроорганизмы (дерматомицеты, кандида);
- паразиты (токсоплазмы).
Часто локализация воспаленных лимфатических узлов указывает на конкретный патологический процесс в той же области, то есть находятся они вблизи воспалительного очага.
Признаки и симптомы данного патологического состояния
Первоначальным признаком развития реактивного лимфаденита является реактивная лимфаденопатия, которая может проявляться увеличением различного количества лимфоузлов и незначительной их болезненностью. Оставленный без внимания подобный патологический процесс начинает усугубляться лимфаденитом, и распознать его можно по следующим клиническим признакам:
- припухлость лимфоузлов, увеличение их в размерах;
- болезненность лимфатических желез при давлении и пальпации;
- отечность и покраснение кожи над пораженными лимфоузлами;
- узлы не соединены с кожей и между собой, на ощупь они твердые, плотные.
В зависимости от факторов, спровоцировавших развитие неспецифического реактивного лимфаденита, он может сопровождаться такими проявлениями:
- чрезмерная слабость;
- субфебрильная или повышенная температура;
- цефалгия;
- нарушение сна;
- ринит;
- кашель.

При появлении сильного болевого синдрома в области одного лимфатического узла или их группы, гипертермии более чем 38,5 °С, учащенного сердцебиения и дыхания (симптомы гнойного лимфаденита), необходимо в срочно обратиться к специалисту.
При реактивной лимфаденопатии после терапии основного заболевания, состояние лимфоузлов всегда нормализуется самостоятельно. Однако если первичная причина развития патологического явления останется без соответствующего лечения, процесс может осложниться воспалением самих лимфатических желез. В этом случае может наблюдаться разрастание лимфоидной ткани, с возникновением реактивной гиперплазии в узлах и выраженном нарушении их функциональности, что может спровоцировать их нагноение или распространение инфекции на соседние ткани и весь организм.
Заболевания, которые могут сопровождаться воспалением лимфоузлов:
- туберкулез;
- ангина;
- кариес, стоматит;
- мастит;
- СПИД;
- энтероколит;
- сифилис;
- патологии мочеполовой системы;
- грипп;
- синусит;
- отит;
- аденоидит у ребенка;
- бубонная чума;
- прорезывание зубов у младенцев.

Разновидности данной патологии
По продолжительности и остроте течения выделяют острый и хронический типы заболевания. Первый развивается в виде реакции на попадание в организм какой-либо инфекции. Хроническая форма лимфаденита встречается чаще всего в случае хронитизации патологий. В данном случае лимфоузлы лишь увеличены незначительно, а их болезненность может отсутствовать.
В зависимости от причины, спровоцировавше6й развитие воспалительного процесса в лимфоузлах, реактивный лимфаденит (по МКБ-10 этот недуг проходит по коду R59 до установления точного диагноза) бывает неспецифическим и специфическим. Последний наиболее опасен и сложнее гораздо лечится, поскольку вызван серьезными инфекционными агентами (туберкулез, сифилис, чума). Неспецифический бывает чаще всего при простуде и ОРВИ и легко лечится с устранением основной патологии.
В зависимости от клеточной структуры воспаленного лимфоузла выделяется гнойный, серозный и простой лимфаденит. Серозный развивается при вирусном течении болезни или при онкологических заболеваниях, гнойный – при бактериальной природе развития воспаления. Гнойная форма лимфаденита особенно опасна, поскольку может развиться абсцесс либо флегмона.
В зависимости от локализации различается реактивный шейный лимфаденит, подмышечный, паховый и иные разновидности патологии.

Лимфаденит у детей
Реактивный лимфаденит у ребенка – это болезнь, при которой происходит воспалительное поражение лимфоузлов вне зависимости от их локализации. Данная патология всегда выступает в виде вторичного недуга, что является ответом иммунной системы на иные патологические процессы, протекающие в нем.
У детей данная разновидность заболеваний развивается значительно чаще, чем у взрослых. Это обусловлено тем, что иммунитет у ребенка еще недостаточно развит, чтобы активно бороться с теми или иными заболеваниями. И часто лимфоузлы реагируют даже на банальную простуду. Наиболее распространенным местом локализации реактивного лимфаденита у детей является шея, область подмышек, затылок и пах.
Шейный лимфаденит
Клинические проявления воспаления в организме могут различаться в зависимости от факторов, которые его спровоцировали. Как правило, воспалительный процесс в шейных лимфатических узлах развивается вследствие проникновения в организм патологических бактерий. В большинстве случаев шейный лимфаденит вызывает размножение стрептококка и стафилококка. Увеличение и болезненность лимфатических узлов шеи наблюдаются при следующих заболеваниях:
- ОРВИ, грипп;
- тонзиллит, ангина, глоссит;
- запущенный кариес, пародонтит с присоединением пульпита.

Подмышечный лимфаденит
Данная локализация лимфаденита наблюдается при инфицировании стрептококком, кишечной или синегнойной палочкой, пневмококком или диплококком. При этом существует несколько путей передачи инфекции: гематогенный, лимфогенный и контактный.
Заболевания, которые способствуют развитию подмышечного реактивного лимфаденита:
- туберкулез;
- бруцеллез;
- сифилис;
- туляремия;
- актиномикоз;
- воспалительные заболевания слизистых и кожных покровов;
- фурункулез, экзема;
- заболевания крови;
- онкологические патологии;
- ВИЧ-инфекция, СПИД.
Диагностические мероприятия при развитии данной патологии
При увеличении и болезненности лимфатических узлов рекомендуется обратиться к терапевту. Этот врач может направить пациента к более узким специалистам: урологу, гинекологу, стоматологу, гастроэнтерологу, инфекционисту, маммологу или хирургу.
При реактивном лимфадените для выяснения причины заболевания необходимы следующие лабораторные исследования:
- общие анализы мочи и крови;
- анализ крови на сифилис, вирусные гепатиты, ВИЧ;
- бактериологическое обследование мочи и крови;
- онкомаркеры;
- кровь на гормоны;
- биохимия крови;
- цитологический анализ выделений из уретры, влагалища;
- пункция лимфатического узла с цитологическим исследованием.
В перечень методов инструментальной диагностики входят:
- рентген;
- компьютерная томограмма;
- гастродуоденоскопия;
- бронхоскопия;
- ректороманоскопия.
Лечение заболевания у детей и взрослых
Как лечить реактивный лимфаденит? Это частый вопрос. Разберемся в нем более подробно.
Реактивное воспаление лимфатических узлов является начальным признаком множества заболеваний. Соответственно, терапия должна будет основываться на устранении основной патологии и очага инфекции.
Подбирать схему лечения должен квалифицированный специалист.

Если инфекционным агентом воспалительного процесса является бактериальная флора, используется антибиотикотерапия. Грибковые инфекции также лечат соответствующими противомикозными препаратами, например «Флуконазолом», «Орунгалом» и т. д.
Для борьбы с вирусными заболеваниями эффективны противовирусные медикаментозные средства – «Интерферон», «Кагоцел», «Ремантадин» и другие. Против паразитарных заражений успешно применяются антибактериальные, противопротозойные и противоглистные лекарства. Лечение реактивного лимфаденита должно быть комплексным и своевременным.
Источник
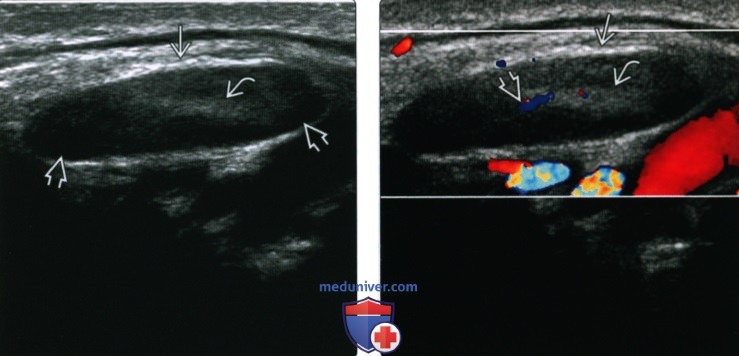
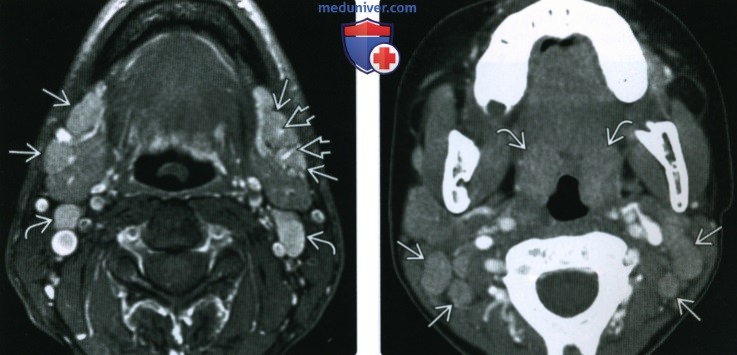
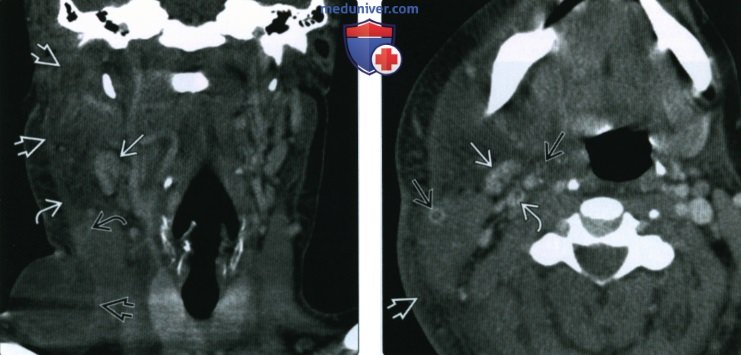
КТ, МРТ, УЗИ при реактивном увеличении лимфатических узлов шеиа) Терминология: 1. Синонимы: 2. Определения: б) Визуализация: 1. Общая характеристика:
2. КТ при реактивном увеличении лимфатических узлов шеи: 3. МРТ при реактивном увеличении лимфатических узлов шеи: 4. УЗИ при реактивном увеличении лимфатических узлов шеи: 5. Сцинтиграфия: 6. Рекомендации по визуализации:
в) Дифференциальная диагностика реактивного увеличения лимфатических узлов шеи: 1. Метастазы плоскоклеточного рака: 2. Системные метастазы: 3. Неходжкинская лимфома: 4. Туберкулезный лимфаденит: 5. Саркоидоз лимфоузлов:
г) Патология: 1. Общая характеристика: 2. Макроскопические и хирургические особенности: 3. Микроскопия: г) Клинические особенности: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: д) Диагностическая памятка: 1. Следует учесть: 2. Советы по интерпретации изображений: е) Список использованной литературы: – Также рекомендуем “Нагноение лимфатических узлов шеи – лучевая диагностика” Редактор: Искандер Милевски. Дата публикации: 19.1.2021 |
Источник