Рак в лимфоузлах после рака шейки матки
Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
Клинические наблюдения показывают, что чаше всего метастазы при раке шейки матки обнаруживаются в следующих шести группах лимфатических узлов, являющихся для шейки матки регионарными: околошеечных (парацервикальных), околоматочных (параметральных), запирательпых, внутренних подвздошных, наружных подвздошных и общих подвздошных. Значительно реже наблюдается метастазирова-ние рака шейки матки в околоаортальные и паховые лимфатические узлы. Перечисленные группы узлов, в свою очередь, могут быть подразделены на три подгруппы: первичная (околошеечные и околоматочные), промежуточная (наружные и внутренние подвздошные, запирательные) и вторичная подгруппа (общие подвздошные, околоаортальные и паховые лимфатические узлы).
Существует два основных пути лимфогенного метастазирования при раке шейки матки. Первый путь: от околошеечных и околоматочных узлов к наружным подвздошным и запирательным, а затем к околоаортальным и значительно реже — паховым лимфатическим узлам. Второй основной путь: от околошеечных и околоматочных узлов к внутренним подвздошным, а затем к общим подвздошным и околоаортальным лимфатическим узлам. Распространение раковых клеток может происходить как по одному из этих путей, так и по обоим, а также только с одной стороны или с обеих сторон одновременно (Papadia, 1958).
Общность лимфатической и венозной системы шейки матки и влагалища, а также тесный контакт между этими органами является анатомическим обоснованием нередкого распространения карциномы шейки матки на стенки влагалища.
Согласно клиническим данным, при раке шейки матки сначала поражаются внутренние подвздошные и подвздошные (общие и наружные), а затем околоаортальные лимфатические узлы; при раке тела матки в первую очередь поражаются околоаортальные и паховые лимфатические узлы; метастазирование при раке шейки матки происходит быстрее, чем при раке тела матки.
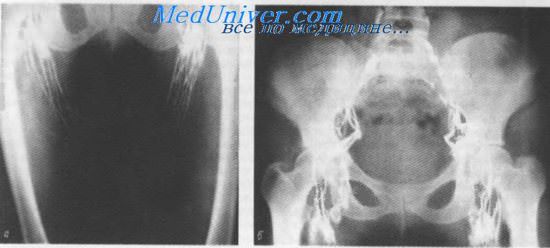
Лимфограмма. Глубокие лимфатические сосуды и узлы нижней конечности (а) и таза (б)
Лимфатическая система яичников
Лимфатические сосуды яичника на поверхности органа представлены в виде грубой сети. В воротах и в брыжейке яичника отводящие лимфатические сосуды образуют богатое подъяичниковое сплетение (plexus subovaricus); по выходящим из него 2—3 лимфатическим стволам лимфа оттекает в общие для яичника, тела матки и маточной трубы лимфатические узлы, расположенные по ходу яичниковых сосудов (nodi lymphatici ovarici) и далее — в регионарные лимфатические узлы; последние расположены преимущественно: слева— по левой полуокружности брюшной аорты, справа — по передней поверхности нижней полой вены.
Взаимоотношения лимфатических сосудов дна матки, яичников и маточной трубы также самые тесные. Отводящие лимфатические сосуды всех трех органов сливаются в упоминавшееся выше общее для них подъничниковое сплетение. Отток лимфы из матки, яичника и маточной трубы происходит в околоаортальные лимфатические узлы, в которые впадают также лимфатические сосуды и от органов брюшной полоста (Д. А. Жданов, 1952). Существует тесная связь путей оттока лимфы матки, мочевого пузыря и прямой кишки.
Хирургическая анатомия лимфатической системы матки имеет практическое значение и в связи с использованием в клинике метода предоперационного (прижизненного) окрашивания лимфатических узлов, например при операции Вертгейма (Е. В. Антипова, 1963; М. Марков, 1960).
Обнаружение метастазов в лимфатических узлах таза затруднено из-за огромного числа вариантов нормы; тем не менее, применение метода лимфографии перед операцией и во время последней имеет много преимуществ в связи с реальной возможностью более полного осуществления лимфаденэктомии. Методом лимфографии, выполнявшейся, в частности, после операции Вертгейма, было установлено, что в зоне иссечения лимфатических узлов последние контрастируются в тех случаях, когда удаление узлов было неполным, так как возможна частичная их регенерация. При тщательном же удалении лимфатических сосудов и узлов на большом протяжении последние не восстанавливаются и на лимфотраммах не обнаруживаются.
Восстановленные лимфатические узлы не достигают исходного состояния: они уменьшены в размерах, полигональны по форме и менее контрастны.
Лимфатические сосуды после операции Вертгейма теряют прямолинейность хода, образуют между собой многочисленные связи, не имеют четкообразных утолщений, становятся более извилистыми и чрезвычайно узкими. Ниже места резецированных лимфатических узлов и сосудов (паховая область, бедро) примерно в половине случаев образуется широкая сеть коллатералей, направляющихся к лимфатическим сосудам противоположной стороны. Основные лимфатические коллекторы бедра подвергаются редукции и деформации.
– Также рекомендуем “Расширенная абдоминальная экстирпация матки.”
Оглавление темы “Операции в гинекологии.”:
1. Хирургическое лечение трубного бесплодия
2. Сальпинго-сальпингоанастомоз. Техника сальпинго-сальпингоанастомоза.
3. Операция пересадки яичника в полость матки. Лимфатическая система матки.
4. Пути метастазирования опухоли при раке шейки матки и тела матки. Лимфатическая система яичников.
5. Расширенная абдоминальная экстирпация матки.
6. Основные этапы расширенной абдоминальной экстирпация матки.
7. Мочеточник. Хирургическая анатомия женского мочеточника.
8. Мочевой пузырь. Хирургическая анатомия женского мочевого пузыря.
9. Мочеиспускательный канал. Хирургическая анатомия женского мочеиспускательного канала.
10. Операции при недержании мочи. Операция прямой мышечной пластики сфинктера мочевого пузыря.
Источник
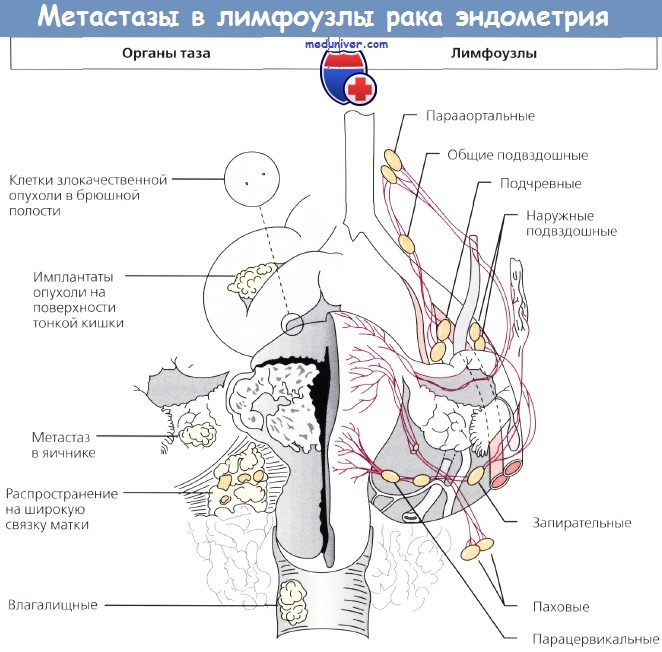
Метастазирование рака эндометрия в лимфоузлы и ее прогнозДлительное время абдоминальная гистерэктомия с придатками считалась стандартом лечения рака эндометрия (РЭ). По этой причине без внимания оставалась большая частота метастазирования в лимфоузлы. Несмотря на то что и первые, и более поздние публикации указывали на то, что у большого числа больных раком эндометрия (РЭ) даже с I стадией появятся метастазы в лимфоузлах, эти потенциальные очаги распространения опухоли в схемах лечения не учитывали. В 1973 г. Morrow и соавт. установили, что из 369 пациентокс I стадией рака эндометрия (РЭ) метастазы влимфоузлахтаза обнаружены у 39. В 1976 г. Creasman и соавт. привели примеры еще 140 больных, у 16 из которых выявлены метастазы в тазовых лимфоузлах. Эти данные уточняли по ходу появления новых случаев рака эндометрия (РЭ). В относительно большой группе пациенток с клинически установленной I стадией рака эндометрия (РЭ) почти у 10% были обнаружены метастазы в лимфоузлах таза. В исследовании Morrow и соавт. только 31 % больных с I стадией заболевания и метастазами в лимфоузлах пережили 5-летний рубеж, при том, что большинству из них была проведена послеоперационная ЛТ. Polish и соавт. опубликовали показатели выживаемости больных с микроскопическими метастазами в лимфоузлах, которым провели ЛТ как этап первичного лечения. 5-летняя выживаемость при подтвержденных хирургическим стадированием метастазах в лимфоузлах таза составила 67%, а в случаях поражения парааортальных узлов с метастазами или без таковых в лимфоузлах таза — 47 и 43% соответственно. В исследовании Creasman и соавт. у 102 больных для гистологической диагностики удаляли парааортальную жировую клетчатку, в результате чего в 10 (9,8 %) случаях выявили метастазы в этой области. Boronow и соавт. при дополнении и обновлении одного из первых в этом направлении исследований GOG обнаружили, что из 222 пациенток с I стадией рака эндометрия (РЭ) у 23 (10,4 %) выявлены метастазы в лимфоузлах таза. Из 156 больных, которым провели микроскопическую оценку парааортальных лимфоузлов, метастазы были выявлены у 16 (10,2 %).
DiSaia в ходе длительного наблюдения отметил рецидивы заболевания у 21 (10,5%) из 199 пациенток, у которых не было метастазов в лимфоузлах таза, и у 13(56 %) из 23, имевших метастатическое поражение этих узлов. При отсутствии метастазов в парааортальных узлах рецидивы наблюдались у 15 (11 %) из 140 больных, а при их поражении — у 10 (59 %) из 17. Creasman, анализируя данные GOG о 621 пациентке с I стадией РЭ, обнаружил, что в 144 (22%) случаях заболевание распространилось за пределы матки: в тазовые и парааортальные лимфоузлы, придатки матки, органы брюшной полости — и/или были обнаружены злокачественные клетки в смывах. Частота метастазирования в лимфоузлы у больных со II стадией рака эндометрия (РЭ) значительно выше, чем при 1 стадии заболевания. Morrow и соавт. привели данные о 85 пациентках: в 31 (36,5 %) случае выявлены метастазы в лимфоузлахтаза. В исследовании GOG 148 больным с клинически установленной II стадией РЭ провели хирургическое стадирование; у 66 процесс распространялся на шейку матки. Среди больных с поражением только желез эндоцервикса метастазы в тазовых лимфоузлах были обнаружены у 3 (17%) по сравнению с 35% пациенток с вовлечением стромы. Ни у одной больной с поражением только желез шейки матки метастазов в парааортальных лимфоузлах не было по сравнению с 23 % пациенток с вовлечением стромы. При наличии инвазии в строму шейки матки метастазы в тазовых и парааортальных лимфоузлах выявляли у 46 % больных. В годовом отчете FIGO приведены данные о 43, 103 и 121 пациентке с III стадией рака эндометрия (РЭ) и степенью дифференцировки G1, G2 и G3 соответственно. 5-летняя выживаемость составила 62, 61 и 47 % соответственно. Ben-Shachar и соавт. представили результаты лечения 349 больных, которых прооперировали по поводу рака эндометрия (РЭ). До операции у 52 % из них диагностированы высокодифференцированные опухоли (G1). Хирургическое стадирование ± парааортальная лимфаденэктомия были выполнены в 82 % случаев. После сравнения результатов пред- и послеоперационного гистологического исследования у 19 % пациенток оказалась более высокая степень дифференцировки (G2 или G3). Метастазы в лимфоузлах обнаружены у 3,9 % пациенток с высокодифференцированной аденокарциномой (G1), у 10,5% заболевание распространилось за пределы матки. Признаки высокого риска — инвазия, захватывающая более половины толщины миометрия, низкодифференцированные (G3) и неблагоприятные морфологические варианты опухоли, переход процесса на шейку матки — были выявлены у 26 % больных, у которых до операции диагностирован высокодифференцированный рак (G1). Результаты хирургического стадирования указали па необходимость проведения адъювантной терапии у 12 % пациенток и отказ от нее — у 17 %.
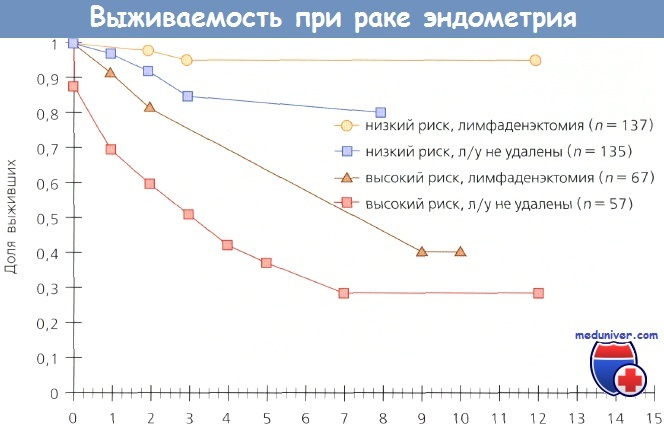
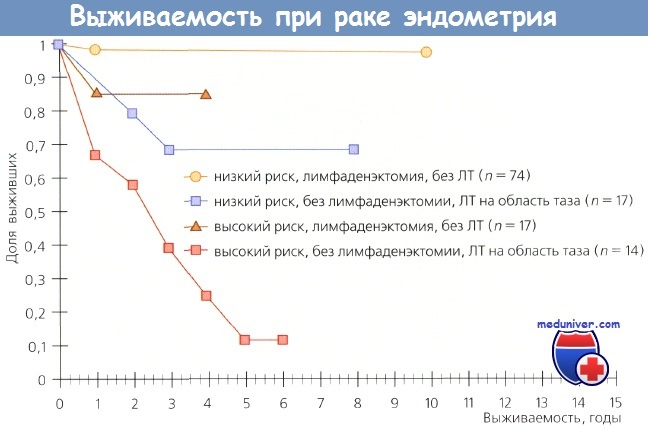
С 1988 г., когда эксперты FIGO перешли с клинического определения стадии рака эндометрия (РЭ) на хирургическое стадирование, возник вопрос о роли лимфаденэктомии при лечении стадии рака эндометрия (РЭ). Несет ли она только диагностическую функцию, что уже существенно, или служит и лечебной процедурой? В первоначальных исследованиях выполняли селективную лимфаденэктомию — удаление подозрительных на наличие метастазов лимфоузлов. Все большее количество данных свидетельствует о том, что необходимо выполнять полную лимфаденэктомию. Onda и соавт. провели тазовые и парааортальные лимфаденэктомии у 173 больных при 1—III стадии стадии рака эндометрия (РЭ), удалив в среднем 38 тазовых и 29 парааортальных узлов. Метастазы в лимфоузлах обнаружены у 30 (17%) пациенток: у 10 — только в тазовых лимфоузлах (группа Т), у 2 — только в парааортальных и у 18 — в тех и других (последние 20 больных вошли в группу А). В группе Т провели ЛТ обычными полями, в группе Л — расширенными и/или ПХТ. У 143 больпых без метастазов в лимфоузлах 5-летняя выживаемость составила 95 %, у 30 пациенток с метастазами в группе Т — 100 %, а в группе А — 75%. По мнению авторов, системная тазовая и парааортальная лимфаденэктомия, а также последующие ЛТ и XT, назначенные на основании результатов гистологического исследования лимфоузлов, позволили улучшит!) выживаемость больных. Mohan и соавт. проанализировали результаты лечения 159 больных с I стадией заболевания,которым была выполнена тазовая лимфаденэктомия е последующей брахитерапией (контактной лучевой терапией). Общая 15-летняя выживаемость составила 92%, частота рецидивирования — 4,4%; во всех случаях рецидивы представляли собой отдаленные метастазы. В публикации под редакцией Podratz и соавт. рассмотрены 4 исследования, включая и вышеназванное, в которых лимфаденэктомию выполняли самым тщательным образом больным в группах умеренного и высокого риска, а послеоперационную ЛТ не назначали. Среди 305 больных диагностировано 20 (6,6%) рецидивов заболевания; только в 5 из них рецидивы были местными/регионарными, причем 4 локализовались во влагалище. Этим 4 пациенткам не провели послеоперационную брахитерапию, но в последующем излечение было достигнуто с помощью ЛТ.
В ретроспективном исследовании, выполненном в клинике Мауо, 137 больных с высоким риском поражения лимфоузлов метастазами, которым была выполнена парааортальная лимфаденэктомия (ПЛА+), сравнили с пациентками, которым этот этап не выполняли (ПЛА—). В группе ПЛА+ 5-летняя выживаемость составляла 85 % по сравнению с 77 % в группе ПЛА—. У 51 больной с метастазами в тазовых или парааортальных лимфоузлах показатель выживаемости равнялся 77 % в группе ПЛА+ по сравнению с 42 % в группе ПЛА—. Kilgore и соавт., анализируя результаты лечения 649 пациенток, пришли к выводу о том, что выживаемость перенесших тазовую и парааортальную лимфаденэктомию значительно лучше, чем у пациенток с сохраненными лимфоузлами. Кроме того, выживаемость после лимфаденэктомии лучше, чем без нее, но с послеоперационной ЛТ. В небольшом исследовании, включавшем 41 пациентку с РЭ III стадии, Bristow и соавт. установили, что безрецидивная выживаемость больных значительно возрастает при полном удалении всех макроскопически измененных лимфоузлов по сравнению со случаями, когда во время операции не были удалены явно метастатические узлы (37,5 vs 8,8 мес; р = 0,006). В исследовании Havrilesky у 91 больной была установлена III стадия РЭ, причем у 39 обнаружены микрометастазы в нормальных по размеру лимфоузлах и у 52 — увеличенные метастатические узлы. После операции 92 % этих больных получали адъювантную терапию; ЛТ проведена 85% пациенток. У 39 пациенток с микроскопическими метастазами в лимфоузлах 5-летняя выживаемость равнялась 58 %, а у 41 больной с полным удалением макроскопически увеличенных метастатических узлов — 48% и всего 22 % у 11 женщин с неудаленными лимфоузлами. Авторы пришли к выводу, что эти данные свидетельствуют о терапевтической эффективности лимфаденэктомии. Schink и соавт. определили размер опухолей у 91 больной с I стадией РЭ. Частота метастазов в лимфоузлах при размере опухоли менее 2 см составляла всего 5,7%, более 2 см в диаметре — 21 %, а в случаях поражения всего эндометрия этот показатель возрастал до 40 %. У пациенток с опухолью менее 2 см и инвазией менее чем на 1/2 толщины миометрия метастазов в лимфоузлах не было. На основании многофакторного анализа авторы установили, что размер опухоли — независимый прогностический фактор.
– Также рекомендуем “Метастазирование рака эндометрия в придатки матки и ее прогноз” Оглавление темы “Аденокарцинома матки”:
|
Источник
Рак матки с метастазами — это рак 4 стадии. Но не всякий рак матки 4 стадии — это рак с отдаленными метастазами. Выделяют две подстадии, в зависимости от того, насколько сильно опухоль успела распространиться в организме:
- IVA: опухоль проросла в мочевой пузырь или прямую кишку.
- IVB: раковые клетки распространились в лимфатические узлы, которые находятся далеко от матки, имеются отдаленные метастазы, чаще всего в сальнике, костях, легких, печени.
Почему метастазирует рак матки?
Зачастую рак матки диагностируют, пока еще он находится в пределах органа, то есть процесс носит локальный характер. При этом прогноз относительно хороший, можно рассчитывать на ремиссию. Но у некоторых женщин опухоль диагностируют изначально на 4 стадии. Опухоль может рецидивировать в виде метастазов спустя некоторое время после того, как проведено лечение.

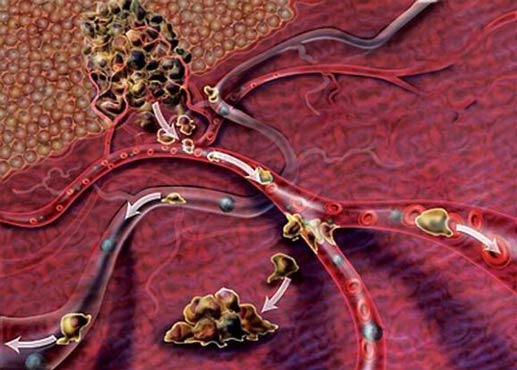
Процесс метастазирования достаточно сложен и не до конца изучен. Некоторые опухолевые клетки отрываются от первичного очага и проникают в кровеносный или лимфатический сосуд. В дальнейшем они мигрируют по организму с током лимфы или крови. Попадая в мелкий сосуд какого-либо органа, раковая клетка буквально застревает в нем и проникает в окружающие ткани. Там она может долго находиться в «спящем» состоянии, а затем, когда наступают благоприятные условия, начинает активно размножаться и дает начало вторичному очагу.
Многие онкологические пациенты погибают именно от метастазов. Проблема в том, что зачастую вторичных очагов много, многие из них настолько малы, что их не удается обнаружить. Уничтожить их очень сложно. Поэтому на поздних стадиях лечение носит преимущественно паллиативный характер. Врач старается замедлить рост опухоли, улучшить состояние пациента и продлить его жизнь.
Какими симптомами проявляется рак матки с метастазами?
Основные симптомы рака матки: аномальные выделения из влагалища, зачастую кровянистого характера, влагалищные кровотечения, не связанные с месячными, в постменопаузе, боль в низу живота и в области таза, болезненность во время мочеиспусканий и половых актов.
На стадии IVA присоединяются симптомы, связанные с поражением прямой кишки и мочевого пузыря: примеси крови в моче, частые, болезненные, затрудненные мочеиспускания, диарея, запоры, примесь крови в стуле, черный дегтеобразный стул.
На стадии IVB появляются симптомы, связанные с метастазами:
- При поражении костей: боли в костях, патологические переломы (возникают от небольшого воздействия).
- При поражении легких: упорный хронический кашель, одышка, боли в грудной клетке, примесь крови в мокроте.
- При поражении печени: желтуха, кожный зуд, боль под правым ребром.
Нарастает слабость, повышенная утомляемость, снижение аппетита, женщина сильно теряет вес. У некоторых больных из-за поражения печени развивается асцит — в брюшной полости скапливается жидкость.
Методы диагностики
Для того чтобы обнаружить метастазы при раке тела матки, применяют следующие методы диагностики:
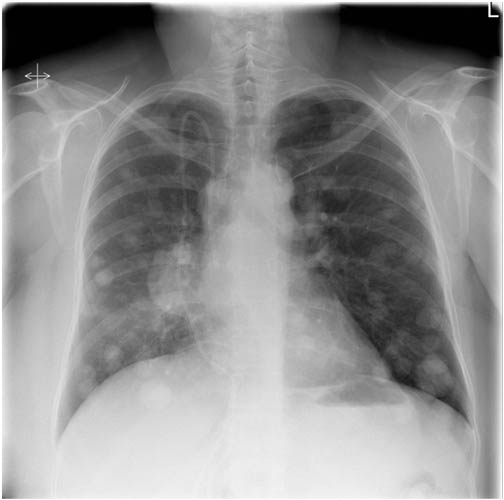
- Рентгенография грудной клетки. Быстрое, несложное и информативное исследование, которое помогает обнаружить вторичные очаги в легких.
- Компьютерная томография. Не используется для диагностики самого рака матки, но помогает выявить вторичные очаги в других органах, диагностировать рецидив.
- Магнитно-резонансная томография. Этот метод диагностики особенно полезен при поиске метастазов в головном и спинном мозге, лимфатических узлах.
- ПЭТ-сканирование. Во время этого исследования в организм вводят радиофармпрепарат, который накапливается в опухолевых клетках и делает их видимыми на снимках, выполненных специальным аппаратом.
- Цистоскопия и ректоскопия — эндоскопические исследования мочевого пузыря и прямой кишки. Их назначают, когда есть подозрение, что опухоль распространилась на эти органы.
Лечение рака матки с метастазами
Лечение зависит от того, как много метастазов, где они находятся, насколько велики, от симптомов, общего состояния женщины, сопутствующих заболеваний, возраста. С пациенткой работает команда врачей-специалистов, в которую могут входить: онколог-хирург, онколог-гинеколог, химиотерапевт, врач лучевой терапии, психоонколог и др.
Хирургическое лечение
Наиболее благоприятной считается ситуация, когда обнаружены метастазы только в лимфатических узлах брюшной полости. Такой рак можно попробовать удалить. В большинстве же случаев при раке матки 4 стадии радикальная операция невозможна. Но иногда целесообразно паллиативное вмешательство, во время которого хирург старается удалить как можно больше опухолевой ткани. В дальнейшем это помогает повысить эффективность химиотерапии и лучевой терапии. Исследования показали, что есть связь между объемом удаленной опухоли и показателями выживаемости женщин после операции. Кроме того, операция помогает предотвратить сильные кровотечения из-за опухоли.
Однако хирургическое вмешательство при раке матки 4 стадии достаточно сложное и несет риск серьезных осложнений, его могут перенести не все женщины. Поэтому врач должен взвесить все за и против, оценить возможные преимущества и риски.
Лучевая терапия
Лучевая терапия помогает уменьшить симптомы и повысить выживаемость. Используют разные виды облучения:
- Из внешнего источника. Это классическая лучевая терапия.
- Брахитерапия, когда источник излучения помещают прямо в матку. Существуют два вида брахитерапии при раке матки:
- LDR: источник излучения помещают в матку на 1–4 дня. Все это время женщина должна находиться в неподвижном положении, чтобы пучок лучей не смещался и точно попадал на опухоль.
- HDR: используют излучение более высокой интенсивности, но его источник помещают в матку примерно на час. Процедуру повторяют, как минимум, три раза, еженедельно или ежедневно.
Гормональная терапия
Гормональная терапия эффективна лишь в случаях, когда на поверхности раковых клеток есть рецепторы к гормонам — эстрогенам и прогестерону. Она действует лучше всего при небольшом количестве метастазов, если не поражены легкие и печень. Применяют прогестины, тамоксифен, изучается эффективность ингибиторов ароматазы. Гормональная терапия эффективна при запущенном, рецидивировавшем раке матки.
Химиотерапия
Обычно при раке матки с метастазами применяют химиопрепарат доксорубицин в сочетании с паклитакселом или препаратами платины (цисплатин, карбоплатин).
Иногда используют комбинации цисплатина, ифосфамида и паклитаксела. В настоящее время продолжаются клинические исследования, направленные на поиск оптимальных сочетаний препаратов в тех или иных случаях.
Поддерживающая терапия
Лечение рака матки с метастазами должно быть направлено не только на борьбу с самой опухолью, но и на повышение качества жизни пациента. Для этого используют поддерживающую терапию. Она помогает справиться с мучительными симптомами, побочными эффектами препаратов. Женщины лучше переносят химиотерапию, лучевую терапию, это помогает проводить более активное противоопухолевое лечение и увеличить продолжительность жизни.
Прогноз выживаемости
Пятилетняя выживаемость при раке матки на стадии IVA составляет 17%, при стадии IVB — 15%. В настоящее время методы лечения продолжают совершенствоваться, и, возможно, в будущем эти показатели удастся улучшить.
Источник