Пролиферативные процессы в лимфоузлах

Лимфопролиферативное заболевание — это группа онкологических патологий, исходящих из лимфоидной ткани. В списке заболеваний отмечается наличие хронического лимфолейкоза, волосатоклеточного лейкоза, внекостномозговых опухолей и других. Наиболее встречаемым является хр. лимфолейкоз, который возникает в костном мозге. По статистике чаще болеют мужчины 60-70 лет. Если локализация произошла в лимфоузлах, болезнь называют лимфома, при поражении конкретного органа добавляют название (например, лимфома головного мозга).
Стадии
Лимфопролиферативные заболевания входят в список мкб 10. Целью классификации является ведение статистики о протекании болезни, методах лечения и прогнозе у определенных групп населения. Заболевание проходит 3 стадии:
- Пациент находится под наблюдением гематолога. Цитостатическую терапию не проводят.
- Проводиться активное лечение больного.
- Перерождение клеток в рак.
Классификация ВОЗ относит патологию к опухолям периферических органов иммунной системы, которая составляет 20% всех неходжкинских лимфом.
Причины и симптомы

Фото взято с медсайта pbmc.ru
Лимфопролиферативные заболевания возникают из-за наследственных или соматических мутаций, вирусов. Рост злокачественных образований может быть спровоцирован:
- псориазом;
- радиацией, токсическими веществами;
- аллергенами;
- действием лекарств;
- инфекциями;
- стрессами.
Хронический лимфопролиферативный процесс проявляет себя диффузными лимфоцитарными разрастаниями, увеличенными в размерах лимфоузлами, изменениями селезенки, печени и др.
Изначально увеличение лимфатических узлов появляется на шее, потом под мышками, в области средостения, брюшине, паху. Человек начинает усиленно потеть, быстро утомляется, слабеет, теряет вес, наблюдается субфебрильная температура. В связи с разрастанием пораженного органа пациент может чувствовать болезненность, распирание. Некоторые симптомы различаются в зависимости от локализации патологии. Лимфопролиферативное заболевание с поражением шейных лимфоузлов происходит не сразу, долгие годы человек даже не подозревает о патологии. Изменение размеров узелков может наблюдаться при наличии инфекции в организме и восстанавливаться после лечения.
Хроническое лимфопролиферативное заболевание крови может проявляться ее повышенной вязкостью:
- нарушением микроциркуляции;
- кровоточивостью слизистых;
- расширением вен сетчатки;
- ретинопатией;
- парестезией.
Лимфопролиферативное заболевание легких проявляется на последних стадиях. Больной начинает отхаркивать гнойно-кровяную мокроту. Присутствует отдышка при умеренных нагрузках, позже даже при незначительной физической активности.
Диагностика

Нажмите для увеличения. Фото взято с медсайта cf.ppt-online.org
Перед тем, как начать лечение лимфопролиферативного процесса врач определяет локализацию патологии. Для этого пациенту назначают комплексное обследование, в которое могут входить:
- анализы мочи и крови;
- рентгенография;
- компьютерная томография;
- биопсия;
- УЗИ;
- пункция спинного мозга.
Методы терапии
 Новообразования (лимфомы) лечат химиотерапией и радиотерапией. Процедуры поражают костный мозг, в связи с чем, может потребоваться его пересадка. При хроническом лимфолейкозе проводят химиотерапию, облучение, симптоматическое лечение, пересадку стволовых органов.
Новообразования (лимфомы) лечат химиотерапией и радиотерапией. Процедуры поражают костный мозг, в связи с чем, может потребоваться его пересадка. При хроническом лимфолейкозе проводят химиотерапию, облучение, симптоматическое лечение, пересадку стволовых органов.
В лечении лимфопролиферативного заболевания нетрадиционным методом используют растения с высоким содержанием аскорбиновой кислоты и железа. Рецепты применяют только в комплексе с назначенной врачом терапией и после предварительной консультации онколога:
- Витаминный чай. Для приготовления напитка понадобится 25 г рябины и плодов шиповника. Ягоды заливают 250 мл кипятка, дают настояться и употребляют дважды в день.
- Настойка болотного сабельника. Сухую траву (около 60 г) кладут в емкость объемом 0,5 л и заливают водкой. Жидкость оставляют в темном месте на 24 часа, после чего употребляют трижды в день (по 20 мл). Можно разбавлять водой в небольшом количестве. За курс человек должен употребить 3 л настойки.
- Травяной сбор. Чтобы приготовить лекарство необходимо взять дольчатый паслен и полевой хвощ в количестве 2 ст. л., цветы посевной гречихи, любку, донник и ятрышник в объеме 4 ст. л. Травы перемешать, 3 ст. л. полученной смеси поместить в термос и залить 1 л кипятка, настоять. Процеженную жидкость употребляют по 250 мл натощак и каждые 3 часа по 120 мл в течение суток.
- Настой черной смородины и шиповника. Ягоды в общем количестве 50 г заливают 0,5 л кипятка, настаивают и принимают по половине стакана каждые 4 часа.
- Настойка на березовых почках. Березовые почки смешивают с водкой в пропорции 1:10 и настаивают 21 день в темноте, периодически взбалтывая. Готовую жидкость процеживают и пьют по 1 ч. л. 3 раза в сутки.
Рекомендации по питанию
При лимфопролиферативных болезнях рекомендовано больше отдыхать, употреблять в пищу больше животного белка и витаминов, сократить количество жиров. Из-за сопровождения патологии анемией, пациенты должны увеличить в рационе количество:
- печени;
- шпината;
- баклажанов, кабачков;
- лука, чеснока;
- свеклы;
- смородины, вишни, черешни, винограда, земляники.
Прогноз выживаемости
Хронические лимфопролиферативные заболевания опасны тем, что человек становится чувствителен к вторичным инфекциям, которые часто становятся причиной смерти. Увеличиваются случаи воспаления легких, опоясывающего лишая, экссудативного плеврита. Даже укусы комаров грозят тяжелой интоксикацией. К летальному исходу пациентов приводят инфекционные осложнения, истощения, кровотечения, анемия, рост сарком. В некоторых случаях хронический лимфопролиферативный процесс полностью контролируется цитостатическими препаратами, термальная стадия не наступает. Полностью вылечить патологию невозможно, а лишь только заглушить проявление болезненных симптомов комплексной химиотерапией на несколько лет.
Прогноз выживаемости разный и зависит от стадии, своевременного лечения. Пациенты могут жить от нескольких месяцев до 2-3 десятков лет.
Источник
В теле человека имеются не только кровеносные, но и так называемые “белые” сосуды. Известны они были довольно давно, а в середине 18 столетия знания о лимфатической системе стали более обширными. К сожалению, нередко встречаются лимфопролиферативные заболевания, а возникнуть они могут в любом органе.
Лимфатическая система
Она выполняет в функционировании человека довольно важную роль: благодаря лимфатической системе происходит транспортировка полезных веществ, удаляется лишняя межтканевая жидкость. Еще одна немаловажная способность – это обеспечение иммунитета. Жидкость, которая выполняет данные задания, называется лимфой. Она имеет прозрачный цвет, в составе преобладают лимфоциты. Самой небольшой структурной единицей системы являются капилляры. Они переходят в сосуды, которые бывают как внутриорганными, так и внеорганными. Их строение включает и клапаны, что предотвращают обратный ток жидкости. Самые большие лимфатические сосуды имеют название коллекторы. Именно в них накапливается жидкость от внутренних органов и других больших частей тела. Еще одна составляющая, которую имеет лимфатическая система (фото расположено внизу), – узлы. Это круглые образования, которые имеют разный диаметр (от полумиллиметра до 5 сантиметров). Расположены они группами на пути сосудов. Основная функция – фильтрация лимфы. Именно здесь она очищается от вредных микроорганизмов.
Лимфатические органы
Частью лимфатической системы человека являются также и следующие органы: миндалины, вилочковая железа (тимус), селезенка, костный мозг. Лимфоциты, которые формируются в тимусе, имеют название Т-клетки. Их особенностью является непрерывная циркуляция между лимфой и кровью. Частицы, которые образовываются в костном мозге, называются В-клетками. Оба типа после созревания разносятся по организму. В-клетки остаются в лимфоидных органах. На этом их миграция прекращается. В брюшной полости размещается еще один крупный орган, который является неотъемлемой частью лимфатической системы, – это селезенка. Состоит она из двух частей, одна из них (белая пульпа) генерирует антитела.
Лимфопролиферативное заболевание. Что это такое
Даная группа болезней в своей основе имеет разрастание лимфоцитов. Если изменения происходят в костном мозге, то используется термин «лейкоз». Опухоли лимфатической системы, которые возникают в ткани за пределами костного мозга, именуются лимфомами. Согласно статистике, наиболее часто такие заболевания возникают у пациентов старшего возраста. У мужчин такой диагноз встречается в большей степени, нежели у женщин. Для данной болезни характерен очаг клеток, который со временем начинает разрастаться. Выделяют низкую, среднюю и высокую степень, что характеризует злокачественность процесса.
Возможные причины возникновения
Среди причин, способных вызвать лимфоприлиферативные заболевания, выделяют определенную группу вирусов. Также не последнюю роль играет и фактор наследственности. Заболевания кожи, которые длятся значительное время (например, псориаз) могут спровоцировать рост злокачественных новообразований. Ну и, конечно, существенно влияет на данный процесс излучение. Радиация, некоторые аллергены, токсические вещества активизируют процесс разрастания клеток.
Лимфомы. Диагностика
Одна из разновидностей злокачественных новообразований лимфатической системы – это лимфома. Симптомы на начальных стадиях могут быть не сильно выражены.
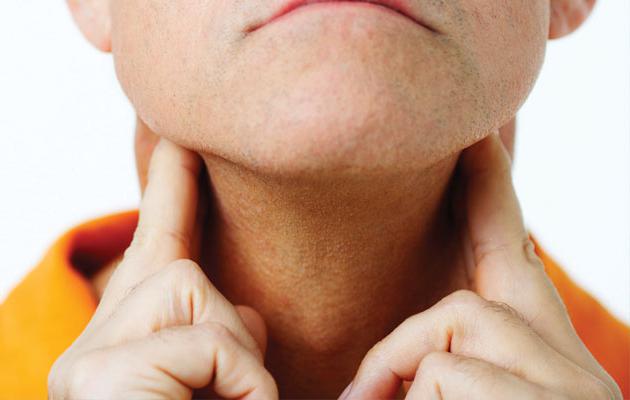
Наблюдается увеличение лимфатических узлов, которые не являются болезненными. Еще один яркий признак – усталость, причем в довольно большой степени. Пациент может жаловаться на повышенную потливость в ночное время, значительную и резкую потерю массы тела. Возможен также и зуд, красные пятна. Температура тела иногда повышается, особенно по вечерам. Насторожить такие симптомы должны тогда, если они не исчезают спустя несколько недель. Для эффективного лечения очень важно определить тип лимфомы. При диагностике учитывают место расположения, внешний вид опухоли, вид белка, что находится на ее поверхности. Специалист назначает полное медицинское исследование, анализ крови на раковые клетки, проводится диагностика внутренних органов. Для большей информативности необходима биопсия. Под микроскопом пораженные клетки имеют специфический вид.
Лечение лимфомы
Методы лечения данного заболевания следующие. Для уничтожения новообразования используют химиотерапию или радиотерапию (с помощью рентгеновских лучей). Используется комбинация препаратов, они распространяются в организме и могут уничтожить также и те клетки, которые не удалось диагностировать. После проведения химиотерапии поражается и костный мозг, поэтому может понадобиться его пересадка. Осуществляют ее как из материала донора, так и непосредственно из собственного костного мозга пациента (предварительно его извлекают до начала процедур). Лимфопролиферативные заболевания поддаются и биологической терапии, но она носит преимущественно экспериментальный характер. Базируется на применении веществ, что синтезируются из клеток пациента. Для достижения хорошего результата необходимо тщательно следовать указаниям лечащего врача, вовремя принимать препараты, уделить должное внимание питанию.

Лейкоз. Клиническая картина
Заболевание характеризуется изменением кроветворных клеток, при котором происходит замещение здоровых элементов костного мозга на пораженные. В крови значительно повышается уровень лимфоцитов. В зависимости от того, какие клетки были перерождены, выделяют болезнь лимфолейкоз (изменения лимфоцитов), миелолейкоз (поражены миелоциты). Определить вид болезни можно под микроскопом и по анализу белка. Лимфопролиферативное заболевание (что это такое, было описано выше) имеет в данном случае две формы протекания: хроническую и острую. Последняя проходит довольно тяжело. В этом случае необходимо незамедлительное лечение, так как клетки незрелые и не способны выполнять свои функции. Хроническая форма может длиться немало лет.
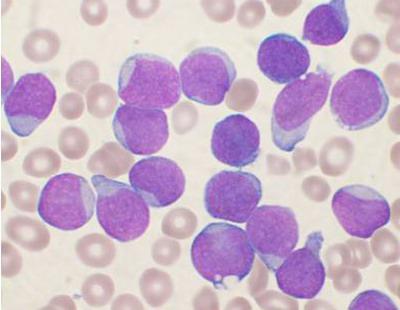
Хронические лимфопролиферативные заболевания
У людей старшего возраста нередко диагностируют хронический лимфолейкоз. Болезнь протекает довольно медленно, и только на поздних стадиях наблюдаются нарушения в процессе образования крови. К симптомам можно отнести увеличение лимфоузлов и селезенки, частые инфекционные заболевания, потерю веса, потливость. Нередко такие лимфопролиферативные заболевания обнаруживают случайно.

Выделяют три стадии болезни: А, В, С. При первой поражается 1-2 лимфатических узла, при второй – 3 или больше, но отсутствует анемия и тромбоцитопения. При третьей наблюдаются данные состояния. На ранних стадиях специалисты не рекомендуют проводить терапию, так как человек сохраняет привычный для него образ жизни. При этом важно соблюдать режим дня, врач может дать советы относительно питания. Проводится общеукрепляющая терапия. Лечение хронического лимфолейкоза необходимо начинать при обнаружении признаков прогрессирования. Оно включает химиотерапию, лучевой способ лечения, пересадку стволовых клеток. При быстром росте органа может понадобиться удаление селезенки.
Источник
Аутоиммунный лимфопролиферативный синдром – передающееся по наследству патологическое состояние. Принадлежит к категории гетерогенных. Есть два механизма наследования: аутосомный доминантный и рецессивный. В редких случаях причина – соматические мутации. Лимфопролиферативный синдром может быть приобретенным.
История и факты
Впервые первоначальный х-сцепленный лимфопролиферативный синдром мальчиков был официально признан и оформлен в науке в 1967 году. С 1976 его причисляют к первичному иммунодефициту. Внимание ученых к патологическому состоянию приковано с последних десятилетий прошлого столетия. Уже тогда было выявлено, что базой развития заболевания становится неправильный лимфоцитный апоптоз.

Выявляя особенности аутоиммунного лимфопролиферативного синдрома, ученые установили, что всем больным свойственна неправильная экспрессия рецепторов мембран fasl, CD95. Именно этот нюанс определяет генетически объясняющуюся способность клеток умирать. Патологическое состояние развивается в случае генной мутации, влияющей на апоптоз.
Биология и анатомия: как все происходит?
При аутоиммунном лимфопролиферативном синдроме у ребенка экспрессия CD95 локализована в клетках Т, В. Апоптоз протекает неправильно, в силу чего клетки накапливаются. Диагностируется гиперплазия в хронической форме тканей лимфы. Наиболее ярко патологический процесс заметен в лимфоузлах, селезенке. Существенно страдает печень. Основной процент клеточных структур, нарушенных в силу патологических процессов – клетки типа «Т», CD4, CD8. Ученые предполагают, что эти структуры до влияния на них неправильных процессов могут быть активными взрослыми ЦТЛ, которые в силу генетической причины потеряли способность к экспрессии корецепторов. Вместе с тем клеточные структуры перерождаются в поликлональные и получают экспрессию других элементов. Это приводит к избыточной выработке ИЛ-10, клеток, стимулирующих аутоиммунитет.
В медицинской пропедевтике лимфопролиферативный синдром принято делить на несколько разновидностей. Для классификации учитывают особенности генетических отличий конкретного случая. Генные мутации могут затрагивать восьмую и десятую каспазы, CD95, CD178. В то же время стоит отметить, что не существует общепризнанной официальной классификации случаев на группы.
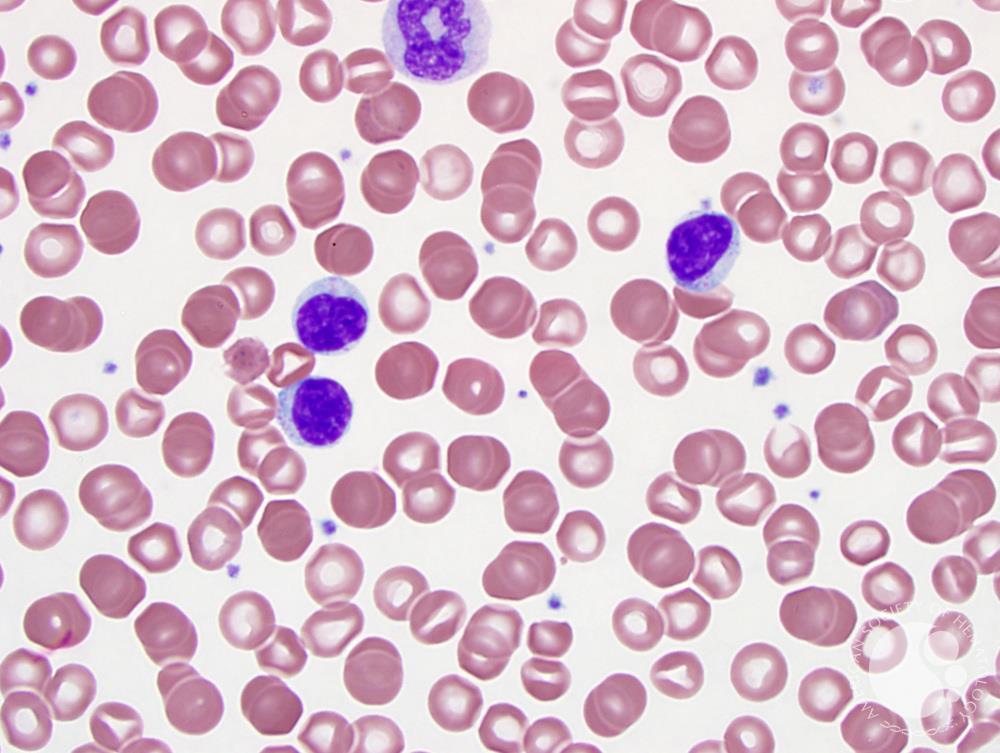
Особенности проявления
Симптомы заболевания исключительно разнообразны. Обычно х-сцепленный лимфопролиферативный синдром выявляют на первых годах жизни, несколько реже – в более старшем возрасте (до пятнадцатилетнего). Ключевой симптом – пролиферация лимфоидной ткани, провоцирующая спленомегалию, лимфаденопатию. Явлениям присущ хронический характер течения. Одновременно больной страдает от проявлений аутоиммунного дисбаланса. Анализы помогают выявить аутоиммунную цитопению. Она возможна в форме нейтро-, тромбоцитопении, анемии. Несколько реже цитопения появляется ранее пролиферации лимфоидных тканей.
Х-сцепленный лимфопролиферативный синдром провоцирует нарушения в работе кроветворной, кровеносной систем. Как правило, фиксируется гепатит аутоиммунной природы. Многие страдают от экземы, гломерулонефрита. Пациентам свойственны увеит, тиреоидит. Приблизительно у каждого десятого со временем формируется лимфома из клеток типа В.
Клинические проявления
Лимфопролиферативный синдром у детей имеет ряд типовых признаков. Наиболее яркий – лимфопролиферация. Процессу присущ доброкачественный характер, патологическое состояние хроническое. Обычно формируется уже в раннем детстве, иногда устанавливается у годовалых малышей. Состояние сохраняется от полугода и более. Вместе с тем наблюдается персистирующее разрастание лимфоузлов периферической лимфосистемы. Для постановки диагноза необходимо выявить такие процессы в трех группах узлов или большем количестве. Узлы плотные, с расположенными поблизости тканями не спаяны. У многих анализы помогают выявить гепатоспленомегалию.
Х-сцепленный лимфопролиферативный синдром у мальчиков проявляет себя аутоиммунными признаками. Классический вариант – анемия, нейтро-, тромбоцитопения. Возможен васкулит. Нередки случаи артрита, гепатита. Больные склонны к увеиту, гломерулонефриту, тиреоидиту. Возможны некоторые другие болезни аутоиммунной природы.
Обратить внимание!
Лимфопролиферативный синдром сопряжен с высокой вероятностью развития злокачественного формирования. Область локализации процесса непредсказуема. Неправильно протекающий апоптоз, работа которого сопряжена с активностью рецепторов Fas, приводит к понижению контроля за процессами разрастания тканей. Растет способность выживать у клеток, переживших патологическую трансформацию. В норме указанный ген – это угнетающий развитие компонентов опухолей фактор.
Чаще заболевание сопровождается формированием лимфом типа В, Т. Кроме того, высока вероятность раковых процессов в молочной железе, кишечном тракте, органах дыхания. Миело-лимфопролиферативный синдром с высокой степенью вероятности может спровоцировать лимфогранулематоз.
При аутоиммунном заболевании пациент склонен к крапивнице, васкулиту. У некоторых отмечается замедленное развитие организма.
Уточнение диагноза
Лимфопролиферативный синдром диагностируют, если установлена не носящая злокачественный характер лимфаденопатия. Возможна спленомегалия. Диагноз ставят при комбинации этих двух явлений или присутствии любого из них, если длительность развития состояния – полгода и больше. При подозрении на диагноз необходимо направить пациента на анализы. В лабораторных условиях устанавливают сбой опосредованного лимфоцитного апоптоза, уточняют концентрацию клеточных структур CD4, CD8 Т: при содержании более 1% можно говорить о патологическом состоянии.
При лимфопролиферативном синдроме генетические исследования показывают наличие генных мутаций. При аутоиммунной болезни возможен ряд специфических маркеров, присущих индивидуальному случаю. Известно несколько таковых, в настоящее время используемых в качестве вспомогательных при дифференциальной диагностике. Лимфопролиферативный синдром может указывать на себя маркерами активности клеточных структур типа «Т», ростом концентрации клеток CD5+ В. У некоторых диагностируют рост содержания ИЛ-10, гипергаммаглобулинемию. Гистологический анализ позволяет увидеть фолликулярное разрастание лимфоидной ткани в узлах, белой пульпе.
Особенности случая
Далее рассматривается форма заболевания, не связанная с нарушением генетики в период развития эмбриона. Нижеописанное касается приобретенной формы заболевания.
Лимфопролиферативный синдром – симптомокомплекс, который может сопровождать не только лимфолейкоз, протекающий по типовому сценарию, но и более редкие формы патологического состояния. Иногда его устанавливают при волосатоклеточным лейкозе, лимфатическом, в качестве осложнения которого – цитолиз. Известно, что комплекс симптомов может развиться на фоне медикаментозной терапии, облучения, влияния химических компонентов. Большое внимание в современной медицине привлекает посттрансплантационный лимфопролиферативный синдром, существенно ухудшающий прогнозы перенесшего операцию человека. В развитии синдрома, полученного не наследственным путем, наиболее сильно влияние ретровирусов.
Нюансы и распространенность
Медицинская статистика показывает, что преимущественный процент пациентов с лимфопролиферативным синдромом – люди старше пятидесятилетнего возраста. Изредка заболевание выявляется у тех, кто младше 25, но такие случаи единичны. Среди мужского пола частота встречаемости в среднем вдвое выше, нежели у женщин. Исходя из течения, говорят о доброкачественной форме, спленомегалической, опухолевой, склонной к быстрому прогрессу, затрагивающей костный мозг, брюшную полость. Также есть пролимфоцитарный тип.
Когда только начинает развиваться лимфопролиферативный синдром, внутренние болезни не беспокоят, человек чувствует себя удовлетворительно, отсутствуют активные жалобы. Некоторые отмечают слабость, склонность к простудам. Несколько активнее нормы функционируют потовые железы. Заболевание на этом этапе можно выявить в рамках профилактического обследования или на случайном осмотре. Основные признаки – ненормально крупные лимфоузлы, лимфоцитоз, повышение концентрации лейкоцитов в кровеносной системе.
Специфика симптоматики
При заболевании склонны к увеличению лимфоузлы на шее, в подмышечной ямке. Несколько позже, когда болезнь приобретает развернутую форму, отмечается увеличение прочих групп. Размеры сильно варьируются, как и консистенция: некоторых похожи на неплотное тесто, при исследовании болью не отзываются, между собой или с кожными покровами не сливаются. Для таких участков нехарактерно формирование язв или нагноений.
Когда болезнь приобретает развернутую форму, проявления становятся ярко выраженными, пациент ощущает себя слабым, резко понижается способность работать. У больного активно работают потовые железы, он теряет вес, страдает от жара. Лимфатические узлы существенно увеличены, что и привлекает внимание при первичном осмотре.
Осмотр больного: комплекс проявлений
При обследовании пациента заподозрить лимфопролиферативный синдром можно, если четко диагностируется лифмоаденопатия. У многих больных видна трансформация отдельных участков кожи: появляется инфильтрат, выявляются неспецифические пораженные участки. Если человек ранее страдал от кожных заболеваний, они обостряются в силу описываемого синдрома. Многих беспокоит эксфолиативная эритродермия. На фоне синдрома возможно развитие герпеса, крапивницы, дермита.
Для уточнения состояния необходимо направить больного на КТ, УЗИ. На лимфопролиферативный синдром указывает рост лимфоузлов в грудине, брюшной полости, при этом состояние не всегда сопровождается проявлениями компрессии. У пациента больше нормы селезенка, печень. Изучение слизистых пищеварительного тракта позволяет заметить лейкемическую инфильтрацию. Дополнительные проявления – язвы в желудке, кишечном тракте, кровотечения в этой области. Есть вероятность мальабсорбционного синдрома.
Прогресс состояния
При лимфопролиферативном синдроме возможно вовлечение дыхательной системы в патологические процессы. Лейкемическая инфильтрация может затронуть как верхние отделы, так и нижние пути прохождения воздуха. Больной кашляет, беспокоит одышка, возможно отхаркивание мокроты с кровянистыми включениями. Иногда устанавливают плеврит.
В ряде случаев описанный синдром провоцирует инфильтрацию почечной паренхимы. Такое состояние крайне редко проявляет себя типичной симптоматикой. Возможно распространение инфильтрата на ЦНС, что приводит к менингиту, некоторым формам энцефалита и параличу нервных структур, может стать причиной комы. При распространении инфильтрата на кавернозные тела больной страдает от продолжительной и провоцирующей боль эрекции, в медицине называемой приапизмом.
Лабораторные анализы
При подозрении на лимфопролиферативный синдром пациента направляют на исследование крови. Указанное состояние сопровождается ростом концентрации лимфоцитов, лейкоцитов. Возможна анемия.
Лабораторные анализы помогают диагностировать у пациента гемат-, протеинурию. Анализ на биохимию уточняет гипогаммаглобулинемию. В небольшом проценте случаев у пациентов устанавливают гипоальбуминемию. Гепатоцитный цитолиз указывает на себя гиперферментемией.
Иммунологическое исследование указывает на повышение концентрации в селезенке, кровеносной системе лимфоцитов, сбой баланса хелперов и супрессоров из числа лимфоцитов. Вместе с тем снижается концентрация IgG, IgA, IgM (для двух последних изменения особенно ярко выражены). Иммунофенотипирование – основание заключить, что лейкозные клеточные структуры – CD 5, 19, 20, 23 из класса В-лимфоцитов. Результаты цитогенетического анализа в 65 % случаев указывают на аномалии хромосом.

Что делать?
При лимфопролиферативном синдроме больному показано соблюдение разработанного врачом лечебного режима – программа выбирается индивидуально. Пациенту назначают цитостатические препараты. Особенно актуально это, если состояние здоровья быстро ухудшается, печень и селезенка, лимфоузлы стремительно увеличиваются. Цитостатики незаменимы при лейкемической инфильтрации волокон ЦНС, а также в случае, если процессы затрагивают органы вне кроветворной системы. Состояние указывает на себя сильной болью и сбоем функциональности систем и органов.
Если количество лейкоцитов в кровеносной системе неуклонно и быстро растет, показаны хлорбутин, спиробромин. Неплохую реакцию организма позволяют получить проспидин, циклофосфан. Иногда врачи рекомендуют остановиться на пафенциле. Если к этому есть специфические показания, могут назначить полихимиотерапию. В рамках такого курса цитостатические средства, влияющие на организм разными образами, комбинируют между собой.
Мероприятия и способы: как помочь пациенту?
При повышении содержания лейкоцитов до уровня 200*10 на 9/л рекомендован лимфоцитафарез. Если отдельные лимфоузлы резко и сильно увеличиваются, такие процессы выявлены в селезенке, если лимфаденопатия переходит в системную генерализованную форму, назначают лучевое лечение. При разрастании селезенки, не корректирующемся медикаментозными средствами и облучением, пациенту рекомендована спленэктомия. Ее необходимо пройти, если часты инфаркты этого органа, а также при заболевании, сопровождающемся выраженной спленомегалией, определенными формами лейкоцитозома, лейкоза. Спленэктомия незаменима при гранулоцито-, эритро-, тромбоцитопении, анемии аутоиммунного типа, тромбоцитопении, которую не удается регулировать глюкокортикоидами.
Если гормональные соединения показывают выраженный эффект при тромбоцитопении, если установлена гемолитическая анемия, а предваряющим для этого патологического состояния был хронический лимфолейкоз, назначают глюкокортикоиды как основной курс терапии. Эти препараты помогают при хроническом сублейкемическом течении лимфолейкоза, сопровождающемся сильным разрастанием печени, селезенки, лимфатических узлов. Глюкокортикоиды используют, если пациент не переносит цитостатические медикаменты, нет возможно применить облучение либо патологическое состояние проявляет стойкость к таким терапевтическим подходам.
Важные нюансы
Гормональные средства незаменимы, если цитостатические стали причиной цитопении, геморрагического синдрома. Их применяют в рамках полихимиотерапии, комбинируя основной курс и преднизолон.
Для описываемого патологического состояния характерны осложнения инфекционной природы. При таком развитии ситуации больному показан курс антибиотиков. Чаще всего применяют препараты обширного спектра эффективности. Хорошо зарекомендовали себя макролиды, аминогликозиды. Можно использовать полусинтетические средства из пенициллинового ряда, цефалоспоринового, иммуноглобулин.
Миелопролиферативный синдром
Это патологическое состояние нередко рассматривают в рамках образовательной программы вместе с описанным выше. Термином принято обозначать патологию, при которой активно вырабатываются миелоидные клетки. Причина явления – неправильная работа стволовых клеток системы, ответственной за производство крови. Синдром объединяет в себя несколько болезней – лейкоз, миелофиброз, тромбоцитоз, полицитемию. Сюда же принято относить миелодиспластический синдром.
Источник