Признаки рака лимфоузлов у детей
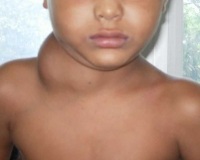
Лимфомы у детей — это злокачественные опухолевые образования из лимфоидной ткани, которые подразделяются на ходжкинские и неходжкинские. Заболевание носит полиэтиологический характер. Основные симптомы: длительная лихорадка неясного генеза, ночная потливость, похудение с потерей более 10% исходного веса. Для диагностики лимфоидных новообразований используют визуализационные методики (УЗИ, КТ, ПЭТ), биопсию очага с гистологическим исследованием материала. Лечение лимфом проводится по стандартным протоколам, включающим высокодозную химиотерапию, лучевую терапию, хирургические вмешательства.
Общие сведения
Лимфомы — распространенная патология в детской гематологии и онкологии, удельный вес которой составляет 3-7% от всех злокачественных неоплазий у пациентов до 18 лет. Пик встречаемости приходится на подростковый возраст (старше 15 лет). Достаточно часто заболевание диагностируют у школьников средних и младших классов, а у детей до 3-летнего возраста оно практически не встречается. Мальчики болеют чаще девочек. Несмотря на современные протоколы, врачи сталкиваются с трудностями лечения, что и обусловливает высокую актуальность проблемы лимфом в медицине.

Лимфомы у детей
Причины
Лимфомы принадлежит к заболеваниям с неясной этиологией. Специалисты называют несколько вероятных факторов риска, но точные причины мутаций в генетическом аппарате и развития злокачественной трансформации не установлены. Основной этиологический фактор — врожденные (синдром Луи-Бар, Вискотта-Олдрича) и приобретенные иммунодефициты. Риск возникновения лимфом у детей повышается при инфицировании вирусом Эпштейна-Барр, герпесвирусом 6 типа, микобактерией туберкулеза.
Генетические мутации могут быть вызваны действием канцерогенных факторов внешней среды — радиационного излучения, повышенного содержания токсинов в атмосфере, синтетических химически модифицированных компонентов пищевых продуктов. Спровоцировать лимфому может длительная иммуносупрессивная терапия, например, при трансплантации органа. Сочетание нескольких причин повышает вероятность образования лимфоидной опухоли.
Патогенез
Пусковым фактором в образовании опухоли является точечная мутация в лимфоцитах, вследствие которой клетки начинают неконтролируемо делиться, а их количество возрастает в геометрической прогрессии. Размножению белых кровяных телец способствует влияние онкогенов, которые взаимодействуют с мембранными рецепторами. По происхождению онкогены бывают клеточными и вирусными.
По мере прогрессирования болезни у детей наблюдается распространение злокачественных клеток из очага в другие участки лимфоидной ткани организма. Этот процесс сопровождается полиорганными нарушениями и стойким снижением клеточного иммунитета, в результате чего организм становится крайне восприимчивым к инфекциям. На поздних этапах угнетается и гуморальное звено иммунитета.
Классификация
По морфологическим характеристикам лимфомы бывают 2 видов: ходжкинские (лимфогранулематоз) и неходжкинские, которые делятся на 3 подкатегории: лимфобластные, зрелые и анаплазированные. По степени распространения и прогрессирования бывают индолентные, агрессивные и высоко агрессивные новообразования. Для определения тактики лечения важно оценить запущенность процесса, для чего симптомы лимфом подразделяют на 4 стадии:
- I стадия. Неопластическое перерождение происходит в лимфатических узлах одной группы или в лимфоидной ткани одной области, за исключением плевральной и брюшной полости, мозговых оболочек.
- II стадия. Поражение распространяется на лимфоузлы нескольких анатомических зон или лимфоидных органов, но все опухоли расположены по одну сторону от диафрагмы.
- III стадия. Тотальное повреждение лимфоидных образований по обе стороны диафрагмы, в том числе с вовлечением в процесс внутригрудных и внутрибрюшных узлов.
- IV стадия. Самая тяжелая форма лимфом с неопластическим поражением красного костного мозга или центральной нервной системы.
Симптомы лимфомы у детей
В клинической картине заболевания выделяют 3 признака, которые типичны для лимфом, и наличие хотя бы одного из них в сочетании с дополнительными проявлениями — повод для детального обследования у профильного специалиста. Ключевые симптомы включают стойкое повышение температуры тела более 38°С без видимой причины, усиленное потоотделение по ночам, похудение более чем на 10% от исходной массы тела при адекватной калорийности рациона.
Среди неспецифических признаков у детей на первый план выходит апатия и повышенная утомляемость. Ребенок становится вялым, перестает интересоваться хобби, избегает активных игр со сверстниками и быстро устает в школе на уроках. Возможно патологически подавленное настроение, которое возникает без причины и сохраняется длительное время.
Специфические симптомы лимфом определяются локализацией неопластического процесса. При типичном варианте (поражении лимфоузлов) родители замечают их увеличение в виде безболезненных подкожных выпячиваний диаметром несколько сантиметров. Наиболее часто разрастания лимфоидной ткани видны на шее, в подмышках, в паховой зоне. Новообразования покрыты неизмененной кожей, они не болят и не доставляют ребенку неудобств, помимо эстетического дискомфорта.
При злокачественном перерождении лимфоузлов грудной полости детей беспокоит продолжительный сухой кашель, при физической нагрузке быстро нарастает одышка. Патология лимфоидной ткани перитонеальной полости провоцирует поносы или запоры, рвоту, тяжесть в желудке после еды. Иногда становится видимой асимметрия живота, что указывает на увеличение печени или селезенки. Дополнительные симптомы лимфом: болезненность в костях и суставах, мучительные головные боли, частые инфекции.
Осложнения
Распространенное последствие лимфом — частые инфекционные болезни, которые спровоцированы угнетением иммунитета и составляют до 10% среди причин смертности. У 35,6% детей выявляются респираторные заболевания, у 16,7% — герпетические поражения, а еще 8,3% больных страдает от вирусных гепатитов. С меньшей частотой регистрируются инфекции мочевыделительной и пищеварительной системы, поражения кожи и мягких тканей, септические осложнения.
К частым последствиям запущенных стадий болезни относят сдавление соседних органов увеличенными лимфоузлами, что вызывает соответствующие симптомы и нарушения функций. На фоне длительного злокачественного процесса у ребенка ухудшается аппетит, развивается мальабсорбция и мальдигестия, поэтому лимфомы зачастую сопровождаются кахексией. При продолжительном рецидивирующем течении повышается риск амилоидоза.
Диагностика
Обследование ребенка у детского онколога начинается со сбора анамнеза и внешнего осмотра тела, чтобы обнаружить гиперплазию лимфатических узлов. При наличии патогномоничной триады и сопутствующих признаков врач ставит предварительный диагноз. Для окончательной диагностики лимфомы, определения ее вида и стадии необходим комплекс инструментальных и лабораторных методов:
- УЗИ брюшной полости. При ультразвуковой визуализации врач обращает внимание на размеры и эхоструктуру печени и селезенки. У большинства детей с лимфомами органы увеличены, имеют очаговые изменения по типу мягких участков размягчения, чередующихся с зонами высокой плотности.
- КТ. Назначается компьютерная томография грудной клетки, брюшных органов, чтобы выявить типичные локализации гиперплазированной лимфоидной ткани, а также установить стадию болезни. Неврологические симптомы являются показанием к выполнению КТ головы, которая для больше точности результатов заменяется МРТ головного мозга.
- ПЭТ. В современной онкологии для оценки такого функционального процесса, как опухолевый рост, предпочитают использовать позиционно-эмиссионную томографию. Метод диагностирует даже лимфоидные объемные образования с латентным течением и минимальным ростом, эффективен для дифференцировки доброкачественных и злокачественных новообразований.
- Биопсия лимфоузла. При гистологическом исследовании биоптатов специалист оценивает морфологическую структуру опухоли и уточняют ее вариант. Ценную диагностическую информацию дают специфические цитологические симптомы в виде картины «звездного неба», монотонных полей клеток с грубым хроматином, выявление клеток Ходжкина и Рид-Березовского-Штернберга.
- Анализы крови. Поскольку иммунодефициты — основной фактор риска лимфомы у детей, полное обследование предполагает расширенную иммунограмму с определением активности клеточного и гуморального иммунитета. Для исключения вирусной этиологии проводится серологическая диагностика на группу герпесвирусов.
Лечение лимфомы у детей
Консервативная терапия
Лечение лимфом у детей производится по международным протоколам, эффективность которых подтверждена многоцентровыми клиническими испытаниями. В детской онкологии чаще используют немецкие стандарты: NHL-BFM Registry 2012, ALCL-Relapse 2004, EuroNet-PHL-C1. Основной метод терапии — химиотерапия с внутривенным или интратекальным введением цитостатиков. Лечебная схема состоит из нескольких фаз:
- Профаза. На предварительном циторедуктивном этапе ребенку рекомендован короткий химиотерапевтический курс для постепенного снижения числа малигнизированных клеток и подготовки организма к высокодозному лечению цитостатиками.
- Индукция. Проводится интенсивное лечение для максимально быстрого уничтожения клеток лимфомы и достижения ремиссии в сроки до 8 недель.
- Консолидация. После удачного выполнения индукции терапия продолжается новыми комбинациями препаратов, которые закрепляют первоначальный успех и способствуют дальнейшему разрушению опухолевых тканей.
- Реиндукция. На поздних стадиях лимфом (особенно при лимфобластном варианте) необходима повторная высокодозная химиотерапия, поскольку 1 курс не дает желаемого эффекта. Цель этого этапа — уничтожить все патологические клетки.
- Поддерживающая терапия. Длительный прием цитостатиков в невысоких дозах в пероральной форме продолжают в амбулаторных условиях. Это необходимо для контроля ремиссии и профилактики рецидивов лимфомы. Его длительность составляет до 1,5 лет.
Количество и продолжительность этапов меняется с учетом стадии и морфологического варианта болезни. Для повышения эффективности курс дополняется целенаправленной лучевой терапией. К современным методам относят иммунотерапию и таргетную терапию, при которой препараты селективно воздействуют на пораженные клетки. Детям со стойкими дефектами и инвалидностью подбираются реабилитационные программы.
Хирургическое лечение
К оперативному вмешательству прибегают при небольшой опухоли, которую можно удалить без риска для расположенных рядом органов. В таком случае хирургической помощи предшествует химиотерапия невысокими дозами цитостатиков. Для восстановления иммунитета после длительного лечения проводится трансплантация костного мозга. При лимфомах 3-4 стадий назначают паллиативные операции, чтобы уменьшить давление на окружающие ткани и устранить возникающие при этом симптомы.
Прогноз и профилактика
Вероятность благоприятного исхода зависит от распространенности поражения и типа лимфомы. При первой стадии заболевания полное выздоровление наступает у 90% больных детей, а при начале лечения на более поздних этапах его эффективность снижается. У 10-15% пациентов симптомы патологии рецидивируют в течение ближайших 5 лет. Учитывая неясные этиологические факторы лимфомы, профилактические мероприятия не разработаны.
Источник
Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
Далее в статье под термином «рак лимфоузлов» мы будем рассматривать лимфомы. Несмотря на свою злокачественность, они не являются на самом деле раком, и именно для данной группы заболеваний характерно первичное поражение лимфатических узлов.
Причины рака лимфоузов
До сих пор до конца не ясно, почему возникает рак лимфоузлов. На сегодняшний день известно, что у таких больных имеются определенные мутации, при которых начинается бесконтрольный рост и размножение лимфоцитов — клеток иммунной системы. Хотя есть множество людей, у которых такие мутации обнаружены, но у них никогда не развивается рак лимфоузлов. Очевидно, должны быть какие-то дополнительные причины.
Установлено, что риск развития лимфом увеличивается при наличии следующих факторов риска:
- Иммунодефицитные состояния, причем как врожденные, так и приобретенные. Из врожденных иммунодефицитов отмечают синдром Вискота-Олдрича, Луи-Бара и др. Приобретенные иммунодефициты возникают при СПИДе, лечение цитостатиками и высокими дозами глюкокортикостероидов. Искусственный иммунодефицит создается после трансплантации органов, чтобы не было реакции отторжения.
- Некоторые вирусные инфекции, например вирус Эпштейна-Барр, который вызывает такое распространенное среди детей заболевание как мононуклеоз, тот же ВИЧ, вирус гепатита С и Т-лимфотропный вирус.
- Воздействие промышленных и бытовых канцерогенов, в том числе гербициды, инсектициды и др.
- Некоторые аутоиммунные патологии. Например, ревматоидный артрит, системная красная волчанка и др.
- Воздействие ионизирующего излучения. Большое количество заболеваний раком лимфатической системы отмечалось у ликвидаторов последствий катастрофы на ЧАЭС и после бомбардировки Хиросимы и Нагасаки. В настоящее время одним из факторов риска является получение лучевой терапии по поводу других злокачественных новообразований.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
Классификация рака лимфоузлов
Лимфомы делятся на две большие группы — ходжкинские и неходжкинские. Отличить один вид от другого можно только с помощью специального лабораторного обследования.
Ходжкинская лимфома названа в честь врача, который впервые описал ее и предложил выделить это заболевание в отдельную группу. Основным диагностическим критерием для постановки такого диагноза служит обнаружение при морфологическом исследовании лимфоузла клеток Березовского-Штернберга.
Второй вид рака лимфоузлов — это неходжкинские лимфомы. Это очень обширная группа заболеваний, имеющая сложную классификацию. В зависимости от пораженного пула клеток, выделяют В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов (лимфоцитов тимуса или вилочковой железы). Каждая из этих групп делится на подгруппы.
Также в зависимости от быстроты течения выделяют индолентные, агрессивные и высокоагрессивные формы. Индолентные формы рака лимфоузлов протекают медленно и относительно благоприятно. При отсутствии лечения, средняя продолжительность жизни составляет 7-10 лет. Однако радикального излечения в этом случае добиться сложно — опухоль склонна к многократному рецидивированию, даже после высокодозной химиотерапии и трансплантации стволовых клеток. Агрессивные и высокоагрессивные лимфомы при отсутствии лечения приводят к гибели больного в течение 1-2 лет. Однако при применении терапии, есть высокие шансы на полное выздоровление.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
- ПЭТ-КТ.
- КТ.
- МРТ.
- УЗИ.
- Сцинтиграфию.
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Лучевая терапия
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургическое лечение
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
Другие методы лечения
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Прогноз
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.
Профилактика
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
Источник