При панкреатите повышаются лимфоциты

Можно ли диагностировать лабораторными методами острый панкреатит, если отсутствуют типичные симптомы? Можно ли провести анализ крови при панкреатите, показатели которого укажут на необходимость срочной госпитализации? Какие нужно применять другие методы исследования, если общий анализ крови или другие лабораторные показатели не были информативны?
Острое и хроническое воспаление тканей поджелудочной железы (páncreas) являются наиболее часто встречающимися заболеваниями этого органа, которые ведут к значительному ухудшению качества жизни, а зачастую и к гибели пациента. Гибель чаще всего возникает вследствие массивного панкреонекроза – омертвения железы, которая является жизненно важным органом.
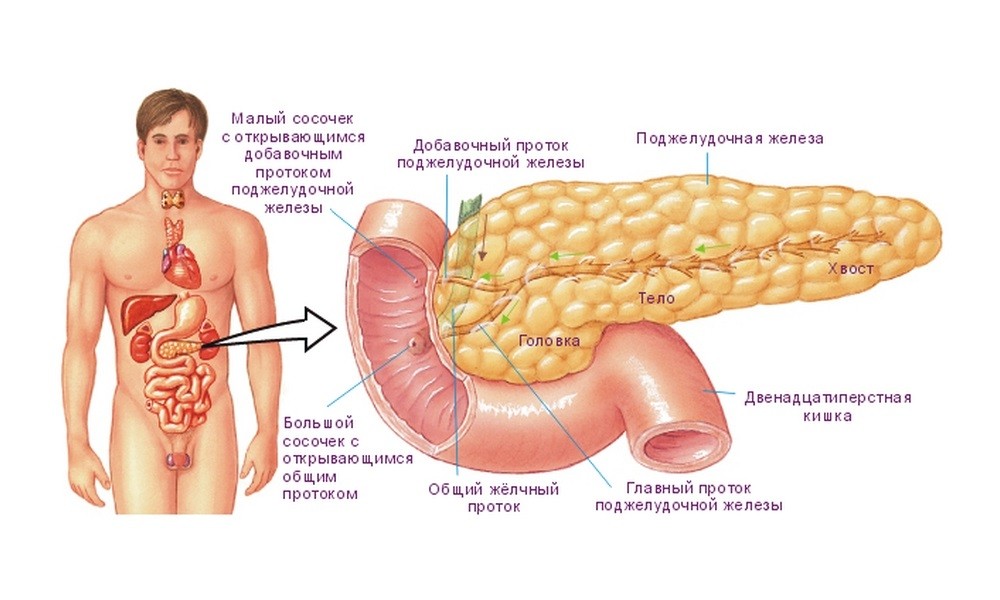
Прежде чем перейти к тому, какие показатели определяют острый или хронический процесс в ткани железы, необходимо отметить, что на высокий риск развития панкреатита укажет, как это ни прискорбно, алкогольный анамнез у пациентов.
Наиболее частой причиной острого панкреатита является самопереваривание, которая в 90% случаев связано с избыточным и регулярным употреблением алкоголя и приемом жирной, острой и копченой пищи в процессе «застолья». Спиртные напитки способствуют спазму сфинктеров выводных протоков, в результате секрет поджелудочной железы, который направлялся на переваривание поступившей в двенадцатиперстную кишку пищи, не имеет возможности туда попасть и начинает переваривать саму железу. В результате возникает приступ острого панкреатита. Но в некоторых случаях, у истощенных субъектов, у лиц, находящихся в состоянии острого алкогольного опьянения, и даже алкогольной комы, у пожилых, типичная картина острого болевого синдрома в эпигастрии может быть неясно выражена. И в таком случае, наряду с лапароскопией и визуализирующими методиками (УЗИ) в хирургическом отделении для верификации диагноза берут анализы крови на панкреатит. Какие из них наиболее информативны?
Как проявляется острый и хронический панкреатит в анализах крови?
Сразу следует сказать, что с хроническим панкреатитом в основном имеют дело гастроэнтерологи, их задача — обеспечить адекватное пищеварение при синдроме недостаточного всасывания, и не дать перейти хроническому процессу в острый, поэтому основой лечения хронического панкреатита является, безусловно, диета и прием ферментных препаратов.
Что касается внезапного и бурного острого начала, то здесь речь идет о клинике чистой хирургии, куда госпитализируется больной по «скорой помощи», и все анализы крови при панкреатите будут браться в лаборатории хирургического стационара, скорее всего, по cito, то есть, в срочном порядке.
Общий анализ крови

Поскольку сам диагноз панкреатита имеет окончание «-ит», то есть свидетельствует о наличии воспалительного процесса в организме, то в общем, или в самом первом анализе крови, который выполняется, в типичном случае будет возникать клиническая картина неспецифического воспалительного синдрома. Об этом будут свидетельствовать, прежде всего, изменение состава белой крови, лейкоформулы и повышения скорости оседания эритроцитов.
В том случае, если обычно количество лейкоцитов не превышает 9∙109/л, то в случае острого панкреатита развивается лейкоцитоз, который может превышать значения в 15, 20 и даже 30 -109/л. Но степень лейкоцитоза зависит от формы острого панкреатита. При возникновении относительно легкой формы интерстициального острого панкреатита лейкоцитоз не превышает 10-12, при возможных нормальных значениях СОЭ. Обычно нормы показателей красной крови не изменяются при нетяжелых формах острого панкреатита. В случае некротической формы с омертвением значительного количества ткани поджелудочной железы лейкоцитоз нарастает быстрее, и достигает значений 25 и выше, СОЭ нарастает до 30-40 и выше.
Появляется типичный сдвиг лейкоцитарной формулы влево, увеличивается количество палочкоядерных и юных лейкоцитов, которые выходят в периферическую кровь из депо, и из красного костного мозга. На этом фоне увеличивается процент нейтрофилов и уменьшается количество лимфоцитов, развивается лимфопения.
В том случае, если развивается гнойное воспаление и расплавления некротизированные участков поджелудочной железы, то на фоне значительного утяжеления общего состояния появляется симптомы анемии. Сохраняется высокий лейкоцитоз с нейтрофильным сдвигом, лимфоцитов в периферической крови практически нет, а в тяжелых случаях исследование крови показывает, как лейкоцитоз меняется на лейкопению (количество белых кровяных телец падает).
В биохимическом исследовании крови возникает повышение концентрации остров фазовых белков, в первую очередь фибриногена, снижается количество общего белка и фракций, изменяется его состав, появляются симптомы лабораторного уменьшения показателей калия и кальция.
Калий перестает синтезироваться почками в обычных концентрациях, и возникает опасная гиперкалиемия. Понижение кальция в плазме возникает вследствие распространения жирового некроза. В результате этого процесса образуются свободные жирные кислоты, которые связывают кальций. В свою очередь, жирные кислоты возникают в значительном количестве потому, что начинает работать панкреатическая липаза, при этом она разрушает собственные клетки, а вовсе не жиры в просвете кишечника, как и должно быть в норме.
Но на этом фоне важно определить еще в первые часы возникновения заболевания наличие специфических лабораторных симптомов, которые являются признаком панкреатита.
Показатели биохимического анализа крови
При классическом остром панкреатите чаще всего бывает невысокий субфебрилитет, в общем анализе крови сдаются разные показатели, но они могут свидетельствовать о бронхите и туберкулезе, других симптомах воспаления. Ни один из них не является специфичным для панкреатита. Поэтому гораздо более важно, чем общий анализ крови, обратить внимание на специфические изменения в биохимическом анализе крови при панкреатите:
- Изменение концентрации амилазы поджелудочной железы, также возникает повышение концентрации в периферической крови трипсина, фермента липазы, энзима эластазы и других ферментов. Диагностика острого панкреатита предполагает прямую зависимость между объемом разрушенной части железы и выходом в периферическую кровь ее внутриклеточных ферментов;
- При выключении большого количества паренхимы поджелудочной железы из нормального процесса кровообращения наблюдается дефицит вырабатываемого инсулина островковыми клетками, и поэтому при остром панкреатите анализ крови на наличие сахара покажет повышение концентрации глюкозы в периферической крови с развитием гипергликемии;
- В моче увеличивается количество диастазы (так именуют амилазу мочи), также ее концентрация повышается в различных экссудатах и выпотах в брюшной полости при типичном течении заболевания;
- В том случае, если наблюдается выраженный отек места впадения протока железы вместе с общим желчным протокам в двенадцатиперстную кишку, то появляются симптомы механической желтухи, и нарастает уровень билирубина. В таком случае говорится о признаках холецистопанкреатита;
- В результате уменьшения всасывания аминокислот в двенадцатиперстной кишке развивается состояние гипопротеинемии, при котором в крови падает количество общего белка и трансаминаз.
В настоящее время считается, что наиболее специфичными и ценными для ранней лабораторной диагностики острого воспаления тканей поджелудочной железы будет определение концентрации:
- трипсина;
- карбоксипептидазы;
- альфа-химотрипсина;
- особо важную роль играет концентрация фосфолипазы А.
Именно этот фермент является очень важным в диагностике распространённости панкреонекроза, и прямо связан с прогнозом. Но, к сожалению, эти энзимы могут определяться только в крупных клиниках с хорошо организованными лабораториями, поскольку правильное их определение является достаточно сложным. Также при анализе кислотно щелочных показателей крови можно выявить развитие метаболического ацидоза.
Конечно, существуют и другие анализы для определения панкреатита, но решает, какой сдать анализ — лечащий врач. Как правило, пациент в это время находится в отделении неотложной хирургии и сдавать панкреатическую липазу или эластазу по своему собственному желанию он не может. Дело в том, что каждый стационар работает по определённым протоколам, и все анализы строго регламентированы.
Если врач будет назначен назначать анализы, которые выходят за пределы регламентов и будут приводить к «лишним» затратам на диагностику, страховые компании будут штрафовать такое отделение, если врач не будет точно аргументировать и указывать необходимость проведения именно этого анализа в истории болезни.
В амбулаторной практике всё гораздо проще. При хроническом панкреатите человек решает свои вопросы с лечащим врачом — гастроэнтерологом. А симптомы, диагностика и лечение при хроническом поражении поджелудочной железы иные, чем при остром процессе. Какие анализы при поражении поджелудочной железы хронического характера можно выполнять в амбулаторной практике, и что важного они покажут?
Другие исследования

Как правило, излишнее углубление в изучение анализов крови, биохимических показателей, в клеточный состав и в красную кровь является малоинформативным, если не оценивать работу железы с помощью визуализирующих методов. При многих заболеваниях может возникнуть лабораторный симптомокомплекс при панкреатите, но отдельно его оценивать нельзя.
Пожалуй, только лишь уровень ферментов поджелудочной железы в плазмы крови и гипергликемия, наиболее говорят о панкреатите, но даже эти признаки должны четко сопровождаться или картиной острого живота, или признаками отека и увеличения поджелудочной железы во время проведения УЗИ, рентгеновской компьютерной томографии, или МРТ. Не потеряло свое значение и рентгеновское исследование. При необходимости проводится ФГДС или лапароскопия.
Что касается хронического панкреатита, то наиболее частым способом лабораторной верификации этого диагноза является нарушение расстройство пищеварения. В данном случае речь идет о дефиците ферментов, а вовсе не об избыточном выходе их в кровь. В таком случае у пациента будут возникать симптомы кишечной диспепсии, метеоризм, дискомфорт в животе, отрыжка.
Из лабораторных анализов наиболее информативны будут вовсе не анализы крови, а анализы кала. Если поджелудочная железа выделяет мало липазы и других ферментов, то в кале будет присутствовать непереваренные остатки пищи, капли жира, этот непереваренный жир будет делать кал скользким и вызывать у пациента частые и хронические приступы диареи при панкреатите.
Источник
Диагностика заболеваний поджелудочной железы, особенно острых панкреатитов, невозможна без показателей активности ферментов. Определение концентрации эластазы в кале повышает эффективность диагностики бессимптомных форм хронических панкреатитов, выявляемость которых до сих пор находится на сравнительно низком уровне.
Биохимическое исследование крови при панкреатите считается крайне важным тестом, который назначается для достоверной диагностики воспалительного процесса в поджелудочной железе. Оно подразумевает определение широкого спектра показателей, которые в различной степени указывают на выраженность и характер процесса.
Внешнесекреторная функция поджелудочной железы включает образование панкреатического сокапутем секреции:
- жидкости и электролитов (бикарбоната натрия);
- синтез и секреция пищеварительных ферментов, необходимых для правильного переваривания белков, жиров и углеводов).
Ферменты и их действие:
- трипсин – расщепление белков до аминокислот;
- альфа-амилаза – расщепление углеводов до дисахаридов;
- липаза – расщепление нейтральных жиров.
Главными показателями здоровья поджелудочной железы считаются следующие показатели:
- Общий белок. Концентрация всех белковых соединений в плазме непосредственно зависит от функциональной активности внешнесекреторной части органа.
- Амилаза – фермент, вырабатываемый железистыми клетками поджелудочной и ответственный за переваривание углеводов в просвете тонкой кишки. Увеличение ее активности указывает на повреждение железистых клеток, при этом соединение попадает не в протоки органа, а непосредственно в плазму.
- Липаза – также фермент, который вместе с желчными кислотами отвечает за переваривание жиров. После повреждения клеток повышенная активность липазы в плазме сохраняется длительное время, что может быть важным диагностическим критерием.
- Глюкоза – основной углевод в организме человека, который в ходе биохимических превращений поставляет необходимую энергию. Повышение уровня органического соединения является свидетельством возможных патологий внутрисекреторной части органа с нарушением выработки инсулина (гормон, который отвечает за усваивание глюкозы тканями и снижение ее концентрации в крови).
- Сывороточная эластаза – фермент, повышение активности которого — прямое свидетельство некроза (гибели) тканей вследствие развития болезни.
- Общий, прямой и непрямой билирубин – органическое соединение, которое продуцируется печенью и относится к окончательным продуктам обмена гемоглобина. Если повышен билирубин при панкреатите, это является свидетельством отека, приводящего к сдавливанию общего желчного протока и нарушению выведения компонента с желчью.
Изменения в биохимическом анализе при остром панкреатите
Развитие острого панкреатита связано с самоперевариванием ткани железы в результате активации собственных ферментов, особенно трипсина, с развитием сначала отека ткани (отечная форма в 80% случаев), а затем и присоединением гнойного воспаления (при присоединении гнойной инфекции) или замещения ткани поджелудочной железы жировой тканью или геморрагический панкреонекроз – дектруктивная форма.
Это крайне опасное для здоровья и жизни состояние, поэтому важно его своевременное выявление и правильное лечение
Провоцирующими факторами являются алкоголь и его суррогаты (70% случаев), жирная пища в большом количестве.
А также:
- при наличии желчекаменной болезни — до 25% или 30% (чаще у женщин);
- операции на желудке или других органах брюшной полости — около 4% или немногим более;
- травм,
- вирусных инфекций (например, при паротите у детей и молодых пациентов);
- аллергии;
- язвенной болезни ДПК и других заболеваний желудочно-дуоденальной области;
- отравлений солями тяжелых металлов, лакокрасочными материалами, некоторыми медицинскими препаратами или другими веществами;
- врожденных аномалий строения поджелудочной железы.
В остром периоде это заболевание сопровождается:
- интенсивными болями в верхних отделах живота, которые носят опоясывающий характер;
- многократной рвотой, которая не приносит облегчение;
- жаждой, симптомами выраженной общей слабости;
- могут развиваться поносы или запоры;
- может сопровождаться снижением артериального давления;
- в некоторых ситуациях повышением температуры тела;
- вздутием живота, выраженным “урчанием”;
- сухостью языка, появление на нем налета.
Повышение амилазы:
- повышение альфа-амилазы общей – от 4 часов до 3 дней;
- повышение альфа-амилазы панкреатической – только при панкреатите, от 4 часов до 3 дней;
- альфа-амилаза мочи общая – до недели после болевого приступа;
- увеличение активности амилазы отмечается раньше, чем липазы и держиться меньше.
Повышением считается увеличение активности более 30%.
Альфа-амилаза может образовывать комплексы с иммнноглобулинами и другими соединениями – макроамилаза. Возможно ее накопление в организме и при отсутствии признаков панкреатита.
В норме эти соединения встречаются от 0,5 до 2% у пациентов старше 50 лет.
Характерным признаком макроамилаземии является повышение активности фермента в крови при ее низкой концентрации в моче.
Макроамилаза может накапливаться при аутоиммунных заболеваниях, онкологии, некоторых хронических патологиях, но может быть и вариантом нормы.
Поэтому для уточнения диагноза панкреатит необходимо:
- Обязательно определение панкреатического изофермента.
- Определение альфа-амилазы в крови и моче.
Липаза
- в моче не определяется;
- при остром панкреатите может повышаться до 200 раз;
- липаза общая повышается от 12 часов до 2 недель;
- липаза панкреатическая определяется только при панкреатите.
Для уточнения панккреатита оптимально определять активность альфа-амилазы в крови и моче и липазы в крови.
Подробнее об УЗИ признаках острого панкреатита можно прочитать в этой статье.
Хронический панкреатит
Хроническое воспаление поджелудочной железы характеризуется прогрессирующей деструкцией с заменой нормальной ткани железы на соединительную, что значительно снижается ее функциональное состояние.
Хронический панкреатит может протекать:
- с фазами обострения (показатели лабораторных обследований будут как при остром панкреатите), которые сменяются фазой ремиссии;
- латентное течение – практически бессимптомно с последующим склерозом и кальцинозом ткани железы.
Анализ крови общий клинический
Его сдают для того чтобы обнаружить признаки воспаления. Этот анализ является дополнительным. При наличии панкреатита показатели должны быть таковыми:
- снижение концентрации эритроцитов, как следствие кровопотери.
- значительное повышение концентрации лейкоцитов;
- увеличение СОЭ;
- повышение гематокрита.
Биохимический анализ крови
Имеет наибольшее значение. Показатели этого анализа дают представление об общем состоянии всего организма:
- многократное повышение уровня амилазы;
- повышение уровня липазы, эластазы;
- возрастание концентрации сахара в организме;
- понижение уровня общего белка;
- повышение уровня глюкозы в крови.
Нужно сказать , что повышение количества панкреатических ферментов- это важнейший показатель наличия данного заболевания.
Анализ кала – копрограмма
- повышение уровня нейтрального жира, жирных кислот;
- наличие непереваренной пищи;
- также нужно обратить внимание на цвет, при заболевании он может быть светло-серый.
Определение концентрации эластазы в кале
Это прямой неинвазивный метод оценки внешнесекреторной функции поджелудочной железы.
Специфичность и чувствительность теста составляет 92-94%.
- При средней тяжести хронического панкреатита показатели изменяются менее чем в 2 раза.
- При тяжелом течении – более 2 раз!
Источник
У больных острым и хроническим панкреатитами исследуют кровь, мочу, слюну, каловые массы, дуоденальное и перитонеальное содержимое.
При исследовании гемограммы больных с острым и хроническим панкреатитом (рецидивирующая форма) могут быть обнаружены лейкоцитоз со сдвигом лейкоцитарной формулы влево до нейтрофильных гранулоцитов, эозинофилия, увеличение СОЭ. Иногда при тяжелых формах хронического панкреатита развивается гипохромная анемия и лейкопения, особенно при нарушении кишечного всасывания.
При биохимическом исследовании крови больных с острым и хроническим рецидивирующим панкреатитами отмечаются повышение уровней а1- и а2-глобулинов, уменьшение количества альбумина, снижение альбумин-глобулинового коэффициента и определяется активность С-реактивного белка.
У больных острым и хроническим панкреатитами в стадии обострения может нарушаться электролитный обмен, что проявляется снижением в крови количества натрия и кальция, повышением уровня калия при нормальном содержании магния. Однако, учитывая этиологическую роль гиперкальциемии в развитии острого и хронического рецидивирующего панкреатитов при аденоматозе паращитовидных желез, сопровождающемся увеличением содержания в крови паратгормона, становится понятно, что некоторые его формы сопровождаются гиперкальциемией.
При билиарном панкреатите, выраженном отеке и фиброзе головки поджелудочной железы могут наблюдаться упорная гипербилирубинемия, увеличение уровня щелочной фосфатазы в крови, а при сопутствующем хроническом неспецифическом реактивном гепатите нарастает тимоловая проба.
Для диагностики острого и хронического рецидивирующего панкреатитов, сопровождающихся аутолизом ткани поджелудочной железы, используют повышение содержания аланин (АлАТ) и аспартатаминотрансферазы (АсАТ) в крови. Повышение уровня трансаминаз в крови не специфично для поражений поджелудочной железы и поэтому определение их активности при панкреатитах ограничено. Наибольшее диагностическое значение имеет выявление повышенного уровня АсАТ, наблюдаемого при билиарных панкреатитах и сочетанных гепатитах, например, при злоупотреблении алкоголем.
Для диагностики заболеваний поджелудочной железы применяют иммунологические методы, которые можно разделить на три группы:
Определение содержания нормальных и измененных антигенов ткани, а также отдельных составных компонентов поджелудочной железы в крови и биологических жидкостях.
Определение количества антител или сенсибилизированных лимфоцитов против антигенов поджелудочной железы или ее отдельных компонентов, комплексов антиген – антитело как показателей иммунного ответа.
Определение иммунологических показателей, характеризующих состояние клеточного и гуморального иммунитета, степень реактивности иммунной системы.
При патологических состояниях поджелудочной железы часто продуцируется и поступает в кровоток избыточное количество различных ее антигенных компонентов, определение содержания которых может служить диагностическим тестом.
У части больных под влиянием различных физико-химических или биологических факторов некоторые продукты поджелудочной железы синтезируются в измененном виде, отличаясь от нормальных тканевых компонентов иммунологически. Избыточное поступление в кровь нормальных или измененных компонентов является не только основанием для диагностических тестов, но часто и причиной возникновения в организме иммунного ответа, результатом которого является хронизация и рецидивирование панкреатитов. Развитие иммунной реакции при заболеваниях поджелудочной железы связано в основном с эндогенными антигенами – ее тканевыми компонентами.
Для выявления антигена поджелудочной железы в крови больных панкреатитом применяются легко воспроизводимые серологические методы. Выявление антигена характерно для острой фазы болезни, при стихании патологического процесса он обычно не обнаруживается в крови. Частота выявления антигена поджелудочной железы при панкреатите зависит от стадии и формы заболевания. При отечном панкреатите и обострении хронического он обнаруживается в 50-60% случаев, а при ремиссии хронического панкреатита – в 33,3%.
Большинство клинико-иммунологических исследований при панкреатитах связаны с выявлением антипанкреатических антител для установления диагноза и течения заболевания. В крови больных с острыми формами панкреатитов часто обнаруживаются антипанкреатические антитела.
На выраженность антителообразования косвенно указывает и уровень IgG, IgA и IgM в крови. У больных острым панкреатитом отмечается повышение уровня IgM в крови и увеличение содержания циркулирующих иммунных комплексов, содержащих преимущественно IgM. У большинства больных иммунные комплексы при панкреатите способствуют элиминации поврежденной ткани, ферментов, но не исключена возможность, что при длительной циркуляции в крови, наоборот, могут осложнять патологический процесс.
Для характеристики Т-системы (клеточного звена иммунитета) определяют количество Т-лимфоцитов и их субпопуляций в крови, способность лимфоцитов под воздействием митогенов дифференцироваться в бласты, проводят также кожные тесты. Отрицательная реакция на туберкулин, трихофитии, динитрохлорбензол и другие антигены свидетельствует обычно о сниженной реактивности организма больного. Количество Т-лимфоцитов, а также их способность реагировать на фитогемагглютинин снижаются при тяжелых формах панкреатита. Постепенная нормализация этих показателей свидетельствует о ремиссии болезни.
При исследовании иммунологических изменений у больных хроническим панкреатитом выявлено снижение бактерицидных свойств сыворотки крови, прогрессирующее в процессе лечения. Отмечена высокая сенсибилизация к микробным антигенам – кишечной палочке, стрептококку, стафилококку. Обнаружено повышение содержания IgA и IgM в крови. В то же время оказалась сниженной функция Т-системы – уменьшение количества Т-лимфоцитов (в реакции спонтанного розеткообразования) и их функциональной активности (снижение индекса стимуляции в реакции бластной трансформации лимфоцитов с фитогемагглютинином). Возможно, с этим связана активизация В-системы, в частности увеличение количества В-лимфоцитов в периферической крови.
Наиболее важное значение имеет определение в сыворотке крови специфических и неспецифических биологически активных веществ, отражающих заинтересованность поджелудочной железы в патологическом процессе. Это в первую очередь касается панкреатических протеаз – трипсина, химотрипсина, эластазы и, отчасти, калликреина, активность которых отражает не только тяжесть течения панкреатита, но и уровень общебиологических процессов, например, шока.
Определенный интерес представляет давно известный способ диагностики панкреатита с помощью установления активности а-амилазы в крови и моче. В ряде случаев острых панкреатических атак активность амилазы крови и мочи может быть не изменена. Это можно объяснить тем, что содержание амилазы начинает повышаться через 4-6 ч после начала заболевания и нормализуется через 4-8 ч. Тяжелые формы панкреатита, в частности некрозы паренхимы поджелудочной железы, также не сопровождаются высокой амилазурией. Считают, что на ранних стадиях острого панкреатита определение уровня амилазы в крови более информативно, чем в моче, в то же время амилазурия сохраняется более длительное время.
Преимуществом амилазурической пробы перед исследованием а-амилазы в сыворотке крови является доступность получения мочи и возможность повторения анализа несколько раз. Кроме того, в моче, которую собирают несколько часов, можно обнаружить даже кратковременное повышение содержания амилазы.
Многочисленные методы определения активности амилазы делятся на амилокластические (по определению скорости уменьшения содержания крахмала в пробе) и сахарофицирующие (основаны на определении скорости гидролиза крахмала под влиянием амилазы по приросту редуцирующих сахаров).
Сахарофицирующие методы объемны, менее чувствительны и поэтому не нашли широкого распространения.
Наиболее распространенным амилокластическим методом является определение активности амилазы в крови и моче по Смиту-Роу. Метод основан на фотометрическом определении интенсивности окраски йодом, которая зависит от количества оставшегося нерасщепленного крахмала. В норме активность амилазы в сыворотке крови составляет 80-120 ЕД, а в моче – 200-400 ЕД.
Для определения содержания в моче и крови а-амилазы широко применяется также унифицированный метод Каравея. Нормальные показатели активности фермента в сыворотке крови – 16-30 мг, в моче – до 160 мг крахмала, гидролизованного 1 мл биологической жидкости за 1 ч инкубации при температуре 37°С.
Широко применяют полуколичественный метод Вольгемута, основанный на расщеплении крахмала а-амилазой при использовании серии разведенной мочи методом переката (в каждой последующей пробирке увеличивается разведение в кратное число раз). Его использование оправдано только при остром и хроническом рецидивирующем панкреатитах в приемных отделениях хирургических стационаров. По Вольгемуту амилаза в норме составляет в крови до 32 ЕД, в моче – до 64 ЕД.
Целесообразно также определять активность а-амилазы крови и мочи после стимуляции секреции поджелудочной железы секретином, прозерином, фуросемидом. В стадии ремиссии панкреатита всеми перечисленными методами может быть зарегистрирован нормальный уровень амилазы мочи и крови, а при выраженном фиброзе и атрофических процессах в ткани поджелудочной железы – гипоамилазурия и гипоамилаземия, что свидетельствует о снижении экзокринной функции поджелудочной железы.
Усиленное поступление ферментов поджелудочной железы в кровь («уклонение ферментов») обусловлено нарушением целостности паренхимы поджелудочной железы либо острым застоем секрета на том или ином участке протоков поджелудочной железы. Следует отметить, что при хроническом панкреатите вне стадии обострения концентрация панкреатических энзимов может быть не повышена, а даже снижена.
Выделение амилазы с мочой при остром и хроническом рецидивирующем панкреатитах вызвано, с одной стороны, гиперамилазурией, с другой – подавлением канальцевой реабсорбции. При этом коэффициент клиренс амилазы/клиренс креатинина (амилазокреатининовый клиренс) резко увеличивается. В норме он составляет 1, а при острых панкреатитах может возрастать до 3. Метод определения амилазокреатининового клиренса более чувствителен и специфичен при остром и хроническом рецидивирующем панкреатитах по сравнению с методом выявления активности а-амилазы в крови и моче.
Источник