Поражение лимфоузлов брюшной полости раком


Брюшная полость – это участок тела, находящийся между диафрагмой и условной линией, проходящей по тазу.
В ней располагаются органы и анатомические образования, которые делятся на две группы: интраперитонеально расположенные (под висцеральным листком брюшины или под ней) и экстраперитонеально расположенные (в забрюшинной части).
К первой группе относятся: желудок, селезенка, часть кишечника, желчный пузырь, брюшная аорта. Вторая группа это – надпочечники, поджелудочная железа, мочеточники, основная часть двенадцатиперстной кишки. К органам, частично покрытым серозной оболочкой, относится печень.
Медицинская справка
Лимфома – это скопление атипичных (с измененным ДНК) клеток лимфатической системы, образующих собой злокачественную опухоль. Этой разновидности неоплазии свойственно распространяться в лимфоидной ткани (железах, узлах, костном мозге и селезенке) поражая ее и находящиеся рядом органы.
Лимфатическая система представляет часть сосудистой и является сетью сложно переплетенных сосудов, по которым протекает бесцветная жидкость (лимфа), несущая в себе лимфоциты. Это – защита организма от вирусов, инфекций, чужеродных имплантатов, а также опухолевых образований.

В брюшине и забрюшинном пространстве расположены висцеральные (на внутренностях) и париетальные (вдоль стенок) лимфатические узлы (ЛУ). По лимфатическим сосудам жидкость, находящаяся между клетками тканей и органов брюшной полости, попадает в кровь.
Здесь вырабатываются лимфоциты, а также впитывается белок с жирами. Опухоль, состоящая из бесконтрольно делящихся клеток этой части лимфатической системы, и является лимфомой брюшной полости.
Причины
Причины, которые провоцируют образование и развитие лимфомы, не определены. Но выявлены факторы риска, присутствовавшие у больных с таким новообразованием в брюшной полости:
- Вирусные инфекции. К ним относятся вирус Эпштейна-Барр, который вызывает, помимо лимфомы, заболевания печени и органов брюшной полости, продуцирующих слизь. А также ВИЧ, вирусный гепатит С, герпес;
- Бактериальные инфекции. Для неоплазии ЛУ брюшной полости самой опасной является helicobacter pylori, поражающая слизистую желудка, 12-перстной кишки, и вызывающая дисфункцию пищеварительной системы;
- Химические препараты. Эти вещества путем проникновения во внутренние органы брюшины (ЖКТ, печень) в избыточном количестве могут провоцировать мутацию клеток лимфатической системы. Сюда относятся химикаты, используемые на вредном производстве, а также некоторые медикаментозные препараты;
- Иммуноподавляющие препараты. Такая терапия применяется при заболеваниях, когда собственные иммунные клетки нападают на здоровые ткани, либо после трансплантации органа, с целью предупреждения его отторжения;
- Генетическая память организма о подобных заболеваниях у кровных родственников.
Виды
Разновидностей лимфом существует более тридцати. Они различаются особенностями состава, местом преимущественной локализации, размерами и другими чертами. Но принято выделять две большие группы неоплазии:
Лимфома Ходжкина, или иначе – лимфогранулематоз. Она отличается наличием своеобразных гранулем, состоящих из клеток Штернберга (больших многоядерных клеток в 20 микрон) и имеет 6 разновидностей.
Таким опухолям свойственно развиваться из В-лимфоцитов и поражать в основном мужское население в возрасте 20-25 лет и 50-55 лет. Ей характерно безболезненное увеличение ЛУ с образованием нескольких групп.
Распространяться лимфома Ходжкина начинает с селезенки с постепенным переходом на другие ЛУ, и проявляется в виде значительной интоксикации организма: сильного потоотделения ночью, похудения и длительной повышенной температуры (380). В дальнейшем это приводит к полному истощению и гибели. Но лимфогранулематоз успешно лечится;
Лимфома Неходжкинская или лимфосаркома. Она насчитывает 61 вид и выявляется в основном у 60-летних пациентов и старше. Опухоли такого типа не имеют клеток Штенберга, а представлены Т-клетками и В-клетками.
По скорости развития различают агрессивные лимфосаркомы, характеризующиеся быстрым ростом и метастазированием и/или прорастанием в другие ткани, а также индолентные, которые медленно увеличиваются, но склонны к рецидивам и имеют непредсказуемый характер.
Однако лечению лучше поддаются именно агрессивные Неходжкинские лимфомы.
Вам уже исполнилось 18 лет? Если да – нажмите сюда для просмотра фото.

[свернуть]
Стадии и осложнения
Стадии роста лимфомы – это самая важная информация для определения метода лечения. Показатель включает в себя не только размер опухоли, но и протекание заболевания, заражение других органов и тканей. Онкология лимфатической системы брюшной полости делится на 4 стадии:
- Первая стадия включает новообразования, поразившие одну группу ЛУ. Если локализация в одном ЛУ либо селезенке, то опухоль обозначается только I. А нахождение ее в других органах брюшной полости, то дополнительно ставится Е;
- Вторая стадия отличается распространением более чем на одну группу ЛУ, но поддиафрагмальной локализации. Поражение одного лимфоузла и единичного соседнего органа (ткани) маркируется II. Этот тип помимо цифрового обозначения помечают буквой Е;
- Третья стадия предусматривает распространение лимфомы на орган либо ткань грудной клетки и одного ЛУ. В этом случае дополнительно ставится Е. Расположение неоплазии в селезенке и нескольких ЛУ по обе стороны диафрагмы отмечаются S;
- Четвертая стадия говорит о диффузном распространении опухоли на многие удаленные от первичного расположения органы.
Для детализации этапа развития ракового новообразования используют также буквенные обозначения, характеризующие наличие (В) или отсутствие (А) такого симптомокомплекса: ночной потливости, лихорадки с температурой выше 38 градусов и потери массы тела более чем на 10%.
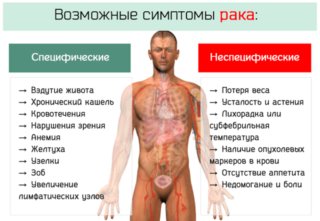
Симптомы
В зависимости от места локализации, все виды лимфом имеют специфические симптомы. Признаками развития неоплазии в брюшной полости могут выступать:
- непроходимость кишечника, на этапе передавливания его увеличенными ЛУ;
- ощущение переполненности желудка, при минимальном поступлении пищи из-за давления опухоли;
- увеличение размеров селезенки и/или печени;
- снижение аппетита, тошнота, боли в области локализации опухоли, рвота;
- метеоризм, трудности с дефекацией (запор либо наоборот) и асцит (заполнение брюшной полости жидкостью).
Также могут присутствовать общие признаки лимфомы:
- неощутимое увеличение в размерах групп ЛУ;
- резкое немотивированное похудение;
- лихорадка и усиление ночного потоотделения;
- слабость и моментальная утомляемость.
По мере роста новообразования понижается уровень тромбоцитов, лейкоцитов и эритроцитов в крови, что приводит к анемии, появлению кровоизлияний и частым кровотечениям.
Диагностика
Для постановки диагноза, специалист собирает сведения у пациента о проявлениях и течении заболевания, случаях онкологии у родственников и особенностях его организма (аллергии, перенесенные ранее болезни и другое).

Далее следует пальпация брюшных лимфоузлов, а также печени с селезенкой, для выявления характерных уплотнений. Основным способом подтверждения диагноза лимфомы считается гистологическое доказательство наличия в лимфоузле клеток Штенберга. Для этого используют:
- Общий и биохимический анализ крови. Проверяется уровень белков, печеночная и почечная проба, а также проба Кумбса. Исследуются количественные показатели лимфоцитов, лейкоцитов и эритроцитов. Определяется гемоглобин, СОЭ и тромбоциты. Также кровь обследуется на ВИЧ и гепатиты, так как эти болезни часто сопровождают лимфому;
- Пункционная биопсия. Эта процедура проводится посредством полой длинной иглы, которая подводится к пораженному ЛУ и берет часть ткани. Далее биоматериал подвергается исследованию на цитологию. Если имеет место асцит – на анализ направляется выпот. При труднодоступном расположении опухоли в брюшной полости, операция проводится при контроле ультразвука либо КТ;
- Эксцизионная биопсия. Она предполагает иссечение для дальнейшего гистологического, морфологического и иммунофенотипического анализа всего ЛУ из брюшной полости, так как для точного диагноза пункции часто недостаточно. Определение степени развития процесса происходит путем биопсии костного мозга (трепанбиопсии подвздошной кости).
С целью уточнения вида лимфомы, а также степени развития и распространенности, проводятся дополнительно такие инструментальные обследования:
- компьютерная томография;
- УЗИ всех ЛУ и органов (периферических, забрюшинных и внутрибрюшных);
- радионуклидное обследование костной системы.
Инструментальные способы позволяют отслеживать реакцию лимфомы на применяемую терапию и определять результативность лечения.
Лечение
Основными и наиболее действенными методами при лечении неоплазии брюшной полости принято считать химио- и лучевую терапии. Также допускается их комбинирование.
Химиотерапия
Такой метод проводится на начальных этапах развития опухоли брюшной полости. Он заключается в применении противоопухолевых химических препаратов (цитостатиков), которые направлены на уничтожение раковых клеток, отличающихся высокой скоростью деления. Процедуры (от 4 до 6) проводятся для блокировки развития новообразования (максимальную ремиссию).
Каждая разновидность лимфомы требует избирательного подхода в таком лечении: к лимфогранулематозу брюшных лимфоузлов применяется полихимиотерапия (несколько препаратов), а лимфосаркома предполагает индивидуальный подход, зависящий от морфологии и злокачественности.
Цитостатики вводятся внутримышечно, в область расположения неоплазии либо непосредственно в нее, внутривенно, в подводящую артерию, либо перорально. Они различаются по способу воздействия, химическому составу и природе. Основные виды:
- антибиотики;
- гормоны;
- алкилирующие препараты;
- антиметаболиты.

Лучевая терапия
Такое лечение применяется на первой стадии развития опухоли брюшной полости при отсутствии яркой симптоматики (интоксикации). Оно основано на облучении формирования направленной точечной радиацией.
Под воздействием рентгеновского излучения, мутированные клетки перестают развиваться и гибнут. Для предотвращения появления рецидивов, луч направляется не только на пораженный ЛУ, но и на близлежащие группы.
Комбинированная терапия
Подобная терапия заключается в одновременном применении лучевой и химиотерапии. Это практикуют со второй стадии развития лимфомы, которая поразила уже несколько ЛУ, и при наличии яркой интоксикации.
Прогноз
Благоприятный исход лечения лимфомы брюшной полости после примененной терапии варьирует в зависимости от стадии обнаружения, органа локализации и вида опухоли.
Первая и вторая стадии развития неоплазии (локальные, ограниченные либо местные) характеризуются в среднем 90-процентной и 70-процентной выживаемостью в пять лет соответственно.
Для новообразования желудка и селезенки этот показатель даже выше – 95-100%. А неоплазия печени отличается стойкой ремиссией (затиханием) в 70 и 60 процентах случаев на 1-м и 2-м этапе роста.
Третья стадия в среднем гарантирует пятилетнюю выживаемость 65 процентам больных. Из этого показателя выбивается лимфома печени, которая отличается высокой скоростью роста и агрессивным метастазированием. Ее прогноз – 30%.
Для последней стадии вероятность дожития до 5 лет составляет 30% (исключая новообразование печени).
Отзывы
Как указывалось выше, лимфома брюшной полости – это совокупность неоплазий лимфатической системы группы органов, расположенных в брюшине. У нее много разновидностей, имеющих свои особенности в проявлениях, диагностике и лечении, и характеризуется она достаточно высоким прогнозом на начальных стадиях выявления.
Приведенный материал изложен для предупреждения болезни или своевременного ее определения. Оставить свой отзыв о полноте изложенной информации можно в этом разделе.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Метастазирование в лимфатическую систему – это не начальная стадия онкологического заболевания. Патологический процесс, распространившийся на узлы, указывает на интенсивное размножение раковых клеток. Причиной этому могут быть разные злокачественные образования: карциномы, саркомы, запущенные случаи других опухолей. Своевременное обнаружение и актуальное лечение – единственный метод остановки метастазирования.
Классификация стадий
 Для назначения терапии врачи определяют степень распространения патологических клеток. У каждой стадии есть код, в котором N – сложность заболевания:
Для назначения терапии врачи определяют степень распространения патологических клеток. У каждой стадии есть код, в котором N – сложность заболевания:
- Nx – наличие опухоли возможно, метастазы не ищут;
- N0 – 1 стадия разрастания злокачественных клеток, метастазы отсутствуют;
- N1 – 2 стадия заболевания, поражаются узлы рядом с опухолью;
- N2 – 3 стадия, клетки распространяются в соседние органы и ткани в больших количествах;
- N3 – 4 стадия, для которой характерно поражение даже отдаленных узлов.
Доброкачественные новообразования, в том числе лимфангиома забрюшинного пространства, которая чаще обнаруживается у детей, не метастазируют.
Симптомы злокачественного процесса
Существует два способа распространения поврежденных клеток по организму – через лимфатическую или кровеносную жидкость. Есть смешанный вариант, но он встречается реже.
Основной симптом рака, затронувшего эту систему, — увеличение размера узлов. Однако брюшные лимфоузлы сложно поддаются диагностике путем пальпации, для этого требуются дополнительные методы.
 Структура тканей остается мягкой, со временем может меняться. Человек при развитии заболевания испытывает разные неприятные ощущения:
Структура тканей остается мягкой, со временем может меняться. Человек при развитии заболевания испытывает разные неприятные ощущения:
- необоснованное повышение температуры, которое со временем становится постоянным;
- регулярные простуды и общие признаки снижения иммунитета;
- головные боли, покраснение кожи в области пораженных узлов;
- увеличение печени;
- неврозы;
- слабость, развитие анемии;
- резкое похудение.
При поражении лимфатических узлов забрюшинного пространства появляются специфические признаки: неясные боли в животе, постоянная диарея, сменяющаяся частыми запорами. Чаще всего метастазы в этих частях лимфатической системы развиваются в результате рака почек, кишечника и других органов ЖКТ, яичников, матки, яичек и простаты у мужчин. Интенсивный процесс метастазирования вызывает болезненные ощущения в спине, пояснице.
Онкологические процессы сопровождаются сложными симптомами, распознать которые сложно на начальных этапах болезни. Часто признаки метастазов обнаруживаются раньше, чем намеки непосредственно на болезнь органа, в котором расположена опухоль.
Методы диагностики в лимфоузлах
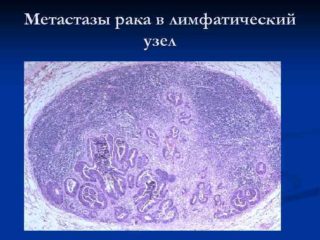 Чтобы выявить опухоль в лимфоузлах брюшной полости, необходимо пройти несколько диагностических процедур. Главный метод подтверждения онкологического процесса – гистологическое исследование биоматериала, взятого из потенциально пораженного узла. Однако берут ткань только в том случае, если доступ к ней открыт без сложного инвазивного вмешательства.
Чтобы выявить опухоль в лимфоузлах брюшной полости, необходимо пройти несколько диагностических процедур. Главный метод подтверждения онкологического процесса – гистологическое исследование биоматериала, взятого из потенциально пораженного узла. Однако берут ткань только в том случае, если доступ к ней открыт без сложного инвазивного вмешательства.
Назначают дополнительные инструментальные процедуры: компьютерную и магнитную томографию, УЗИ. При выявлении патологического процесса учитывают количество поврежденных лимфоузлов. При легкой степени оно равно 3, при средней – до 9, при тяжелой – 10 и более элементов.
Возможные методы лечения
При лечении рака в лимфатической системе используют несколько подходов. Пациент должен быть готов к тому, что терапия требует времени, усилий и терпения от человека. Она никогда не бывает легкой. Не существует «таблеток от рака», которые можно было бы принимать без побочных эффектов и с высокой результативностью действия.
Изучение лимфатической системы – главный принцип определения метода терапии, даже если заболевание находится в другом органе.
 Обнаружение метастазов в брюшных или других узлах требует полного пересмотра лечения и назначения тактики, отличающейся от той, которая применяется при отсутствии разрастания патологических клеток.
Обнаружение метастазов в брюшных или других узлах требует полного пересмотра лечения и назначения тактики, отличающейся от той, которая применяется при отсутствии разрастания патологических клеток.
В большинстве случаев метастазирующий рак лечится по плану (шаги могут меняться в зависимости от индивидуальных особенностей пациента):
- Удаление тканей, пораженных злокачественными клетками. Операцию по иссечению проводят до или после лучевой терапии. Лимфаденэктомия предполагает полное удаление лимфатических узлов, расположенных рядом с основной опухолью. Если пораженные элементы находятся далеко, на них воздействуют лучевой или химической терапией, используют кибер-нож.
- Лучевая терапия – облучение пациента дозами радиации, нацеленными на уничтожение патологических клеток. Эти дозы при метастазах обычно значительны и вызывают тяжелые побочные эффекты, а также требуют госпитализации пациента на период лечения.
- Химиотерапия – для уничтожения клеток используют таблетки или инъекционные растворы. Наиболее мощный способ воздействия на организм, пораженный раком 3-4 стадии. С помощью химии можно охватить больше 10 узлов, вовлеченных в патологический процесс, так как препараты действуют на всё тело. Однако химиотерапия сопровождается самыми интенсивными побочными эффектами.
В некоторых случаях опухоли и метастазы рецидивируют даже после удаления. Тогда проводят новый курс лечения.
Прогноз выживаемости
Выживаемость пациентов после хирургического удаления опухоли и метастазов, проведения курса химиотерапии или облучения зависит от множества других факторов. Возраст, актуальность подобранного лечения, сопутствующие болезни и степень выявленного рака складывают общую картину состояния здоровья человека.
Отдаленные метастазы при тяжелой степени болезни приводят к неутешительному диагнозу. Иногда нет возможности для проведения операции, и срок, который остался человеку, измеряется 5-12 месяцами. В лучшем случае – 2 года.
При благоприятном лечении пятилетней выживаемости достигает свыше 60% пациентов. Однако у многих из них болезнь рецидивирует. Повторное лечение продлевает жизнь на 12-25 месяцев.
Обнаружение метастаз без основного источника опухоли – положительный момент. В этом случае детальная диагностика позволяет обнаружить близлежащее новообразование, затем проводится операция и курс лечения. Возможно полное устранение патологии и продолжительная ремиссия (свыше 5 лет).
Если прошло 5 лет, и рецидива болезни не было, угроза возникновения онкологического процесса может снижаться. Однако пациент должен проходить регулярное обследование – не реже 1 раза в год.
Метастазы в лимфатических узлах брюшной полости могут быть отдаленными или близко расположенными к основному источнику – опухоли. Для повышения шансов на успешное излечение пациент должен пройти экстренное обследование и рекомендованную терапию, подобранную с учетом особенностей его состояния.
Источник
Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
Далее в статье под термином «рак лимфоузлов» мы будем рассматривать лимфомы. Несмотря на свою злокачественность, они не являются на самом деле раком, и именно для данной группы заболеваний характерно первичное поражение лимфатических узлов.
Причины рака лимфоузов
До сих пор до конца не ясно, почему возникает рак лимфоузлов. На сегодняшний день известно, что у таких больных имеются определенные мутации, при которых начинается бесконтрольный рост и размножение лимфоцитов — клеток иммунной системы. Хотя есть множество людей, у которых такие мутации обнаружены, но у них никогда не развивается рак лимфоузлов. Очевидно, должны быть какие-то дополнительные причины.
Установлено, что риск развития лимфом увеличивается при наличии следующих факторов риска:
- Иммунодефицитные состояния, причем как врожденные, так и приобретенные. Из врожденных иммунодефицитов отмечают синдром Вискота-Олдрича, Луи-Бара и др. Приобретенные иммунодефициты возникают при СПИДе, лечение цитостатиками и высокими дозами глюкокортикостероидов. Искусственный иммунодефицит создается после трансплантации органов, чтобы не было реакции отторжения.
- Некоторые вирусные инфекции, например вирус Эпштейна-Барр, который вызывает такое распространенное среди детей заболевание как мононуклеоз, тот же ВИЧ, вирус гепатита С и Т-лимфотропный вирус.
- Воздействие промышленных и бытовых канцерогенов, в том числе гербициды, инсектициды и др.
- Некоторые аутоиммунные патологии. Например, ревматоидный артрит, системная красная волчанка и др.
- Воздействие ионизирующего излучения. Большое количество заболеваний раком лимфатической системы отмечалось у ликвидаторов последствий катастрофы на ЧАЭС и после бомбардировки Хиросимы и Нагасаки. В настоящее время одним из факторов риска является получение лучевой терапии по поводу других злокачественных новообразований.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
Классификация рака лимфоузлов
Лимфомы делятся на две большие группы — ходжкинские и неходжкинские. Отличить один вид от другого можно только с помощью специального лабораторного обследования.
Ходжкинская лимфома названа в честь врача, который впервые описал ее и предложил выделить это заболевание в отдельную группу. Основным диагностическим критерием для постановки такого диагноза служит обнаружение при морфологическом исследовании лимфоузла клеток Березовского-Штернберга.
Второй вид рака лимфоузлов — это неходжкинские лимфомы. Это очень обширная группа заболеваний, имеющая сложную классификацию. В зависимости от пораженного пула клеток, выделяют В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов (лимфоцитов тимуса или вилочковой железы). Каждая из этих групп делится на подгруппы.
Также в зависимости от быстроты течения выделяют индолентные, агрессивные и высокоагрессивные формы. Индолентные формы рака лимфоузлов протекают медленно и относительно благоприятно. При отсутствии лечения, средняя продолжительность жизни составляет 7-10 лет. Однако радикального излечения в этом случае добиться сложно — опухоль склонна к многократному рецидивированию, даже после высокодозной химиотерапии и трансплантации стволовых клеток. Агрессивные и высокоагрессивные лимфомы при отсутствии лечения приводят к гибели больного в течение 1-2 лет. Однако при применении терапии, есть высокие шансы на полное выздоровление.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.
Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
- ПЭТ-КТ.
- КТ.
- МРТ.
- УЗИ.
- Сцинтиграфию.
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.
Лучевая терапия
Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургическое лечение
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
Другие методы лечения
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Прогноз
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.
Профилактика
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
Источник