Подключичный лимфоузел при раке молочной железы
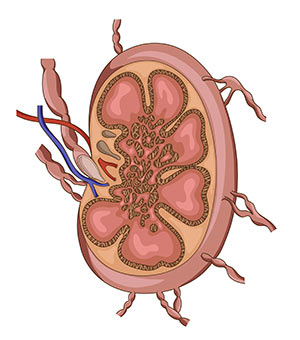

Лимфоузлы при раке молочной железы — сторожевые иммунной системы и зона развития первых метастазов, поскольку получают из ткани и кожи молочной железы лимфу с циркулирующими клетками рака. Опухолевое поражение лимфатического коллектора сигнализирует о распространенности рака в организме. Степень вовлеченности лимфатической системы молочной железы определяет выбор лечебной тактики и в конечном счёте — прогноз на излечение.
Роль лимфоузлов при раке молочной железы
Лимфатический узел (ЛУ) — своеобразный фильтр с большим числом разнообразных лимфоцитов и других иммунных клеток, в который лимфатическая жидкость из органов приносит всё лишнее и вредное. ЛУ образуют группы от нескольких узелков до многих десятков, к каждой группе притекает лимфатическая жидкость от определенной анатомической области.
От молочной железы к лимфатическим узлам подмышечной области и далее к подключичным и надключичным ведет несколько лимфососудистых путей:
- Первый и самый объемный, вбирающий почти 95% всей отработанной лимфы от молочной железы — подмышечный путь, сюда также притекает жидкость от руки, половины грудной стенки и верней части живота. При блокаде клетками рака подмышечных ЛУ жидкость устремляется к лимфоколлекторам брюшной полости, которые связаны сетью капилляров с лимфоидными образованиями в средостении и связке печени, занося в них метастатические эмболы.
- От верхних и задних квадрантов молочной железы лимфа сразу или окольным путем через мелкие узелочки между грудными мышцами попадает в подключичный коллектор, а оттуда утекает в надключичные лимфоузлы, чтобы в дальнейшем влиться в грудной проток.
- Парастернальный путь собирает жидкость от внутренних отделов молочной железы и несет её к узелкам в межреберных промежутках и дальше в подключичные и надключичные зоны. Путь анастомозирует с межреберными лимфососудами, которые связаны с лимфатической сетью грудных позвонков, что и объясняет развитие метастазов в позвоночнике.
- В лимфатическую систему средостения уносится лимфа от центра и срединных долек молочной железы, обуславливая образование метастазов в легких.
- В коже молочной железы образованы две взаимосвязанные лимфатические сетки, направляющие жидкость в сосуды грудной клетки и противоположной молочной железы, помогая распространению метастазов в коже грудной стенки.
Как узнать, что подмышечные лимфоузлы подверглись поражению?
Размеры нормального и здорового лимфатического узелка — от нескольких миллиметров до двух сантиметров, он мягкий и безболезненный, при прощупывании легко смещается в сторону. Увеличение ЛУ — симптом неадекватности защитных возможностей лимфоидного органа оздоровительным потребностям организма, когда иммунный фильтр не справляется с возложенной на него функцией и внутри образуются зоны скопления раковых комплексов, впоследствии остающихся на ПМЖ.

Массивное поражение метастазами легко определяется на ощупь — ЛУ большие и плотные, но безболезненные пока не вросли в сосудисто-нервный пучок. При маммографии и УЗИ молочной железы определяется опухолевый лимфатический узел, правда без взятия клеточного материала для микроскопии это только «подозрение на рак», которое необходимо доказать или отвергнуть.
Во время операции на молочной железе или перед началом предоперационной химиотерапии обязательно выполняется биопсия главного или сторожевого узла, куда направляется основная масса лимфатической жидкости. При наличии в сторожевом ЛУ клеток рака одним блоком удаляется вся подмышечная жировая клетчатка со всем находящимися в ней.
Как поражаются лимфоузлы при распространении в них опухолевого процесса?
Все удаленные лимфоузлы, сколько бы их не было в клетчатке, обязательно исследуются под микроскопом, при наличии клеток рака в них выполняются дополнительные исследования, в том числе ИГХ.
Распространение рака протекает, как предполагают, поэтапно: от нескольких клеток до массивных поражений, от подмышечных лимфоузлов в подключичные и далее в надключичные. Степени поражения также идут от минимальной до максимально 3-й:
- При морфологическом исследовании обнаруживают всё патологическое, даже клеточные скопления в долю миллиметра — микроинвазию. В гистологическом заключении будет указано рN1miс, то есть клеточный комплекс имеет размер от 0,2 мм до 2 миллиметров, а литера «р» — сокращение от патоморфология;
- Когда в лимфоузле нет опухоли — патоморфолог обозначит состояние как «рN0», если рядом стоит (I-), то значит выполнялась гистология и ИГХ, без иммуногистохимии — рN0 (I+);
- Следующий уровень распространения рака по лимфосистеме — градация рN1, свидетельствующая о метастатическом поражении размером больше 2 миллиметров, причём должно быть не более трёх ЛУ в подмышке;
- Вариант поражения рN2 обозначает группу от 4 до 9 метастатических ЛУ в подмышечной зоне или опухоль во внутригрудном лимфоузле;
- Завершающая градация рN3 предполагает вариации от десятка метастатических подмышечных, или поражение раком подключичных, или вовлечение надключичных ЛУ.
Лимфоузлы при онкоопухоли молочной железы согласно классификации TNM
В системе ТNМ литерой «Т» обозначается первичная раковая опухоль, регионарные лимфатические узлы — «N», соответственно метастазы — «М».
Образовавшиеся в регионарных ЛУ метастазы всегда только N, тогда как рак в подмышечной области противоположной железы — уже М, также как лимфоколлекторы шеи или в паху.
Клиническая классификация по степени поражения следующая:
- N0 — лимфоузлы здоровы;
- N1 — уже есть метастазы под мышкой, но без фиксации к окружающим тканям и с сохранением своей подвижности;
- N2 — констатирует врастание или плотные конгломераты в подмышечной зоне;
- N3 — опухоль вовлекла подключичные или надключичные, или внутригрудные.
Какие лимфоузлы при раке груди являются регионарными?
Собирающие непосредственно от молочной железы лимфатическую жидкость лимфоузлы считаются регионарными.
Первый лимфатический коллектор — подмышечная впадина, где на пяти уровнях от ближайшего к железе до самого высокого в верхушке располагается до 75 ЛУ, в среднем — около трёх десятков. Самый первый и крупный — узел Зоргиуса или сигнальный.
Подключичные ЛУ принимают лимфу от подмышечных.
Около грудины между ребрами находится цепочка парастернальных лимфатических узлов или внутригрудных.
Надключичные ЛУ не регионарные, не так давно метастазы в них обозначали, как отдаленные, и процесс считался неоперабельным. Сегодня предоперационная химиотерапия позволяет изменить ситуацию и выполнить радикальную операцию даже в такой ситуации.
Прекрасное оборудование нашей клиники и специально подобранный по квалификационным и личностным характеристикам медицинский персонал выявит даже крошечный злокачественный очаг и поможет справиться с массивным.
Список литературы:
- WHO classification of tumours of the breast/ Lakhani, Sunil R; International Agency for Research on Cancer; World Health Organization// Lyon: Intern Agency for Research on Cancer; 2012.
- Glechner A., Wöckel A., Gartlehner G., et al. /Sentinel lymph node dissection only versus complete axillary lymph node dissection in early invasive breast cancer: a systematic review and meta-analysis//Eur. J Cancer; 2013 Mar; 49.
- Litière S., Werutsky G., Fentiman I.S., et al./ Breast conserving therapy versus mastectomy for stage I-II breast cancer: 20 year follow-up of the EORTC 10801 phase 3 randomised trial// Lancet Oncol; 2012 Apr; 13(4).
- Fisher B., Anderson S., Bryant J./ Twenty-year follow-up of randomized trial comparing total mastectomy, lumpectomy and lumpectomy plus irradiaton for the treatment of invasive breast cancer// N. Engl. j Med; 2002; 347.
Источник
Метастазы в лимфатические узлы при раке молочной железы. Прогноз этого заболевания, прежде всего, зависит от степени распространенности злокачественного процесса, а именно характера и особенности метастатического поражения регионарных лимфоузлов, расположенных рядом с опухолью. Если раковые клетки не успели распространиться на них, пятилетняя выживаемость составляет примерно 90%. При поражении лимфатических узлов прогноз несколько ухудшается. Это подчеркивает важность своевременной диагностики онкологических заболеваний. [1] (с. 26, 1 столбец, 1-2 абзац)
Пути лимфогенного распространения рака груди
Когда раковые клетки отделяются от опухоли, они могут перемещаться в другие части тела через кровоток и лимфатическую систему. В случае лимфогенного распространения поражаются лимфатические узлы.
Чтобы образовать вторичные очаги, раковые клетки несколько видоизменяются, получая способность отрываться от первичной опухоли, прикрепляться к лимфатическому сосуду и в конечном итоге проходить через его стенку, чтобы мигрировать вместе с лимфой к лимфатическим узлам. Обычно раньше других поражаются лимфоузлы, расположенные рядом с первичной опухолью.
В зависимости от точного местоположения опухоли в молочной железе, процесс лимфогенного метастазирования может идти в 7-8 направлениях, но самыми распространенными из них являются:
- пекторальный путь (70% случаев) — в парамаммарные (окологрудные) и далее в лимфатические узлы подмышечной впадины;
- подключичный (20-30% случаев) — в подключичные лимфатические узлы;
- парастернальный путь (10% случаев) — в парастернальные лимфатические узлы, расположенные вдоль грудной артерии во 2-4 межреберных промежутках. [2] (с. 5, 1 столбец)
Метастазы в лимфоузлах при раке молочной железы: симптомы
Диагноз рак груди с поражением регионарных лимфатических узлов означает, что раковые клетки успели распространиться от первичной опухоли в ближайшие лимфоузлы.
При поражении инфекционным агентом, лимфатические узлы, расположенные рядом с очагом патологического процесса, могут увеличиваться в размерах, так как в них скапливаются микробы и борющиеся с ними иммунные клетки организма. При развитии злокачественных опухолей, в лимфоузлах скапливаются раковые клетки и продолжают делиться. Поэтому подмышечные или надключичные лимфоузлы при раке молочной железы также увеличиваются в размерах и могут быть болезненными.
Иногда первыми поражаются лимфоузлы в других областях, например, в парастернальной. В любом случае, ключевой симптом, характеризующий распространение рака молочной железы, является увеличение лимфоузлов В норме лимфатические узлы — мягкие, при поражении они становятся достаточно плотными Метастазы становятся причиной 90% смертей от рака груди, поэтому такая форма заболевания требует быстрого и агрессивного лечения. [3] (раздел Symptoms)
Рак лимфоузлов молочных желез: диагностика
Особое значение в диагностике распространенного рака груди имеет биопсия сигнального (сторожевого) лимфоузла. Исследования показали, что метастазы в подмышечных лимфоузлах при раке молочной железы появляются последовательно: от первого к последующим уровням. Поэтому, если в сигнальном узле раковые клетки не обнаруживаются, предполагается, что в других узлах их тоже нет. [4] (с. 217, посл. абзац)
Выявление сигнального или сторожевого лимфоузла позволяет определить стадию заболевания и подобрать наиболее эффективный метод лечения. Диагностика проводится с применением синего контраста, радиоизотопа либо комбинации этих методов. Эффективность диагностики с помощью синего красителя составляет 80%, радиоизотопа — 89%, комбинации методов — до 96%. [4] (с. 218, 1 столбец)
Лечение распространившегося рака груди
Чаще всего лечение рака молочной железы является комплексным — это сочетание двух или трех методов. Основной вид лечения — хирургическая операция. Пораженные лимфатические узлы при раке молочной железы также удаляются. Эта процедура называется лимфодиссекция. Она предполагает удаление регионарных лимфатических узлов вместе с их сосудами по принципу анатомической зональности и футлярности. Принцип зональности предполагает удаление опухоли в пределах заведомо здоровых тканей. Принцип футлярности обозначает удаление опухоли единым блоком. [5] (с. 7, 2 столбец, 2 абзац)
Также методами лечения являются проведение химиотерапии, лучевой терапии, адъювантная и неоадъювантная терапия. Это комплекс терапевтических мер, который может включать в себя химиотерапию, а также лучевую, гормональную или таргетную терапию. Адъювантная терапия проводится после хирургического вмешательства, чтобы снизить риск рецидива заболевания и смерти. При планировании лечения оценивается его потенциальная польза, возможные побочные эффекты и предпочтения пациентки.
Неоадъювантная (предоперационная) терапия позволяет провести органосохраняющую операцию и улучшить косметический эффект. Кроме этого, ее проведение позволяет улучшить прогноз у пациенток, особенно при тройном негативном и HER2-положительном раке молочной железы. Этот вид лечения обязателен для больных с раком молочной железы на стадиях IIIA, IIIB и IIIC. Основная его цель в данном случае — уменьшение размеров опухоли с целью достижения операбельного состояния. [6] (с. 100, 1 абзац, с. 107, 3 абзац)
Литература
- Г. М. Манихас, А. А. Лойт, Е. Г. Звонарёв, А. Б. Гуслев, Особенности лимфогенного метастазирования рака молочной железы // Вопросы реконструктивной и пластической хирургии. — 2016. — № 1. — с. 26.
- Арсамаков Адам Зеутдинович, Рак молочной железы // Методические указания к практическим занятиям по онкологии. — 2018 г. — с. 5.
- Pam Stephan, An Overview of Lymph Node-Positive Breast Cancer // Verywell Health. — 2020. — Updated on February 25.
- В. Ф. Семиглазов, В. В. Семиглазов, Г. А. Дашян, ПРОБЛЕМЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ (Целесообразность биопсии сигнальных лимфатических узлов. Местное хирургическое лечение при определяемых отдаленных метастазах) // Практическая онкология. — 2010 год. — Том. 11. — № 4. — с. 217-218.
- Ганцев Шамиль Ханяфиевич, Новые технологии диагностики и лечения рака молочной железы // Креативная хирургия и онкология — с. 8.
- Стенина М. Б., Жукова Л. Г., Королева И. А., Пароконная А. А., Семиглазова Т. Ю., Тюляндин С. А. и соавт. ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ЛЕКАРСТВЕННОМУ ЛЕЧЕНИЮ ИНВАЗИВНОГО РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ // Злокачественные опухоли. — 2016.— № 4. Спецвыпуск 2 — с. 100, 107.
ФОТОГРАФИИ: unsplash.com
Мы хотим стать ещё ближе к вам и будем благодарны за вашу открытость. Чтобы наши материалы были максимально полезны и интересны вам, пожалуйста, ответьте на несколько вопросов в форме по ссылке.
Источник
Лимфососудистая инвазия происходит, когда раковые клетки попадают в лимфатические и/или мелкие кровеносные сосуды. Как правило, вначале развивается ингиолимфатическая инвазия, а затем раковые клетки распространяются на лимфатические узлы. В первую очередь поражаются сосуды и узлы, которые дренируют ткань-место развития опухоли.
Считается, что лимфососудистая инвазия указывает на более агрессивную опухоль.
Оценка лимфатических узлов
Если лимфатические узлы в подмышечной области (подмышечные лимфатические узлы) были удалены во время операции, патолог смотрит на них под микроскопом и определяет, содержат ли они рак.
- Отсутствие лимфатических узлов означает, что ни один из подмышечных лимфатических узлов не содержит рака.
- Наличие лимфатических узлов означает, что по крайней мере один подмышечный лимфатический узел содержит рак.
![]() Подмышечные лимфатические узлы
Подмышечные лимфатические узлы
В целом, рак молочной железы с отрицательными лимфатическими узлами имеет лучший прогноз, чем с положительными.
Во время операции по поводу инвазивной опухоли молочной железы (но это может быть и протоковая карцинома in situ (DCIS)) удаляют один лимфатический узел (или несколько – лимфодиссекция) подмышечной области. Или проводится биопсия сторожевого узла. Лимфоузлы, расположенные в подмышечной области – первое место распространения опухолевых клеток, поэтому их проверяют в первую очередь. После этого патологоанатом проверяет, содержат ли они опухолевые клетки:
- отрицательные лимфоузлы, означает, что ни один узел не содержит патологических клеток;
- положительные лимфоузлы означает, что по крайней мере один узел содержит патологические клетки.
Этот показатель влияет как на определение стадии рака, так и на прогноз.
Биопсия сторожевых узлов
Чтобы увидеть, распространилась ли злокачественная опухоль по лимфатической системе, в большинстве случаев проводится процедура, называемая биопсией сторожевых узлов. Исключение составляют воспалительный и метастатический рак молочных желез. Процедура проводится следующим образом:
- До биопсии в железу вводят радиоактивное вещество (называемое индикатором) и/или синий краситель.
- Первые лимфоузлы, поглощающие индикатор или краситель, называются сторожевыми узлами. Это также первое место, куда раковая опухоль, вероятно, распространится.
- Хирург находит сторожевые узлы поглотившие индикатор при помощи специального устройства, называемого гамма-зондом (или поглотившие краситель, окрашивающий лимфоузлы в синий цвет).
- С помощью радиоактивного индикатора/синего красителя обычно идентифицируют 1-5 узлов как сторожевые узлы. Хирург их удаляет, затем отправляет их к патологоанатому.
- Сразу после процедуры, пока длится операция по резекции опухоли, патологоанатом должен проверить узлы на наличие раковых клеток.
- Когда результат отрицательный, проводят ушивание ран, больше ничего не требуется.
- Если результат положительный, проводится диссекция.
- В любом случае всегда лимфоузлы отправляют на расширенное патологическое исследование после операции. Если результаты со срочными не совпадают, принимается решение о повторном вмешательстве, во время которого удаляют дополнительные узлы и снова исследуют.
Поскольку биопсия сторожевого узла по сравнению с диссекцией менее травматичная процедура без риска лимфедемы, ее рекомендуют к использованию.
Сторожевой лимфатический узел
Биопсия сторожевого узла
Результаты биопсии сторожевого узла
Если лимфатический узел отрицательный, то ни один из сторожевых узлов не содержит рака. Это значит, что другие лимфоузлы не поражены и операция по удалению большего количества лимфатических узлов не потребуется.
Если лимфатический узел-положительный (по крайней мере один сторожевой узел) содержит рак, дополнительные лимфатические узлы удаляются с помощью процедуры, называемой подмышечной лимфодиссекцией. Цель данной операции – проверить, сколько лимфатических узлов имеют опухолевые клетки, и уменьшить вероятность распространения в лимфатические узлы.
Некоторые пациентки с 1-2 положительными сторожевыми узлами, которым предстоит лампэктомия и в последующем лучевая терапия могут не нуждаться в подмышечной диссекции. Лучевая терапия всей молочной железы обрабатывает также часть подмышечной области. Большинство пациентов с одним или несколькими положительными сторожевыми узлами, перенесших мастэктомию, нуждаются в подмышечной диссекции.
Лампэктомия
Мастэктомия
Наиболее распространенным методом оценки патологического состояния лимфатических узлов является окрашивание H&E. В прошлом иммуногистохимия иногда использовалась для оценки состояния лимфатических узлов. Однако исследования показали, что небольшие отложения опухолевых клеток, идентифицированные ИГХ, не были полезны в прогнозе. Поэтому иммуногистохимия больше не рекомендуется для оценки состояния лимфатических узлов, за исключением случаев, когда результаты окрашивания H&E являются неопределенными.
Другая информация в отчете о патологии
Следующие элементы включены во все отчеты о патологии, но не влияют на прогноз или лечение.
- Информация о пациенте
В этом разделе отчета содержится основная информация, включая ФИО, номер медицинской карты, дату рождения, возраст и пол, дату биопсии и имя врача, заказавшего отчет (чаще всего хирурга).
Рекомендуется проверить эту информацию, чтобы убедиться, что это правильный отчет о патологии.
2. Полученный (ые) образец (ы) (источник образца/образец представлен)
В этом разделе записывается место молочной железы, откуда был взят образец (ы) биопсии.
Он может просто указывать левую или правую грудь, или может давать более подробную информацию.
Он также включает дату получения ткани патологом.
3. Процедура (описание процедуры)
Это описание типа биопсии, используемой для удаления образца ткани и лимфатических узлов (если лимфатические узлы были удалены).
- Трепан-биопсия или хирургическая (инцизионная или эксцизионная) биопсия опухолевой ткани
- Биопсия сторожевого узла или подмышечная диссекция лимфатических узлов.
4. История болезни (клиническая информация/клинический диагноз/предоперационный диагноз)
История болезни описывает первоначальный диагноз перед биопсией, а иногда и краткое изложение симптомов.
Также отмечается место биопсии опухоли (например, левая или правая железа).
Если у пациента в прошлом был рак и доступны результаты проведенной биопсии, патолог часто просматривает эту ткань, чтобы отличить рецидив прошлой опухоли от новой опухоли.
5. Общее описание (макроскопическое описание)
Первое, что делают патологи при получении биопсии ткани, – это проводят измерения и записывают описание ткани, как она выглядит невооруженным глазом (без микроскопа).
Это общее описание включает размер, вес, цвет, текстуру или другие характеристики ткани и любые другие визуальные примечания.
Если имеется несколько образцов/выборок, для каждого из них часто выделен отдельный раздел с общим описанием. В этих случаях патологоанатом присваивает каждому образцу ткани ссылочный номер или букву, чтобы избежать путаницы.
Общее описание также включает информацию о том, как обрабатывали образец до и после того, как он был доставлен патологу.
6. Подпись патологоанатома
Патологоанатом подписывает и датирует отчет (чаще всего в электронном виде).
Информация, которую иногда можно увидеть в отчете о патологии
Следующие элементы не влияют на прогноз или лечение и могут не отображаться в отчете.
Некоторые из этих тестов проводятся только при определенных диагнозах. Другие обычно не проводятся, потому что не предсказывают прогноз лучше, чем стандартные меры, или потому, что они не являются надежными показателями для всех опухолей.
- Иммуногистохимия (ИГХ) для прогностических маркеров. Помимо тестирования статуса HER2, ИГХ позволяет обнаруживать другие молекулярные маркеры, которые могут дать информацию о прогнозе.
- Скорость распространения (Ki-67, MIB1). Скорость пролиферации – это процент активно делящихся раковых клеток. В целом, чем выше скорость распространения, тем более агрессивной может быть опухоль.
Скорость пролиферации может быть хорошим предиктором прогноза. Но исследование проводится в некоторых медицинских центрах и не относится к стандартным.
Тест Ki-67 – это распространенный способ измерения скорости распространения. Когда клетки растут и делятся (пролиферируют), они производят белки, называемые антигенами пролиферации. Ki-67 – антиген пролиферации.
Типы реакций клеток с маркером Ki67
Гетерогенное распределение реакции с маркером ki67 в опухоли
Краевое распределение реакции с маркером ki67 в опухоли
MIB1 – это антитело, наиболее часто используемое для мечения антигена Ki-67. Чем больше клеток MIB1 прикрепляется к образцу ткани, тем больше вероятность быстрого роста и деления опухолевых клеток.
Результат этого теста указывается как процент Ki-67-положительных клеток (доля раковых клеток в процессе деления). Более высокое значение указывает на более высокую скорость распространения.
Продолжение статьи
- Часть 1. Расшифровка отчета о патологии опухолей молочных желез. Диагноз, степень злокачественности.
- Часть 2. Расшифровка отчета о патологии опухолей молочных желез. Статус гормональных рецепторов, HER2/neu.
- Часть 3. Отчет о патологии опухолей молочных желез. Оценка лимфатических узлов. Другая информация.
Источник