Парастернальные лимфоузлы что это
Воспалительная и невоспалительная реакция лимфатической системы на локализированные или системные заболевания является одним из ключевых симптомов, которые позволяют заподозрить патологию. Диагностика заболеваний в грудной клетке обусловлена плотным реберным и мышечным каркасом, что препятствует доступной пальпации и вызывает необходимость использования инструментальных методов. Увеличенные парастернальные лимфоузлы на рентгеновских снимках или томограммах – вероятный симптом патологий стенки или органов грудной стенки, которые требуют адекватной терапии.
Лимфоузлы грудной клетки: анатомия, классификация и функции

Расположение висцеральной группы лимфатических узлов грудной полости (фото: www.metodich.ru)
Отток жидкости, лимфы от органов грудной клетки осуществляется помощью комплекса структур лимфатической системы. Последняя представлена совокупностью сосудов, которые слепо заканчиваются у тканей, по ходу перерываются лимфатическими узлами и соединяются с венозным руслом кровеносной системы.
Структуры данной системы обеспечивают иммунную и механическую защиту, используя ретикулярное строение лимфоидной ткани узла как биологический фильтр. Кроме того, в лимфоузлах происходит образование иммунных клеток, которые увеличивают выработку антител в ответ на поступающие из внешней среды антигены (вирусы, бактерии, простейшие, грибки).
Общее количество лимфоузлов в грудной клетке составляет от 40 до 70 образований. Разделяют две большие группы:
- Внутренностные (висцеральные) – собирают лимфу от сердца, легких, бронхов, пищевода и других органов.
- Пристеночные (париетальные) – от мышц, фасций, кожи стенки грудной клетки.
Анатомическая классификация и область лимфооттока каждой группы представлены в таблице.
Группа | Забирают лимфу | |
Висцеральные |
|
|
Париетальные (располагаются небольшим кольцом вокруг полых органов – пищевода, трахеи, ворот легких) |
|
|
Лимфатические узлы представляют собой округлые образования размером до 3 мм, располагаются симметрично с обеих сторон, и в норме не вызывают никаких дискомфортных ощущений в грудной клетке. При обзорной рентгенографии органов грудной полости – лимфатические узлы не определяются.
Важно! При значительном увеличении в размерах группа парастернальных лимфоузлов пальпируется по краю грудины.
Причины увеличения лимфатических узлов грудной клетки
Наиболее распространенным признаком вовлечения в патологический процесс лимфатических узлов является увеличение органа в размерах.
Существует несколько механизмов возникновения патологического разрастания ткани грудных лимфоузлов:
- Патологическое разрастание ткани узла без признаков воспаления (лимфаденопатия). Чаще всего данное состояние возникает при нарушении процесса деления клеток, что характерно для злокачественных новообразований.
- Метастатическое поражение – разрастание лимфоузла возникает вследствие занесения опухолевой ткани с первичного очага и дальнейшего деления атипичных клеток.
- Воспалительная реакция (лимфаденит). При наличии локального или системного воспалительного процесса с повышенной концентрацией медиаторов в крови, возникает повышение проницаемости сосудистой стенки. Проникающая в ткань лимфоузла плазма вызывает отек и увеличение органа в размерах. Наиболее характерный механизм для инфекционных заболеваний.
Кроме того, длительное сохранение в размерах увеличенного лимфоузла может возникать после перенесенного заболевания вследствие замещения лимфоидной ткани – плотной соединительной, или кальцинозом (отложение солей кальция).
Важно! Вероятно, вовлечение в процесс пристеночных лимфоузлов грудной клетки (межреберных, парастернальных и других) при дерматологических заболеваниях или гнойных хирургических патологиях мягких тканей грудной клетки.
Клинические проявления лимфаденопатии в грудной клетке
Пациенты с увеличенными грудными лимфатическими узлами чаще всего страдают от непрямого воздействия лимфаденопатии (через сдавливание соседних структур):
- Кашель – при вовлечении в процесс трахеобронхиальных или легочных лимфоузлов.
- Одышка.
- Тяжесть в грудной клетке при значительном увеличении одной группы узлов или системном поражении лимфоидных структур.
- Дисфагия и нарушение глотание при поражении околопищеводной группы лимфоузлов.
- Боль в области сердца – при нарушении оттока крови через поврежденные передперикардиальные лимфатические узлы.
- Отеки нижних конечностей через сдавливание полых вен, которые находятся рядом с передпозвоночной группой лимфоузлов.
В случае возникновения воспалительного процесса, клиническая картина сопровождается повышением температуры (от 38°С), общей слабостью, головной болью, отеком мягких тканей грудной стенки.
Заболевания, протекающие с увеличением внутригрудных лимфоузлов

При инфицировании легочной ткани микобактерией туберкулеза воспаляются внутригрудные лимфоузлы (фото: www.medicine-wiki.net)
Существует множество патологий, которые вызывают реактивные изменения в лимфатических узлах грудной клетки. Наиболее распространенные заболевания, при которых в процесс втягиваются внутригрудные лимфоузлы:
- Пневмония – воспаление легких. Терапевтическая патология, вызванная инфицированием легочной ткани бактериями (Str. pneumoniae) или вирусами. Сопровождается повышением температуры, высокой интоксикацией, кашлем и ослабленным дыханием.
- Плеврит – заболевание, при котором воспаляется серозная оболочка, выстилающая грудную стенку – плевра. Различают сухой и экссудативный вариант (с накоплением свободной жидкости). Чаще всего патология является осложнением гнойно-воспалительных процессов в легочной ткани.
- Бронхоэктатическая болезнь – состояние, характеризующиеся нарушением эластичности бронхиол и патологическим выпячиванием последних. В расширенных пространствах нарушается дренаж жидкости, развиваются гнойно-воспалительные процессы.
- Туберкулез легких – инфекционная патология, вызванная M.tuberculosis, которая передается воздушно-капельным путем. Наиболее часто поражается легочная ткань с образованием первичного туберкулезного комплекса – очаг в легком, лимфангоит (воспаляется лимфатический сосуд) и лимфаденит.
- Пневмокониозы (силикоз, антракоз, асбестоз) – патологическое накопление ив легочной ткани инородных пылевых частиц, которые попадают в дыхательные пути работающих во вредных условиях труда. Наиболее часто данное состояние регистрируется у мужчин возрастом от 25 до 50 лет, работающих на угольных и железно-рудных шахтах.
- Мастит – гнойно-воспалительная патология молочной железы, которая возникает у женщин репродуктивного возраста вследствие проникновения бактериальной флоры в благоприятные условия (например, при лактостазе – застое молока).
Увеличение лимфоузлов грудной полости без признаков воспаления чаще всего возникает при злокачественных новообразованиях:
- Рак легких: центральный, периферический, атипический.
- Рак пищевода.
- Рак молочной железы.
- Мезотелиома – злокачественное новообразование плевры.
- Метастазы при первичной опухоли желудка, печени или костей.
- Лимфогранулематоз – системное онкологическое заболевание с поражением системы лимфоцитов и лимфоидной ткани узлов. Характеризуется генерализированным распространением с постепенным вовлечением всех групп лимфоузлов (постановка стадии заболевания – по количеству групп).
Важно! Миокардит, перикардит и абсцессы печени также могут сопровождаться воспалением лимфоузлов на груди.
Необходимые исследования и консультации специалистов при увеличенных грудных лимфоузлах
Пациентам, у которых воспалились лимфатические узлы грудной клетки, рекомендовано комплексное обследование специалистов в зависимости от клинической картины и особенностей течения заболевания:
- Терапевта – при наличии высокой температуры, кашля, одышки, которые возникли остро.
- Кардиолога – при наличии боли в сердце, ощущения сдавливания, одышки, отеков на нижних конечностях.
- Фтизиатра – в случае подозрения на туберкулез: субфебрильная температура (37-38°С), длительный кашель.
- Хирурга – при наличии покраснения, повышения местной температуры кожи над молочной железой. Кроме того, врач занимается вопросами оперативного лечения бронхоэктатической болезни, удаления плеврального выпота при экссудативном плеврите.
- Онколога – в случае длительной субфебрильной температуры, похудения, медленно нарастающих симптомов вдавливания в грудной клетке.
С целью постановки диагноза и установления первичной причины лимфаденопатии или лимфаденита необходимо проведение следующих клинических исследований:
- Общего анализа крови (определить количество лейкоцитов, формулу крови и значение СОЭ, которое увеличивается при воспалительных и онкологических процессах).
- Биохимический анализ крови на онкомаркеры для исключения злокачественных новообразований.
- Фиброгастродуоденоскопия – с целью исключения патологий пищевода как причины реактивного воспаления лимфоузлов.
- Рентгенография или компьютерная томография (КТ) органов грудной клетки – метод визуализирует первичный очаг при опухолевых заболеваниях, пневмонии, бронхоэктатической болезни, туберкулезе и пневмокониозах.
- Биопсия лимфоузла (во время операции) – с целью верификации диагноза злокачественного новообразования или метастатического поражения.
Назначение адекватной терапии проводится лечащим врачом после анализа полученных данных, проведения дифференциальной диагностики и постановки клинического диагноза. Методы лечения отличаются для каждой патологии, поэтому не рекомендуется заниматься самолечением, что может ухудшить общее состояние пациента.
Источник

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
В клинической практике для оценки состояния органов грудной полости, включая парастернальную область, чаще всего используются лучевые методы диагностики, такие как рентгенография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), сцинтиграфия, позитронно-эмиссионная томография (ПЭТ/КТ) [1]. В данной статье приведен опыт применения ультразвуковой томографии в оценке поверхностно-расположенных анатомических структур парастернальной области.
Цель данного исследования: оценка возможности проведения ультразвукового обследования парастернальной области, а также изучение ультразвуковой анатомии для улучшения результатов диагностики метастазов рака молочной железы.
Материалы и методы
Обследовано 55 пациенток в возрасте от 29 до 89 лет, находящихся на лечении в «НМИЦ онкологии им. Н.Н. Блохина» с диагнозом рака молочной железы и локализацией опухолей в центральных и медиальных отделах. Всем женщинам выполнено ультразвуковое исследование (УЗИ), включающее осмотр молочной железы, подмышечных, подключичных и надключичных зон, дополнительно у всех пациенток произведен осмотр парастернальной области. Помимо этого, у всех пациенток выполнена маммография в двух проекциях. У всех больных диагноз верифицирован морфологически. Исследование выполнялось на аппаратах экспертного класса с использованием высокочастотных линейных датчиков частотой от 4 до 9 МГц.
Нормальная топографическая анатомия окологрудинной области
Парастернальная область представляет собой щель треугольной формы, расположенную вдоль края грудины. Основание обращено к краю грудины, а вершина треугольника – к месту перехода хрящевой части ребер в костную. Спереди она ограничена реберными хрящами и межреберными мышцами, выстланными фасциальной пластиной, а сзади – внутренней грудной фасцией и париетальной плеврой. Содержимым парастернального пространства являются внутренняя грудная артерия, внутренняя грудная вена (одна или две), лимфатические узлы и сосуды, окруженные жировой тканью [2]. Парастернальные лимфатические узлы располагаются по краю грудины или в области хрящевой части ребер, от первого до пятого межреберья, в виде цепочки вдоль внутренних грудных артерий и вены [3]. Количество лимфатических узлов в парастернальной зоне, обнаруженных в препаратах после расширенных мастэктомий, на каждой стороне составляет от 1 до 10 [4, 5]. Размер парастернальных лимфатических узлов колеблется от 1 до 10 мм, но может достигать 20 мм в диаметре (Caceres E., 1966).
Ультразвуковая анатомия
Кожа при ультразвуковом исследовании имеет вид тонкой гиперэхогенной линейной структуры толщиной 1–3 мм (рис. 1–5), которая визуализируется непосредственно под ультразвуковым датчиком [6, 7].
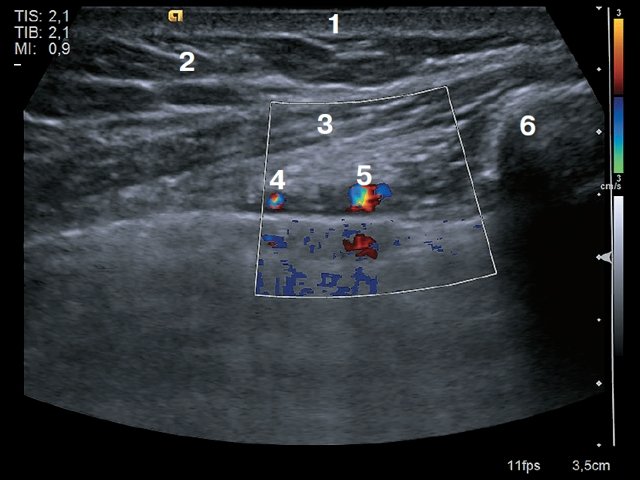
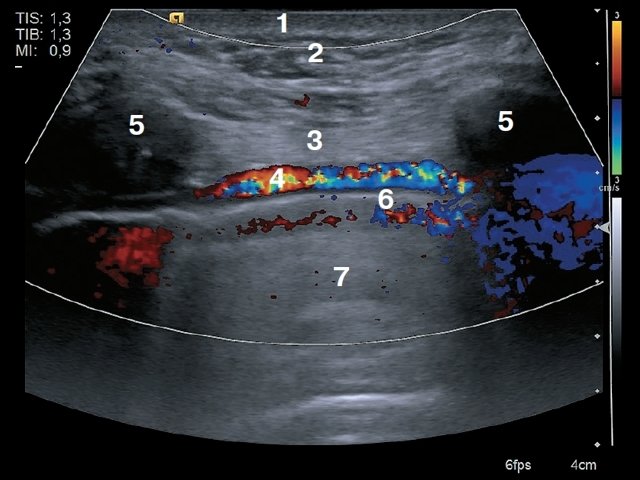
Рис. 1. Поперечное сканирование. 1 – кожа, 2 – подкожно-жировая клетчатка, 3 – мышца (m.pectoralis major), 4 – внутренняя грудная вена, 5 – внутренняя грудная артерия, 6 – край грудины.

Рис. 2. Продольное сканирование. 1 – кожа, 2 – подкожно-жировая клетчатка, 3 – мышца (пучки межреберных мышц), 4 – внутренняя грудная артерия, 5 – ребра, 6 – плевра, 7 – легкое.
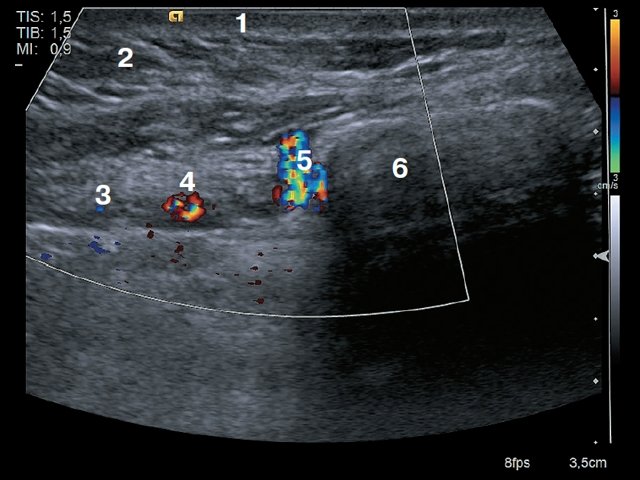
Рис. 3. Поперечное сканирование. 1 – кожа, 2 – подкожно-жировая клетчатка, 3 – внутренняя грудная вена, 4 – внутренняя грудная артерия, 5 – прободающая ветвь внутренней грудной артерии, 6 – грудина, 7 – легкое.
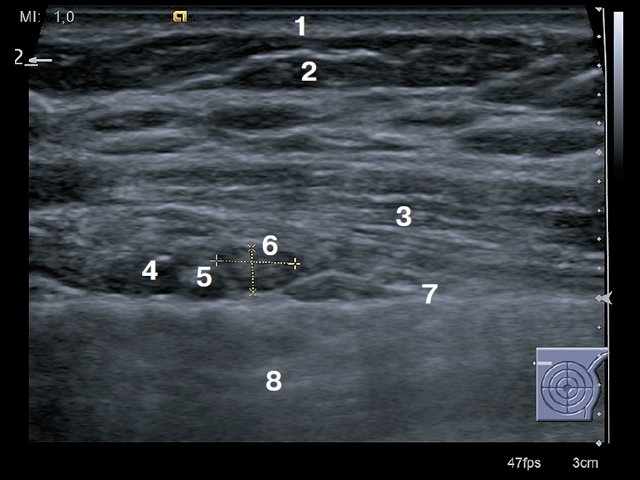
Рис. 4. Поперечное сканирование. 1 – кожа, 2 – подкожно-жировая клетчатка, 3 – мышца (m.pectoralis major), 4 – внутренняя грудная артерия, 5 – внутренняя грудная вена, 6 – лимфатический узел сохранной структуры, 7 – плевра, 8 – легкое.
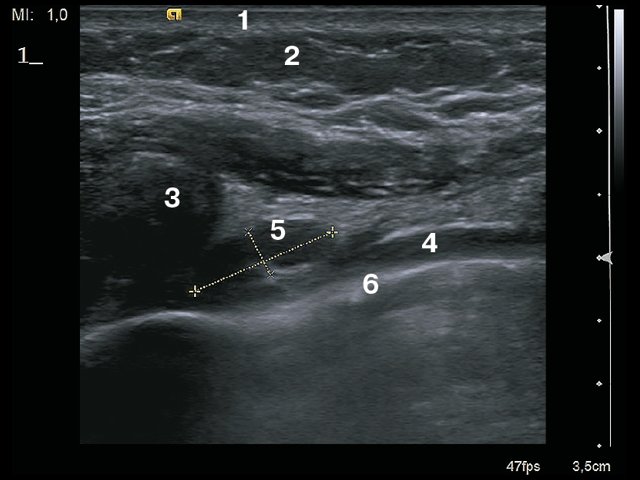
Рис. 5. Продольное сканирование. 1 – кожа, 2 – подкожно-жировая клетчатка, 3 – ребро, 4 – внутренняя грудная артерия, 5 – лимфатический узел сохранной структуры, 6 – плевра.
Под дермой располагается подкожно-жировая клетчатка (ПЖК), которая в верхних отделах пронизана коллагеновыми волокнами сетчатого слоя, образующими обширную сеть, состоящую из широких петель, которые, в свою очередь, заполнены дольками жировой ткани. На ультразвуковых томограммах ПЖК визуализируется в виде тканевой прослойки, состоящей из гипоэхогенных долек, разделенных тонкими гиперэхогенными тяжами соединительной ткани (рис. 1–5) [6, 8].
Следующая анатомическая зона включает в себя несколько слоев мышечных пучков. Характерной ультразвуковой картиной мышечных волокон при продольном сканировании является параллельное расположение гипоэхогенных волокон – мышечных пучков, разделенных тонкими гиперэхогенными линейными структурами – перимизиумом, являющимся стромой между мышечными пучками [8–10]. В отличие от ПЖК, которая при изменении плоскости сканирования практически не изменяет своих ультразвуковых характеристик, мышечная ткань при поперечном сканировании (относительно мышечных волокон) визуализируется в виде гипоэхогенного пласта с множественными гиперэхогенными точечными
включениями (рис. 1, 2, 4). На уровне I–V ребер (реже I–VI) от края грудины берет начало большая грудная мышца (m. pectoralis major) и поперечная мышца груди (m. trans verses thoracis). В межреберных промежутках удается отчетливо визуализировать пучки наружной и внутренней межреберных мышц.
За большой грудной мышцей располагаются ребра, которые визуализируются в виде анэхогенных овальных структур, позади которых формируется акустическая тень (рис. 2, 5). Семь верхних пар ребер прикреплены хрящами к грудине, однако I ребро связано не суставом, а при помощи так называемого синхондроза. В толще реберных хрящей могут визуализироваться участки кальцификации, которые встречаются в норме и их не следует рассматривать как проявление патологического процесса. Грудина – плоская кость, которая состоит из рукоятки, тела и мечевидного отростка. При УЗИ визуализируется как анэхогенное образование с эхотенью позади (рис. 1, 3).
Передняя грудная стенка двусторонне кровоснабжается внутренними грудными артерией и веной (arteria at vena thoracica interna). В межреберных промежутках, вдоль края грудины, как при продольном, так и при поперечном сканировании, довольно отчетливо удается ви-
зуализировать оба вышеупомянутых сосуда. Как правило, диаметр внутренней грудной артерии в 1,5–2 раза больше диаметра одноименной вены. В межреберных промежутках по краю грудины визуализируются перфорантные ветви внутренней грудной артерии (рис. 1–5).
Лимфатические узлы грудной полости, разделяют на 2 группы: пристеночные, располагающиеся по внутренней поверхности грудной стенки, вдоль плевры (межреберные, парастернальные, плевральные), и органные, или висцеральные, расположенные парабронхиально, около пищевода, парааортально, перикардиально. Парастернальные, или окологрудинные, лимфатические узлы (nodi lymphatici parasternales) располагаются по ходу a. thoracica interna и тесно прилежат к последней. В парастернальный коллектор лимфоотток происходит преимущественно из центральных и медиальных отделов молочной железы (чаще глубоких отделов) через грудную стенку в лимфатические узлы первого–пятого межреберья.
Минимальный размер визуализированных лимфатических узлов составил 0,3–0,4 см. Лимфатические узлы имели вид гипоэхогенных вытянутых овальных образований, тесно прилежащих к париетальной плевре и внутреннему грудному сосудистому пучку (рис. 4, 5).
В данном исследовании из 55 пациенток парастернальные лимфатические узлы удалось визуализировать у 16 (29,1%). Из всех визуализированных лимфатических узлов выполнена тонкоигольная аспирационная биопсия. В 8 (50%) случаях лимфатические узлы имели округлую форму, сниженную эхогенность, дифференцировка анатомических структур лимфатического узла была затруднена, в режиме эластографии лимфатические узлы имели жесткую консистенцию. Данная ультразвуковая картина была характерна для лимфатиче-
ских узлов с метастатическим характером поражения. В других 8 случаях четко визуализировались ободок, центральный эхокомплекс и ворота лимфатического узла, в режиме эластографии лимфатические узлы имели мягкую консистенцию – описанные изменения характерны для лимфатических узлов с доброкачественной реактивной гиперплазией.
Даже при малых размерах лимфатического узла при исследовании высокочастотным датчиком область ворот лимфатического узла дифференцируется хорошо, однако у тучных пациенток дифференцировка структур лимфатического узла затруднена.
Обсуждение
Оценка состояния периферических лимфатических узлов, в том числе парастернального лимфатического коллектора у пациенток со злокачественными новообразованиями молочных желез, должна быть обязательным этапом перед началом проведения лечения. В исследовании, опубликованном U. Veronesi и соавт. [14], общая выживаемость пациенток без наличия метастазов в течение 10 лет составляла 80,4%, пациенток с пораженными внутренними грудными лимфатическими узлами – 53%, а при сочетанном поражении подмышечных и парастернальных лимфатических узлов – 30%. Так же, согласно седьмой действующей классификации TNM [15], метастазы в парастернальных лимфатических узлах отнесены к уровню N2b, то есть метастазы, определяемые клинически (по данным осмотра или при использовании УЗИ, КТ, МРТ, ПЭТ, но без использования лимфосцинтиграфии), во внутренних грудных (парастернальных) лимфатических узлах, при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах на стороне поражения. Соответственно при метастатическом поражении парастернального коллектора клиническая стадия со II изменяется на IIIА вне зависимости от размеров опухоли (таблица 1). Опухоль в стадии IIIА является первично неоперабельной и на первом этапе лечения требует проведения лекарственной терапии.
Таблица 1. Классификация стадий рака молочной железы TNM.
| Stage Grouping | |||
|---|---|---|---|
| Stage 0 | Tis | N0 | M0 |
| Stage IA | Т1* | N0 | M0 |
| Stage IB | T0, T1* | N1mi | M0 |
| Stage IIA | T0, T1* T2 | N1 N0 | M0 M0 |
| Stage IIB | T2 T3 | N1 N0 | M0 M0 |
| Stage IIIA | T0, T1*, T2 T3 | N2 N1, N2 | M0 M0 |
| Stage IIIB | T4 | N0, N1, N2 | M0 |
| Stage IIIC | Any T | N3 | M0 |
| Stage IV | Any T | Any N | M1 |
Note: *T1 includes T1mi.
КТ и лимфосцинтиграфия являются неинвазивными методами диагностики, которые обеспечивают анатомическую и функциональную картину состояния внутренних грудных лимфатических узлов. В дополнение к изображению парастернальных лимфатических узлов КТ обеспечивает комплексное обследование, которое включает в себя аксиллярную область, средостение, паренхиму легких и плевру. Однако КТ является относительно дорогостоящим методом и сопряжена с лучевой нагрузкой. Проведение КТ имеет ряд ограничений у пациентов с наличием в анамнезе аллергических реакций на йодсодержащие препараты и у пациентов с заболеваниями почек. Лимфосцинтиграфия с Те-99m – времязатратный процесс, при котором необходимо проведение отсроченных исследований через 3 и 6 ч после инъекции, и в 9% исследований имеет ложноотрицательный результат.
УЗИ может стать полезным и эффективным дополнительным инструментом в оценке парастернального лимфатического коллектора. Опыт показывает, что УЗИ позволяет визуализировать лимфатические узлы размерами от 0,3–0,4 см. В лимфатических узлах данной группы возможно дифференцировать структурные элементы: ворота и корковый слой. При подозрении на метастатическое поражение лимфатического узла возможно безопасное выполнение тонкоигольной биопсии под ультразвуковой навигацией с целью получения материала для цитологического исследования. Несмотря на то что УЗИ является технически простым и доступным методом, однако оно имеет ряд своих ограничений. Во-первых, УЗИ является операторозависимой методикой, во-вторых, аномалии реберно-грудинных сочленений могут препятствовать качественной оценке парастернального лимфатического коллектора. Выраженное ожирение также может стать помехой для получения полноценной ультразвуковой картины исследуемой области. Лимфатические узлы, расположенные за грудиной, могут не попасть в зону сканирования. Наконец, как и в случае с другими методами диагностики, микрометастазы, не ассоциированные с увеличением вовлеченного лимфатического узла, могут быть пропущены при данной методике исследования. Таким образом, УЗИ парастернальной зоны является перспективным методом оценки внутренних
грудных лимфатических узлов. Методика легко воспроизводима с помощью линейных датчиков. Наш предварительный опыт показывает, что визуализация внутренних грудных лимфатических узлов не представляет трудностей, за исключением случаев, описанных выше (выраженное ожирение и аномалии реберно-грудинных сочленений). При подозрении на специфическое поражение ультразвуковая навигация позволяет в короткие сроки безопасно выполнить забор материала для цитологического исследования.
Литература
- Линденбратен Л.Д., Королюк И.П. Медицинская радиология. М.: Медицина, 2000.
- Лубоцкий Д.Н. Средостение и заключенные в нем органы // В кн.: Основы топографической анатомии. М., 1953: 409–429.
- Шведавченко А.И. Нечушкин М.И. Анатомо-топографические особенности окологрудинных лимфатических узлов с точки зрения методики их внутритканевого облучения // Республиканский сборник научных трудов: Вопросы эндокринологии. М., 1983: 165–169.
- Наркевич Ф.В. Роль расширенной мастэктомии в лечении рака медиальной половины и центра молочной железы // Сборник научных трудов: Актуальные проблемы онкологии и медицинской радиологии. Минск, 1970; 2: 256–258.
- Видеоторакоскопическая парастернальная лимфаденэктомия при раке молочной железы // Материалы 1 съезда онкологов стран СНГ. М., 1996: 515–516.
- Meuwly J.Y., Gudinchet F. Sonography of the thoracic and abdominal walls // J Clin Ultrasound. 2004; 32: 500–510.
- Mlosek R.K., Malinowska S. Ultrasound image of the skin, apparatus and imaging basics // J Ultrasonography. 2013; 13 (53).
- Mathis G. Thoraxsonography. Pt 1: Chest wall and pleura] // Praxis. 2004; 93: 615–621.
- Lee R.K., Griffith J.F., Ng A.W.H., Sitt J.C. Sonography of the chest wall: A pictorial essay // J Clin Ultrasound. 2015; 43: 525–537.
- Grechenig W., Tesch P.N., Clement H., Mayr J. Sonoanatomy of the muscles and fascia spaces of the pectoral regions // Ultraschall Med. 2005; 26: 216–222.
- Smereczyński A. Warunki badania i anatomia USG części chrzęstno-kostnych żeber // Pol Przegl Radiol. 1995; 60: 209–212.
- Youk J.H., Kim E.K., Kim M.J., Oh K.K. Imaging findings of chest wall lesions on breast sonography // J Ultrasound Med. 2008; 27: 125–138.
- Bochenek A., Reicher M. Anatomia człowieka. T. I. Wydawnictwo Medyczne PZWL. Warszawa, 1999.
- Veronesi U., Cascinelli N., Greco M. et al. Prognosis of breast cancer patients after mastectomy and dissection of internal mammary nodes // Ann Surg. 1985; 202: 702–707.
- TNM Classification of Malignant Tumours. 7th ed. Sobin L.H., Gospodarowicz M.K., Wittekind Ch., eds. New York: Wiley-Blackwell, 2009.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Источник