Пальпация лимфоузлов у ребенка
Лимфатические узлы – часть лимфатической системы, через них осуществляется дренаж определённых анатомических зон. Лимфатические узлы выполняют барьерную и иммунную функции.
Лимфатические узлы у детей – исследования
Анатомо-физиологические особенности лимфатических узлов
Периферические лимфатические узлы у детей – округлые или овальные образования различного размера, расположенные обычно в местах слияния лимфатических сосудов. Окончательное формирование лимфатических узлов происходит в постнатальном периоде. У новорождённых капсула лимфатических узлов очень тонкая и нежная, трабекулы недостаточно развиты. Лимфатические узлы мелкие, мягкой консистенции, поэтому их пальпация вызывает затруднения. Размеры и количество лимфатических узлов увеличиваются к концу первого полугодия жизни. У новорождённых и детей первых лет жизни лимфатические узлы имеют характерный чёткообразный рисунок из-за перетяжек в области не сформированных полностью клапанов.
К 1 году жизни лимфатические узлы у детей уже можно пропальпировать у большинства детей. Вместе с постепенным увеличением объёма происходит их дальнейшая дифференцировка.
К 3 годам жизни тонкая соединительнотканная капсула хорошо выражена, содержит медленно разрастающиеся ретикулярные клетки. К 7-8 годам в лимфатическом узле с выраженной ретикулярной стромой начинают постепенно формироваться трабекулы, прорастающие в определённых направлениях и образующие остов узла. К 12-13 годам лимфатический узел имеет законченное строение: хорошо развитую соединительнотканную капсулу, трабекулы, фолликулы, более узкие синусы и менее обильную ретикулярную ткань, зрелый клапанный аппарат. У детей лимфатические узлы, расположенные рядом, соединены друг с другом многочисленными лимфатическими сосудами.
В период полового созревания рост лимфатических узлов останавливается, они частично подвергаются обратному развитию. Максимальное количество лимфатических узлов насчитывают к 10 годам. У взрослого человека насчитывают более 400 лимфатических узлов, их масса составляет около 1 % массы тела (500-1000 г).
Реакцию лимфатических узлов на различные (чаще всего инфекционные) агенты выявляют у детей начиная с 3го месяца жизни. В 1-2 года барьерная функция лимфатических узлов низкая, что объясняет частую в этом возрасте генерализацию инфекции.
В преддошкольном периоде лимфатические узлы уже могут служить механическим барьером и отвечать на присутствие возбудителей инфекционных болезней воспалительной реакцией. У детей этого возраста часто возникают лимфадениты, в том числе гнойные и казеозные (при туберкулёзе).
К 7-8 годам становится возможным подавление инфекции в пределах лимфатического узла. В этом возрасте и у более старших детей патогенные микроорганизмы поступают в лимфатические узлы, но не вызывают нагноения или других специфических изменений.
Лимфатические узлы у детей – осмотр
Расспрос и осмотр ребенка
Ребёнок или его родители могут сами заметить выраженное увеличение лимфатических узлов; при лимфадените возможны жалобы на боль, появление припухлости или покраснения в области расположения лимфатических узлов.
При осмотре можно обнаружить лишь значительно увеличенные и поверхностно расположенные лимфатические узлы. При лимфадените выявляют гиперемию кожных покровов и отёк подкожной жировой клетчатки над воспалённым лимфатическим узлом.
Лимфатические узлы у детей – пальпация
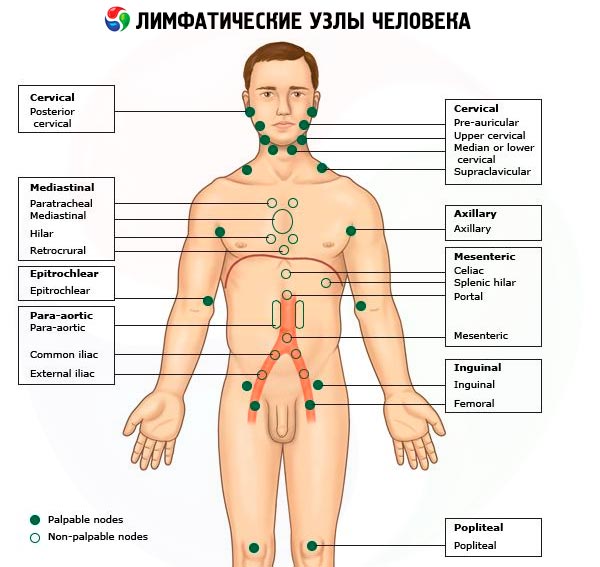
Доступны пальпации следующие группы периферических лимфатических узлов (первые 7 групп из перечисленных ниже объединяют под общим названием “шейные лимфатические узлы”):
1.
Затылочные, расположенные на буграх затылочной кости; собирают лимфу с кожи волосистой части головы и задней части шеи.
2.
Сосцевидные, расположенные за ушами в области сосцевидного отростка, и околоушные, локализованные впереди уха на околоушной слюнной железе; собирают лимфу из среднего уха, с кожи, окружающей ухо, ушных раковин и наружного слухового прохода.
3.
Поднижнечелюстные, расположенные под ветвями нижней челюсти; собирают лимфу с кожи лица и слизистой оболочки дёсен.
4.
Подбородочные (обычно по одному с каждой стороны) собирают лимфу с кожи нижней губы, слизистой оболочки дёсен и области нижних резцов.
5.
Переднешейные, расположенные спереди от лат. sternocleidomastoideus, преимущественно в верхнем шейном треугольнике; собирают лимфу с кожи лица, от околоушной железы, слизистых оболочек носа, зева и рта.
6.
Заднешейные, расположенные по заднему краю от лат. sternocleidomastoideus и перед трапециевидной мышцей, преимущественно в нижнем шейном треугольнике; собирают лимфу с кожи шеи и частично гортани.
7.
Надключичные, расположенные в области надключичных ямок; собирают лимфу с кожи верхней части груди, плевры и верхушек лёгких.
8.
Подключичные, расположенные в подключичных областях; собирают лимфу с кожи грудной клетки и плевры.
9.
Подмышечные, расположенные в подмышечных ямках; собирают лимфу с кожи верхних конечностей, за исключением III, IV, V пальцев и внутренней поверхности кисти.
10.
Торакальные, расположенные внутри от лат. axillaris, anterior под нижним краем от лат. pectoralis major, собирают лимфу с кожи грудной клетки, париетальной плевры, частично от лёгких и грудных желёз.
11.
Локтевые, или кубитальные, расположенные в sulcus bicipitalis (желобке двуглавой мышцы); собирают лимфу с кожи III, IV, V пальцев и внутренней поверхности кисти.
12.
Паховые, расположенные по ходу паховой связки; собирают лимфу с кожи нижних конечностей, нижней части живота, ягодиц, промежности, от половых органов и заднего прохода.
13.
Подколенные, расположенные в подколенной ямке; собирают лимфу с кожи стопы.
Знание расположения лимфатических узлов и направления лимфатических сосудов, отводящих и приводящих лимфу, помогает в определении входных ворот инфекции и источника очаговых поражений, так как на месте внедрения патологического агента иногда не обнаруживают никаких изменений, в то время как регионарные лимфатические узлы оказываются увеличенными и болезненными.
Пальпация лимфатических узлов
При пальпации лимфатических узлов обращают внимание на следующие параметры:
1.
Величина (в норме диаметр лимфатических узлов не превышает 0,5 см, т.е. не больше размера горошины). Различают следующие размеры лимфатических узлов:
- с просяное зерно (I степень),
- с чечевицу (II степень),
- с горошину (III степень),
- с боб (IV степень),
- с лесной орех (V степень),
- с голубиное яйцо (VI степень).
Увеличение лимфатических узлов может быть симметричным, распространённым или изолированным и достигать такой степени, что они становятся видимыми при осмотре.
2.
Количество (не более трёх пальпируемых узлов в группе – единичные лимфатические узлы, более трёх – множественные).
3.
Консистенция (мягкие, эластичные, плотные), в значительной степени зависящая от давности патологии; при хроническом течении процесса узлы бывают плотными, в острой фазе – мягкими.
4.
Подвижность (в норме узлы подвижны).
5.
Отношение к коже, подкожной жировой клетчатке и между собой (в норме не спаяны).
6.
Чувствительность и болезненность при пальпации (в норме нечувствительны и безболезненны), указывающие на острый воспалительный процесс.
Пальпацию симметричных групп лимфатических узлов (за исключением локтевых) производят одномоментно, обеими руками. Обычно у здоровых детей можно пропальпировать не более трёх групп лимфатических узлов (шейные, подмышечные, паховые). В норме не пальпируются подбородочные, подключичные, торакальные, кубитальные и подколенные лимфатические узлы. Состояние лимфатических узлов соответствует норме, если они размером менее горошины, единичные, мягкоэластической консистенции, подвижные, не спаянные с кожей и между собой, безболезненные.
Кроме клинического исследования лимфатических узлов, при необходимости более точной диагностики характера их поражения выполняют пункцию, биопсию и лимфографию.
Поражения лимфатических узлов у детей
Терминология и семиотика поражений лимфатических узлов:
Полиадения – увеличение количества лимфатических узлов.
Лимфаденопатия – увеличение размеров лимфатических узлов, наблюдаемое при инфекционных, воспалительных и неопластических процессах. При этом возможно увеличение как за счёт реактивной гиперплазии в результате иммунного ответа на инфекцию, так и в результате вовлечения лимфатических узлов непосредственно в воспалительный или опухолевый процесс.
Лимфаденит – воспаление лимфатического узла, проявляющееся болезненностью при пальпации, отёком окружающих тканей (периаденитом) и покраснением кожи над ним. Сами узлы становятся плотными, а при гнойном расплавлении флюктуирующими. При вовлечении в процесс окружающей подкожной клетчатки развивается аденофлегмона. Лимфаденит может быть острым или хроническим, местным или диффузным, обусловленным общим заболеванием или локальной инфекцией. Если регионарный лимфаденит развился из-за воспалительного очага в нижележащем отделе конечности, то на её коже иногда можно обнаружить узкую полоску гиперемии (лимфангиит), идущую от места воспаления к узлу.
Нарушение смещаемости лимфатического узла происходит при его воспалении и спаянности с подлежащими тканями, а также при прорастании в него опухоли.
Локальное (регионарное) увеличение лимфатических узлов отмечают при гнойных кожных процессах: фолликулите, пиодермии, фурункулёзе, множественных милиарных абсцессах, инфицированной ране, гидрадените и т.д.
1.
При ангине, дифтерии и скарлатине выявляют увеличение и болезненность переднешейных лимфатических узлов.
2.
Для краснухи характерны значительное увеличение и болезненность затылочных лимфатических узлов.
3.
При эпидемическом паротите в первую очередь увеличиваются предушные лимфатические узлы.
4.
Болезнь от кошачьих царапин (фелиноз) сопровождается длительно сохраняющейся реакцией кубитальных или подмышечных лимфатических узлов.
5.
Туберкулёз периферических лимфатических узлов чаще всего возникает в шейной группе. В этом случае узлы представляют собой значительный по размеру, плотный, безболезненный пакет с тенденцией к казеозному распаду и образованию свищей, после которых остаются неровные втянутые рубцы. Узлы спаяны между собой, с кожей и подкожной клетчаткой. Аналогичные изменения наблюдают при актиномикозном лимфадените.
6.
Неинфекционные заболевания, например лимфосаркома, клинически могут проявляться увеличением одной группы лимфатических узлов (шейных или надключичных). При этом узлы обычно очень плотные, безболезненные, без местных воспалительных изменений.
Генерализованная лимфаденопатия возникает при многих инфекционных и неинфекционных болезнях, но при некоторых из них имеет определённые диагностически значимые особенности.
1.
Генерализованная лимфаденопатия – один из характерных и ранних признаков ВИЧ-инфекции. Лимфатические узлы при этом умеренной плотности, чувствительные или слегка болезненные при пальпации, не спаяны между собой и с окружающими тканями, имеют ровные контуры.
2.
При инфекционном мононуклеозе увеличиваются все группы лимфатических узлов, но наиболее значительно – заднешейные. Они нередко бывают видны при осмотре, особенно при повороте головы в сторону. Возможны развитие лимфостаза и появление одутловатости лица.
3.
При кори возникает генерализованная лимфаденопатия, в большей степени касающаяся шейных, затылочных и подмышечных лимфатических узлов.
4.
При аденовирусной инфекции и парагриппе умеренно увеличиваются заднешейные, переднешейные и затылочные лимфатические узлы.
5.
При хронической туберкулёзной интоксикации пальпируют практически все группы лимфатических узлов, они бывают множественными, мелкими и плотными (“камешки”).
6.
При токсоплазмозе лимфатические узлы (чаще шейные, подмышечные и паховые) увеличены до размеров лесного ореха, иногда образуют пакеты, однако в них можно пропальпировать каждый лимфатический узел. Узлы при этом заболевании безболезненные и не нагнаиваются.
7.
При чуме и туляремии происходит значительное увеличение лимфатических узлов в виде крупных конгломератов – бубонов, спаянных с ярко гиперемированной и горячей кожей.
8.
Лимфогранулематоз обычно начинается с увеличения отдельных групп периферических лимфатических узлов, чаще шейных и подчелюстных. Постепенно лимфатические узлы увеличиваются и сливаются в крупные конгломераты. Их консистенция эластическая, количество увеличено, болезненности нет, на ощупь они напоминают “мешок с картофелем”. Решающее значение при проведении дифференциальной диагностики имеет гистологическое исследование биоптатов увеличенных лимфатических узлов и обнаружение в них клеток Березовского-Штернберга.
9.
При остром лимфобластном лейкозе лимфатические узлы всех групп быстро увеличиваются в размерах, бывают сочными и безболезненными.
Источник
Оглавление темы:
- Лимфатические узлы. Функции и оценка лимфатических узлов
- Техника пальпации лимфоузлов. Исследование лимфатических узлов
- Кубитальные, межреберные лимфоузлы. Паховые, подколенные лимфатические узлы
- Увеличение лимфоузлов. Оценка увеличенных лимфоузлов
- Книги по терапии для скачивания
Техника пальпации лимфоузлов. Исследование лимфатических узлов
Техника пальпации лимфоузлов в разных регионах имеет свои особенности. При исследовании врач всегда находится перед пациентом, за исключением пальпации подколенных ямок.
Затылочные лимфоузлы. Руки врача укладываются на боковые поверхности, а пальцы левой и правой руки одновременно ощупывают пространство выше и ниже края затылочной кости. В норме эти узлы не пальпируются.
Заушные лимфоузлы. Положение рук врача прежнее, пальцы ощупывают заушную область от основания ушных раковин и над всей поверхностью сосцевидных отростков. В норме лимфоузлы не пальпируются.
Околоушные лимфоузлы. Пальпация проводится по направлению вперед от козелков от скуловых дуг вплоть до угла нижней челюсти. В норме лимфоузлы не пальпируются.
Поднижнечелюстные лимфоузлы. Голова пациента держится прямо или лучше ее слегка наклонить вперед, чтобы расслабить мышцы области исследования. Обе кисти врача или одна кисть с полусогнутыми пальцами в положении супинации устанавливаются в подбородочной области на уровне передней поверхности шеи и погружаются в мягкие ткани подчелюстной области. Затем делается скользящее, выгребающее движение к краю челюсти. В этот момент лимфоузлы прижимаются к челюсти, проскальзывают под пальцами. Пальпация проводится последовательно — у угла челюсти, по средине и у переднего края, так как лимфоузлы располагаются цепочкой вдоль внутреннего края челюсти. Их количество до 10, а максимальная величина — до 5 мм.
Подбородочные лимфоузлы. Пальпация проводится правой рукой, а левой врач поддерживает голову сзади, препятствуя отклонению ее назад. Голова пациента должна быть чуть наклонена вперед для расслабления мышц места исследования. Правой рукой с пальцами в положении супинации ощупывается вся подбородочная область от подъязычной кости до края челюсти. Лимфоузлы чаще не пальпируются.
Рекомендуем к просмотру видео по технике пальпации лимфоузлов: Видео пальпации лимфатических узлов
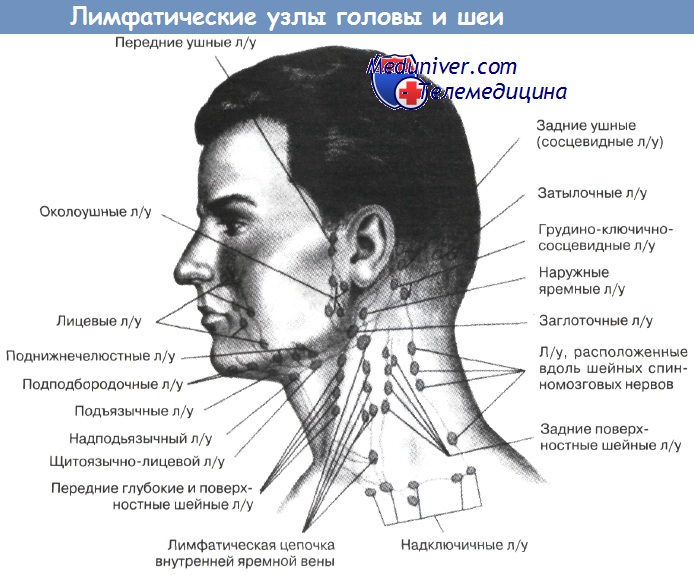
Шейные лимфоузлы. Исследование проводится в медиальных, а затем в латеральных шейных треугольниках, сначала с одной, затем с другой стороны, либо одновременно с двух сторон. При прощупывании лимфоузлов в переднем шейном треугольнике пальцы надо расположить в положение пронации вдоль кивательной мышцы. Лучше пальпировать 1—2 пальцами — указательным и средним, начиная от угла нижней челюсти и продолжая вдоль всего переднего края кивательной мышцы. При прощупывании пальцы прижимаются к фронтальной плоскости — к позвоночнику, а не к гортани. Особо обращаем внимание на тщательное исследование лимфоузлов у угла челюсти в области сонного треугольника.
Боковые поверхности шеи ощупываются с двух сторон одновременно или поочередно. Вытянутые пальцы врача вначале устанавливаются поперек заднего края кивательных мышц, прощупывают ткани от сосцевидных отростков до ключиц. Затем прощупываются обе боковые поверхности шеи вперед от длинных мышц шеи и краев трапециевидных мышц. Обращаем внимание на недопустимость во время пальпации сильного сгибания пальцев, вся конечная фаланга каждого пальца должна плоско лежать на исследуемой поверхности, совершая погружение, скольжение и круговые движения. В норме на боковых поверхностях шеи прощупываются единичные лимфоузлы величиной до 5 мм.
Предгортанные лимфоузлы. Ощупывается вся передняя поверхность гортани и трахеи от подъязычной кости до югулярной ямки, при этом особое внимание надо уделить области щитовидной железы. Обычно лимфоузлы этой области не пальпируются.
Подмышечные лимфоузлы. Пациент слегка (до 30°) отводит руки в стороны, чем улучшает доступ в подмышечные ямки. Врач, установив вертикально кисти с прямыми или слегка согнутыми пальцами, входит вдоль плечевой кости в глубину подмышечной ямки до упора в плечевой сустав. После этого пациент опускает руки, а врач, прижимая пальцы к грудной спинке, скользит вниз на 5—7 см. Лимфоузлы как бы выгребаются из ямки, проскальзывают под пальцами врача. Манипуляция повторяется 2—3 раза с целью получения более четкого представления о состоянии лимфоузлов.
В подмышечных ямках лимфоузлы пальпируются всегда в количестве 5—10, величина отдельных из них достигает 10 мм, иногда и более.
Надключичные и подключичные лимфоузлы ощупываются в надключичных и подключичных ямках. Надключичное пространство исследуется от кивательной мышцы до ключично-акромиального сочленения. Не следует забывать об участках между ножками кивательных мышц, особенно справа. Здесь пальпацию проводят одним указательным или средним пальцем. При исследовании подключичных ямок тщательно и глубоко пальпируются их латеральные участки у краев дельтовидных мышц. У здоровых надключичные и подключичные лимфоузлы не пальпируются.
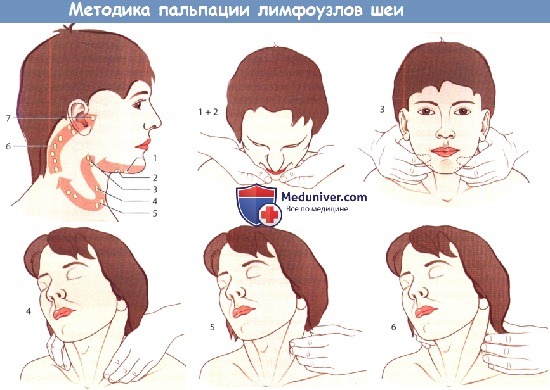
Методика пальпации лимфатических узлов шеи.
Пальпировать начинают с подподбородочных (1) и подчелюстных (2) лимфатических узлов, затем пальпируют лимфатические узлы в области угла нижней челюсти (3),
вдоль переднего края грудино-ключично-сосцевидной мышцы (4), надключичные (5) и далее лимфатические узлы вдоль добавочного нерва и выйную группу (б).
Исследование завершают пальпацией предушных лимфатических узлов (7).
Видео техники пальпации лимфатических узлов
– Также рекомендуем “Кубитальные, межреберные лимфоузлы. Паховые, подколенные лимфатические узлы”
Источник
Обычно считают, что у здорового человека лимфоузлы не видны и не доступны пальпации. Это справедливое в большинстве случаев правило следует принимать лишь с определенными оговорками. Так, учитывая широкую распространенность среди населения различных заболеваний зубов (кариес, периодонтит, пародонтоз и др.), приходится считаться с тем, что у многих людей удается без особого труда прощупать подчелюстные лимфатические узлы. У практически здоровых людей вследствие мелких, порой незаметных травм кожных покровов нижних конечностей, могут пальпаторно определяться небольшие (размером с горошину) паховые лимфоузлы. По мнению ряда авторов, обнаружение при пальпации одиночных мелких подмышечных узлов также может не являться сколь-либо серьезным диагностическим признаком. Все же следует еще раз подчеркнуть, что более значительное увеличение лимфатических узлов, особенно в тех случаях, когда оно выявляется уже при осмотре, всегда служит симптомом того или иного заболевания, порой весьма серьезного.
При исследовании различных групп лимфатических узлов полученные данные необходимо обязательно сравнивать с результатами осмотра и пальпации одноименной (симметричной) группы лимфоузлов с другой стороны.

Пальпация лимфатических узлов
При пальпации определяют прежде всего размеры лимфатических узлов, которые обычно сопоставляют с величиной каких-то округлых предметов (размерами «с просяное зерно», «с чечевицу», «с мелкую (среднюю, крупную) горошину», «с лесной орех», «с голубиное яйцо», «с грецкий орех», «с куриное яйцо» и т.д.).
Уточняют число увеличенных лимфоузлов, их консистенцию (тестоватая, мягкоэластичная, плотная); обращают внимание на подвижность лимфатических узлов, болезненность при пальпации (признак воспалительных процессов), спаянность друг с другом в конгломераты и спаянность с окружающими тканями, наличие отека окружающей подкожной клетчатки и гиперемии соответствующего участка кожи, образование свищевых ходов и рубцовых изменений (например, при туберкулезном лимфадените). При этом поражение может касаться отдельных лимфатических узлов, их регионарной группы (при воспалении, злокачественных опухолях) или же бывает системным, проявляясь генерализованным увеличением лимфатических узлов различных групп (например, при лейкозе, лимфогранулематозе).
Пальпацию лимфатических узлов проводят кончиками слегка согнутых пальцев (обычно вторыми – пятыми пальцами обеих рук), бережно, осторожно, легкими, скользящими движениями (как бы «перекатываясь» через лимфоузлы). При этом в исследовании лимфоузлов соблюдается определенная последовательность.
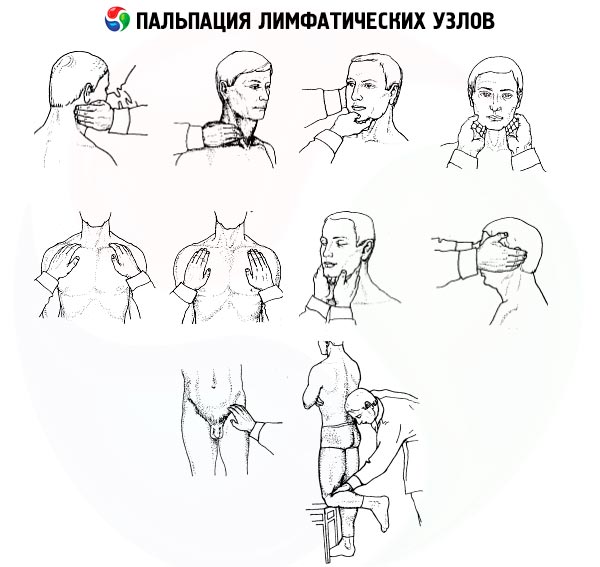
Вначале пальпируют затылочные лимфоузлы, которые располагаются в области прикрепления мышц головы и шеи к затылочной кости. Затем переходят к ощупыванию заушных лимфоузлов, которые находятся позади ушной раковины на сосцевидном отростке височной кости. В области околоушной слюнной железы пальпируют околоушные лимфатические узлы. Нижнечелюстные (подчелюстные) лимфоузлы, которые увеличиваются при различных воспалительных процессах в полости рта, прощупываются в подкожной клетчатке на теле нижней челюсти позади жевательных мышц (при пальпации эти лимфоузлы прижимают к нижней челюсти). Подбородочные лимфоузлы определяют движением пальцев рук сзади наперед вблизи средней линии подбородочной области.
Поверхностные шейные лимфатические узлы пальпируют в боковых и передних областях шеи, соответственно вдоль заднего и переднего краев грудино-ключично-сосцевидных мышц. Длительное увеличение шейных лимфатических узлов, достигающих порой значительных размеров, отмечается при туберкулезном лимфадените, лимфогранулематозе. Однако и у больных хроническим тонзиллитом вдоль передних краев грудино-ключично-сосцевидных мышц можно нередко обнаружить цепочки мелких плотных лимфоузлов.
При раке желудка в надключичной области (в треугольнике между ножками грудино-ключично-сосцевидной мышцы и верхнем краем ключицы) можно обнаружить плотный лимфатический узел («железа Вирхова» или «железа Вирхова-Труазье»), представляющий собой метастаз опухоли.
При пальпации подмышечных лимфатических узлов слегка отводят руки больного в стороны. Пальцы пальпирующей руки вводят как можно глубже в подмышечную впадину (из гигиенических соображений в пальпирующую руку при этом берется майка или рубашка больного). Отведенная рука больного возвращается в исходное положение; при этом пациент не должен прижимать ее плотно к туловищу. Пальпация подмышечных лимфатических узлов проводится движением пальпирующих пальцев в направлении сверху вниз, которые скользят по боковой поверхности грудной клетки больного. Увеличение подмышечных лимфатических узлов наблюдается при метастазах рака молочной железы, а также при каких-либо воспалительных процессах в области верхних конечностей.
При пальпации локтевых лимфатических узлов захватывают кистью собственной руки нижнюю треть предплечья исследуемой руки больного и сгибают ее в локтевом суставе под прямым или тупым углом. Затем указательным и средним пальцами другой руки скользящими продольными движениями прощупывают sulci bicipitales lateralis et medialis чуть выше надмыщелка плеча (последние представляют собой медиальный и латеральный желобки, образованные сухожилием двуглавой мышцы).
Паховые лимфатические узлы прощупывают в области пахового треугольника (fossa inguinalis) в направлении, поперечном по отношению к пупартовой связке. Увеличение паховых лимфоузлов может отмечаться при различных воспалительных процессах в области нижних конечностей, анального отверстия, наружных половых органов. Наконец, подколенные лимфоузлы пальпируют в подколенной ямке при слегка согнутой в коленном суставе голени.
Увеличение регионарных лимфатических узлов, например на шее, а также в других областях, иногда является основной жалобой больных, приводящей их к врачу. При этом редко удается увидеть увеличенные лимфатические узлы, деформирующие соответствующую часть тела. Основным методом исследования лимфатических узлов является пальпация. Целесообразно прощупывать лимфатические узлы в определенном порядке, начиная с затылочных, околоушных, поднижнечелюстных, подподбородочных, затем прощупываются надключичные, подключичные, подмышечные, кубитальные, паховые.
Увеличение лимфатических узлов наблюдается при лимфопролиферативных заболеваниях (лимфогранулематоз), системных заболеваниях соединительной ткани, при опухолях (метастазы). Для уточнения причины увеличения лимфатических узлов, помимо общеклинического и лабораторного исследований, проводится биопсия (или удаление) узла для его морфологического исследования. Опорно-двигательный аппарат (суставы, мышцы, кости) исследуется после лимфатических узлов. При этом исследование начинается с выяснения жалоб, чаще всего на боли или ограничение движений в суставах, затем производят осмотр и пальпацию.
Источник