Низкие лимфоциты при химиотерапии

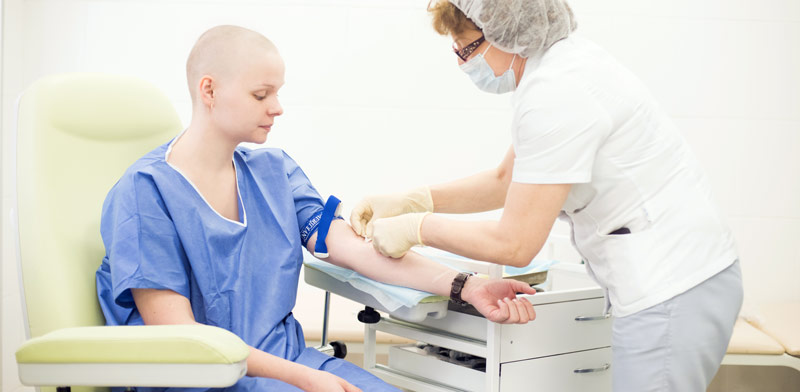
Анализ крови после химиотерапии очень волнует пациента, но пугает не сам факт сбора крови — это делают всегда одинаково и по лабораторному стандарту, тревожит возможный результат, определяющий жизнь больного на ближайшие две недели и перспективы на следующий курс химиотерапии.
Женщины переносят химиотерапию с более выраженными осложнениями на кровь, мужской организм меньше реагирует на токсичность терапии, чему пока не нашли объяснения, и традиционно «перевели стрелку» на половые гормоны.
Кровь после химиотерапии
Применение большинства цитостатиков неблагоприятно отражается на кроветворении пациента, какие-то препараты убивают больше клеток крови, какие-то, как винкаалкалоиды, почти не изменяют анализа. Для каждого противоопухолевого препарата определён процент вероятности тяжелого падения лейкоцитов, но применение комбинаций лекарств, причём неоднократно на протяжении нескольких недель, отметает все прогнозы на благополучный исход — пройти химиотерапию без потерь для кроветворения.
Не все ростки крови повреждаются цитостатиками одинаково, больше всех страдают лейкоциты, не подготовленные природой к долгой жизни — срок их существования чуть меньше двух недель, а потому и нестойкие к превратностям противоопухолевого лечения.
Тромбоциты живут чуть меньше, но приемлемый уровень поддерживается большим числом — их в 30-40 раз больше лейкоцитов. Тромбоцитопения — снижение числа тромбоцитов ниже 150 тысяч развивается при использовании небольшого числа цитостатиков, к примеру, тиофосфамида, часто начинается вместе с лейкопенией, но нормализация численности тромбоцитов задерживается на несколько недель после завершения цикла химиотерапии. Критический уровень тромбоцитов 32-34 тысячи, когда существенно возрастает риск кровотечения.
Красное кровяное тельце — эритроцит должен жить почти 120 дней, только через 3-4 месяца ему на смену из костного мозга выйдет молодая клетка, поэтому он более устойчив к химиотерапии и по организму их циркулирует 2-4 миллиона. Анемия — снижение гемоглобина и числа эритроцитов характерно для очень небольшого числа цитостатиков, как правило, к ней приводят несколько циклов химиотерапии платиновыми производными. Последствия анемии фатальны — не только ухудшается качество, но снижается продолжительность жизни и меняется чувствительность к лекарственному лечению, и при глубокой анемии противопоказано проведение химиотерапии даже для спасения жизни. Особенность постхимиотерапевтической анемии в нормальном содержании железа, то есть она не железодефицитная, я связана с недостаточным воспроизводством популяции красных кровяных клеток.
Устойчивость оболочки эритроцита к внешнему воздействию, в том числе к химиотерапии, определяет скорость их выпадения в осадок, проверяемую реакцией оседания эритроцитов в пробирке за 60 минут — СОЭ. СОЭ возрастает при дефектах красных кровяных телец, химиотерапия способна деформировать эритроцит, но в большей мере от цитостатиков страдает именно воспроизводство клеток крови в костном мозге. В большинстве случаев СОЭ после ХТ изменяется относительно исходного показателя не очень сильно и часто параллельно содержанию в эритроците гемоглобина. Вопреки расхожему мнению, СОЭ мало реагирует на течение онкологического заболевания, но активно изменяется при воспалении или инфекции, нередко сопровождающих распространенную злокачественную опухоль. Высокая СОЭ часто сочетается с анемией.
Активнее всех на химиотерапию реагируют лейкоциты, составляемые пятью фракциями: нейтрофилы, эозинофилы, лимфоциты, моноциты и базофилы. Самые чувствительные к цитостатикам — нейтрофилы, в анализе крови их обозначают, как палочкоядерные и сегментоядерные лейкоциты. В норме нейтрофилов должно быть не менее 1500, то есть не меньше половины всех лейкоцитов, именно они отвечают за противостояние иммунитета воспалению и инфекции.

Снижение фракции лимфоцитов, представленных главными иммунными защитниками Т-лимфоцитами и клетками иммунной памяти В-лимфоцитами, после химиотерапии часто не явное и не столь разительное, как нейтрофилов. Выраженная лимфопения характерна для тяжелых нарушений иммунитета, ВИЧ/СПИД в том числе. После химиотерапии пациенты отмечают некоторое учащение заболеваемости вирусными респираторными инфекциями, но исследований по проблеме не проводилось, неизвестно насколько личное впечатление соответствует действительности. Предполагают, что при успешной химиотерапии злокачественной опухоли показатели иммунитета только улучшаются.
Трансаминазы крови — АЛТ и АСТ отражают не влияние противоопухолевых препаратов на клеточные фракции крови, а повреждающее действие цитостатиков и иммуноонкологических препаратов на печеночную ткань. Химиопрепараты приводят к токсическому гепатиту, а иммунные противоопухолевые лекарства — к аутоиммунному гепатиту. Гепатиты могут протекать бессимптомно и проявляться только изменением уровня трансаминаз, причём в зависимости от тяжести печеночного повреждения АЛТ может повышаться втрое и даже более чем в 20 раз превышать верхнюю границу нормы.
Как повысить лейкоциты после химиотерапии?
Лейкоциты, а именно нейтрофилы, после химиотерапии могут снизиться до критического уровня, что оборачивается тяжелыми инфекциями. Особенная форма генерализованной воспалительной реакции после химиотерапии — фебрильная нейтропения, когда ничего, кроме высокой температуры и тяжелого состояния у пациента не находят: нет объективных признаков сепсиса, пневмонии и воспалений других органов. В анализе крови не находят никакой патологической микрофлоры — всё стерильно, только нейтрофилов меньше нормы, причём процентное соотношение может сохраниться.
Нейтропения по степеням разделяется так:
- абсолютное число клеток от полутора тысяч до тысячи, что не исключает развития фебрильной нейтропении после химиотерапи, то есть однократного повышения температуры более 38,5℃ или дважды за одни сутки более 38℃
- средняя степень от тысячи до 500 клеток;
- тяжёлая нейтропения или агранулоцитоз, то есть отсутствие гранулоцитов — падение уровня нейтрофилов ниже 500.
Стимуляция лейкопоэза необходима только при фебрильной нейтропении, бессимптомное снижение фракции лейкоцитов требует коррекции только у ослабленных множественными хроническими болезнями пациентов.
Единственно эффективные препараты — колониестимулирующие факторы (КСФ), их несколько видов по преимущественной направленности на стимуляцию ростков белого кроветворения. Препараты активируют повышение рождаемости и скорость созревания нейтрофилов в костном мозге, при первичном использовании КСФ в анализе крови результат виден уже через несколько часов.
Никакие другие лекарства, кроме КСФ, не влияют на воспроизводство лейкоцитов, а только способствуют быстрому выведению депонированных лейкоцитов из костного мозга, истощая ресурсы кроветворение. На численности представителей белой крови не отражается питание пациента и какие-либо процедуры.
Использование стимуляторов кроветворения не только сопровождается неприятными побочными реакциями, но со временем тоже истощает резервы костного мозга, поэтому для КСФ определены строгие показания. КСФ никогда не совмещают с химиотерапией, препарат вводят на следующие сутки после цитостатика.
Как повысить гемоглобин после химиотерапии?
Как правило, анемия развивается после многократных курсов химиотерапии и в большинстве случаев не требует срочных мер в виде переливания эритроцитарной массы, как необходимо при обильном кровотечении.
По степени выраженности анемия бывает:
- легкой — гемоглобин на уровне 100-119 грамм на литр, как правило, на самочувствии почти не отражается, если у больного не очень распространенный раковый процесс;
- средняя степень при гемоглобине 80-99 г/л, недостаток переносимого в ткани кислорода проявляется снижением функциональных возможностей организма, возможна одышка при физической нагрузке и слабость с быстрой утомляемостью;
- тяжелой анемия становится при снижении уровня гемоглобина за 80 грамм на литр крови, главным образом, страдает самочувствие, но возможны и объективные нарушения со стороны органов сердечно-сосудистой системы.
Уровень гемоглобина повышают инъекциями эритропоэтинов, приступают к лечению при тяжелой степени. Повышение гемоглобина констатируют после нескольких месяцев лечения только у 60-70% пациентов, особенно эффективны эритропоэтины при анемии на фоне химиотерапии производными платины.

Лечение анемии длительное — несколько месяцев и часто на фоне инъекций препаратами железа. Нет однозначного понимания, меняют ли стимуляторы эритропоэза качество жизни в лучшую сторону, но использование эритропоэтина тоже сопряжено с побочными эффектами, особенно неприятное и опасное — повышение свертываемости крови с образованием тромбов. Из-за вероятности тромбозов стимулятор противопоказан пациентам с ограниченной двигательной активностью и историей тромбозов, не сочетается с КСФ и некоторыми цитостатиками.
Как часто нужно делать анализ крови?
Анализы крови — общий с лейкоцитарной формулой и тромбоцитами, а также развернутый биохимический, необходимо делать перед каждым циклом химиотерапии. При длительном цикле с еженедельными введениями препаратов уровень нейтрофилов должен проверяться накануне введения, потому что уровень лейкоцитов начинает снижаться на 7-10 дни после первой инъекции цитостатика.
Время выполнения контрольного анализа крови после химиотерапии ориентируется на исходное состояние и применяемую комбинацию цитостатиков, то есть всегда индивидуально, но не позже 5-7 дней после завершения химиотерапии. Дальнейший контроль зависит от глубины нейтропении, не исключается ежедневный мониторинг показателей. При нормализации уровня лейкоцитов следующий анализ планируется перед началом химиотерапии.
Как подготовиться к анализу крови после химиотерапии?
Для большей достоверности показателей любой анализ крови сдается натощак и лучше утром после 8-часового перерыва на еду. Перед анализом необходимо пару часов воздержаться от курения. Остальные ограничения определяются лечащим химиотерапевтом.
В анализе крови важны все показатели, отклонившиеся от нормы, потому что каждый отражает какие-то патологические изменения в организме. Ошибки в достоверности показателей возможны, но надо учитывать, что изменения в численности клеток крови не только ежедневные, но и ежечасные, костный мозг не имеет перерывов на обед и выходных, он каждую секунду трудится, рожая новые клеточки и выращивая их для выпуска в кровеносное русло.
Колебания биохимических показателей более стабильны, так как отражают состояние органов и целых систем органов, поэтому исследование делается ежемесячно, если нет повода смотреть чаще.
Противопоказания к химиотерапии
Противоопухолевое лечение токсичное по своей сути — химиотерапия убивает любые клетки, не все нормальные ткани способны противостоять цитостатикам.
В каждом клиническом случае время введения химиопрепарата и его доза определяется индивидуально, исходя из множества критериев. Формально химиотерапию нельзя начинать при уровне лейкоцитов ниже стандартной нормы, но при нейтрофилах выше 1500 не всегда есть необходимость в снижении разовой дозы химиопрепарата. И при меньшем уровне нейтрофилов возможно продолжение лечения, но при тщательном и регулярном мониторинге показателей и при наличии в резерве КСФ.
Нижняя граница начала химиотерапии для тромбоцитов — выше 100 тысяч, для гемоглобина — выше 90 г/л, в индивидуальном порядке эти пределы могут понижаться с изменением дозы вводимого цитостатика и интервалов между инъекциями. Конечно, средняя степень снижения, а тем более тяжелая —противопоказание для химиотерапии, но временное — до восстановления.
Конечно правдивость показателей, особенно в процессе противоопухолевого лечения, зависит от имеющегося лабораторного оборудования и качества реактивов, немаловажную роль играет скорость выполнения исследования. В нашей клинике любое исследование соответствует уровню экспертного заключения, иначе наши сотрудники просто не умеют работать.
Список литературы:
- Луговская С.А., Морозова В.Т., Почтарь М.Е., Долгов В.В. /Лабораторная гематология// М.: Изд. Юнимед—пресс; 2002.
- Орлова Р. В., Гладков О. А., Жуков Н. В., и соавт. /Практические рекомендации по лечению анемии при злокачественных новообразованиях // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2018 (том 8)
- Оганесян А.А., Гарбацевич М.С., Костюкович Д.И. и др. /СОЭ: старый тест, новые возможности // Лаб. диагностика. Восточная Европа; 2012; № 4.
- Проценко С. А., Антимоник Н. Ю., Берштейн Л. М., и соавт./ Практические рекомендации по управлению иммуноопосредованными нежелательными явлениями // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2018 (том 8).
Источник

Сталкиваясь ежедневно с вирусами и бактериями, иммунная система нашего организма «дает отпор» вредоносным агентам благодаря клеткам лейкоцитарного ряда. Лимфоциты — те «воины», которые состоят в этих рядах. И если их будет мало, иммунная система человека потерпит урон. Как не допустить промашек или повысить уже низкий уровень лимфоцитов?
Низкий уровень лимфоцитов и его последствия

Клетки-«защитники» — лимфоциты
Нормальными значениями лимфоцитов в крови человека принято считать следующие цифры:
- У женщин и мужчин от 18 до 37 процентов относительно лейкоцитарной формулы. В абсолютном значении этот показатель находится в пределах от 1 до 4,6 х 10*9/л.
- У детей от года до 16 лет уровень содержания лейкоцитов постепенно снижается с 75 до 45 процентов.
На первом этапе диагностики врач видит относительные величины (процентное соотношение лимфоцитов). При необходимости назначается определение абсолютного числа лимфоцитов.
Низкий уровень лимфоцитов приводит к ослаблению иммунной системы, падению защитных свойств, прогрессированию онкологических заболеваний. К тому же, низкое их содержание в периферической крови может указывать на ряд заболеваний: разного рода инфекции, онкозаболевания, ВИЧ, апластическая анемия, синдром Вискота-Олдрича, ревматические болезни и др.
Медикаментозное повышение лимфоцитов

Иммунопрепараты — интерфероны
Сегодня известно очень много способов, которые могут помочь повысить уровень лимфоцитов. Самый оптимальный вариант в любом случае — визит пациента к врачу. Перед началом любого лечения важно знать причину. Это поможет вылечить, а не «залечить» пациента с его низким уровнем лимфоцитов. В арсенале лекарственных средств есть те препараты, которые способны влиять на уровень белых кровяных телец — лейкоцитов, в том числе и на лимфоциты. Такой подход называется общим словом — иммунотерапия. Имеются четкие, порою жизненные показания к назначению препаратов. Все лекарственные средства объединены в следующие группы:
- Иммуномодуляторы тимического происхождения. Основная мишень действия препаратов — Т-лимфоциты. Препараты повышают количество и функциональную активность Т-лимфоцитов. Сюда входят лекарственные средства естественного и синтетического происхождения — тималин, тимостимулин, тимоген и др.
- Иммуномодуляторы костномозгового происхождения. Несмотря на то, что объектом их влияния служат В-лимфоциты, положительный эффект наблюдается и со стороны как гуморального, так и клеточного иммунитета. В группу входят препараты миелопид и серамил.
- Группа интерферонов, интерлейкинов и колониестимулирующих факторов, имеющих общее название цитокины. В группу препаратов цитокинов входят виферон, роферон-А, альтевир, пегасис, бетаерон, имукин, беталейкин и др.
- Иммуностимуляторы, действие которых направлено на клетки, участвующие в фагоцитозе (поглощении чужеродных микроорганизмов). Результатом действия препаратов данной группы является повышение активности и количества лимфоцитов. Группу представляют препараты бронхомунал, рибомунил и др.
- Группа синтетических препаратов-иммуномодуляторов:
- Нуклеиновые кислоты. Основной эффект препаратов — стимуляция образования клеток лейкоцитарного ряда, восстановления, а также повышение активности не только лимфоцитов, но и других клеток иммунной системы.
- Группа так называемых химически чистых иммуномодуляторов — гроприносин, полиоксидоний, галавит и др.
- Иммуноглобулины. Препараты, стимулирующие иммунитет. Лекарственные средства не только повышают количество и активность лимфоцитов, но и способствуют выведению из организма циркулирующих иммунных комплексов. Снижая количество последних, препараты «разгружают» лимфоциты, давая им возможность выполнять защитные функции.
Говоря об иммунотерапии, нужно понимать тот факт, что препараты оказывают влияние не только на лимфоциты, но и все остальные звенья иммунной системы в той или иной степени.
Повышаем лимфоциты питанием

Правильное питание при лимфопении — это важно!
Тема питания при низком уровне лимфоцитов важна, но не может повлиять на причину заболевания и быть единственным вариантом лечения. Чаще всего, пониженный уровень лимфоцитов является вторичным явлением, возникающим на фоне имеющихся острых или хронических заболеваний. Для того, что повысить уровень лимфоцитов, важно придерживаться следующих нехитрых рекомендаций:
- Продукты питания, обогащенные растительным и животным белком. Для синтеза лимфоцитов организму нужен белок, поэтому рацион должен содержать достаточное количество мяса индейки, курицы, рыбу. Стоит включить фасоль, бобы, морепродукты (тунец, крабы, устрицы), яичный белок. Из кисломолочных продуктов хорошо подходит нежирный творог, сыр.
- Продукты с достаточным количеством бета-каротина: морковь, зеленые овощи, шпинат, дыня, тыква, курага, злаки могут оказаться полезными в повышении уровня лимфоцитов.
- Употребление продуктов с достаточным содержанием цинка способно помочь в борьбе за повышение уровня лимфоцитов. Стоит обратить внимание на такие продукты и субпродукты как печень, кедровые орехи, говядину, баранину, пшеницу, фасоль, гречневую и овсяную крупы, дрожжевой хлеб.
- Употребление продуктов с достаточным количеством селена также помогает повысить лимфоциты в комплексе с медикаментозным лечением. Данный химический элемент содержится в морской рыбе, морепродуктах — креветках, кальмарах, крабах. Также богаты селеном яйца, говяжья и свиная печень, дрожжи.
- Употребление финтоцидов. Такие продукты питания как чеснок, редис, репчатый лук, хрен, редька содержат достаточное количество финтоцидов. Употребление в пищу данных растительных продуктов помогает повысить защитные силы организма, так как последние обладают антибактериальной и противовирусной активностью.
- Прием продуктов, богатых витамином А и С. Полезными в данном случае могут быть шиповник, облепиха, смородина, калина, петрушка, капуста, цитрусовые.
Исключаем ненужное и нежелательное

Фаст-фуд и газировка — нежелательные гости на столе
Кроме питания и препаратов, благотворно влияющих и повышающих уровень лимфоцитов, нужно отметить и те лекарственные средства, которые снижают их количество в крови. В частности, это касается глюкокортикостероидов, сульфаниламидных и пенициллиновых антибиотиков. Также стоит ознакомиться со следующими «запретными» пунктами, которые никак не помогают повысить лимфоциты, а способствуют их снижению:
- Жирная пища и фаст-фуд. Употребление большого количества жирной пищи способствует хилезу крови — накоплению триглицеридов. Подобное состояние ведет к ухудшению реологических свойств крови — ее сгущению, что в некоторой степени ослабляет иммунную защиту и снижает активность лимфоцитов.
- Гиподинамия. Минимальная физическая активность, отсутствие регулярных физических тренировок негативно сказывается не только на физическом тонусе, но и на состоянии иммунной системы. Регулярные физические умеренного характера помогают в купе с остальными методами повысить уровень лимфоцитов в крови.
- прием алкоголя, никотина и наркотических средств;
- посещение соляриев;
- физические и психические перегрузки;
- недосыпания
Низкие лимфоциты после химиотерапии

Низкие лимфоциты — побочный эффект химиотерапии
Целый ряд химиопрепаратов, которые применяются в лечении онкологических заболеваний, неизбежно вызывает снижение лимфоцитов не только в периферической крови, но в первую очередь в костном мозге.
Основными препаратами, использующимися для повышения лимфоцитов, являются колониестимулирующие факторы. В комплекс лечебных мероприятий также входит укрепление организма при проведении противоопухолевого лечения, соблюдение рекомендаций по рациону питания и физической активности.
Народные методы борьбы

Народные методы борьбы не могут быть основными в лечении
Сторонники народных методов положительно относятся к траве донника и овсу.
- Две чайные ложки донника необходимо залить 1,5 стакана холодной воды и дать настояться 4 часа. Полученный отвар процедить и принимать по 1⁄4 стакана 3 раза в день на протяжении 1 месяца.
- Неочищенный овес в объеме 2 столовых ложек залить 2 стаканами горячей воды и поставить на огонь. Довести до кипения и кипятить минут 15. Приготовленному отвару дать настояться 12 часов. Спустя указанное время отвар процедить и принимать по половине стакана 3 раза в день. Курс лечения — 1 месяц.
Помните! Если у Вас понижены лимфоциты, обратитесь за консультацией к специалисту, который поможет установить причину пониженных лейкоцитов. Так Вы сможете исключить заболевание либо начать его своевременное лечение.
Источник