Лимфоузлы после удаления селезенки

07 декабря 2018
В человеческом организме нет ненужных органов. Каждый из них выполняет свою — может на первый взгляд и не совсем важную — функцию и поддерживает жизнедеятельность организма.

В данной статье речь пойдет о таком органе как селезенка. Селезенка — это непарный паренхиматозный орган брюшной полости, который находится в левом подреберье и относится к органам лимфатической системы. На ранних этапах внутриутробного развития, она выполняет кроветворную функцию, то есть отвечает за образование эритроцитов и лейкоцитов. Но к рождению малыша эту функцию берет на себя костный мозг, а селезенка продолжает продуцировать только лимфоциты и моноциты.
- Содержание статьи:
- ● Можно ли жить без селезенки?
- ● Удаление селезенки: причины почему может понадобиться операция
- ● Виды оперативных вмешательств для удаления селезенки
- ● Какие могут быть последствия удаления селезенки
- ● Особенности восстановления после операции по удалению селезенки
- ● Диета после удаления селезенки
Селезенку не относят к жизненно важным органам и вопрос, что будет, если удалить селезенку, является вполне адекватным.Однако, данный орган выполняет множество важных функций, а именно:
- Селезенка отвечает за образование лимфоцитов — клеток иммунной системы, — а также антител. Благодаря этому она действует как своеобразный фильтр для бактерий и других чужеродных частиц
- Селезенка разрушает поврежденные эритроциты, а также эритроциты и другие форменные элементы крови, жизненный цикл которых закончился. При этом гемоглобин, находящийся в этих эритроцитах, поддается трансформации и образует билирубин и трансферин. Билирубин, как известно, является главной составной желчи
- Селезенка является депо крови — в ней накапливается 1/3 всех тромбоцитов в организме, а также эритроциты, лейкоциты
Таким образом, селезенка принимает участие в обмене веществ, выполняет кроветворную, иммунную, фильтрационную функции, а также функцию резервуара крови.
Однако, в некоторых случаях возникает вопрос об удалении данного органа, поэтому важно знать, что будет, если удалить селезенку. Далее в статье расскажем более детально, когда необходимо удаление селезенки, последствия какого характера могут наблюдаться после данной манипуляции, какие виды оперативных вмешательств существуют, а также, как проходит восстановительный период после операции и необходима ли диета.
Можно ли жить без селезенки?
 Людей, которым необходимо по тем, или иным причинам удалить селезенку, в первую очередь интересует вопрос, можно ли жить без селезенки? Жить без селезенки вполне возможно. Одни утверждают, что длительность жизни людей без селезенки сокращается, а другие уверены, что и длительность, и качество жизни при отсутствии селезенки абсолютно не отличается от здоровых людей.
Людей, которым необходимо по тем, или иным причинам удалить селезенку, в первую очередь интересует вопрос, можно ли жить без селезенки? Жить без селезенки вполне возможно. Одни утверждают, что длительность жизни людей без селезенки сокращается, а другие уверены, что и длительность, и качество жизни при отсутствии селезенки абсолютно не отличается от здоровых людей.
Как упоминалось выше, селезенка не принадлежит к жизненно важным органам. На ранних этапах эмбриогенеза она отвечает за продукцию кровяных клеток — эритроцитов и лейкоцитов. Однако, в дальнейшем эту функцию берет на себя костный мозг, а селезенка остается лишь резервуаром крови.
Поэтому не стоит беспокоиться вопросом, можно ли жить без селезенки!
Людей также интересует, как жить без селезенки после операции, меняется ли как-нибудь качество и стиль жизни? Не стоит забывать, что селезенка является все таки важным органом иммунной системы. Поэтому иммунитет после операции значительно снижается. В восстановительном периоде следует беречься от переохлаждений, по возможности не контактировать с больными на вирусную, или бактерийную инфекцию, поддерживать организм витаминами, минералами, общеукрепляющими средствами.
Удаление селезенки: причины почему может понадобиться операция
Спленэктомия, или удаление селезенки— операция, которая предусматривает полное удаление органа лапаротомическим, или лапароскопическим путем. Удаление селезенки (операция спленэктомия) проводиться преимущественно по экстренным показаниям — например, при разрыве, или повреждении органа. Кроме этого, могут быть показанием к спленэктомии (удаление селезенки) причины следующего характера:
- Спленомегалия (увеличение селезенки)
- Тромбоцитопеническая пурпура
- Гемобластозы
- Киста, абсцесс селезенки
- Инфаркт селезенки
- Туберкулез селезенки
- Портальная гипертензия
- Заболевания крови такие, как, например, талассемия, аутоиммунная тромбоцитопения, аутоиммунная гемолитическая анемия, наследственный микросфероцитоз, также часто являются показанием к операции удаление селезенки
Причины и тяжесть поражения органа определяют методику операции. При незначительном увеличении селезенки операция может проводиться лапароскопическим методом, в ином случае требуется открытая лапаротомическая операция. Причиной удаления селезенки может также служить рак желудка, когда необходима расширенная гастрэктомия.
Виды оперативных вмешательств для удаления селезенки
Операция на удаление селезенки носит название спленэктомии. Различают несколько видов операций на удаление селезенки:

- Лапароскопия — малотравматическая операция, которая проводиться при помощи лапароскопа и микроинструментария через отверстия в брюшной полости.
- Лапаротомическая операция — открытая хирургическая операция, которая проводится посредством верхней срединной лапаротомии.
- Трансторакальная спленэктомия — доступ к селезенки осуществляется через грудную клетку.
- Торакоабдоминальный доступ — операция проводиться через вскрытие брюшной и левой плевральной полостей.
Наиболее щадящая и безопасная операция на удаление селезенки — лапароскопия. Однако, она показана далеко не во всех случаях. Лапароскопия уместна, если размеры органа не превышают 11-20 см.
Кроме этого, различают экстренные и плановые операции по удалению селезенки. Экстренные проводятся при травмах селезенки, или ее разрыве, когда есть угроза жизни пациента, а плановые — при хронических заболеваниях.
Какие могут быть последствия удаления селезенки
Единственный выход в тех случаях, когда перестает нормально функционировать, или повреждена селезенка, — удаление.
Последствия данной операции могут быть различными, хотя, при соблюдении всех рекомендаций врача в послеоперационном периоде, они минимальны. В первую очередь последствия удаления селезенки связаны с нарушением работы иммунной системы, так как именно селезенка вырабатывает огромное количество лимфоцитов и антител. После операции по удалению селезенки усиленно начинают работать лимфатические узлы и другие органы иммунной системы, но для этого требуется время. Главные последствия после удаление селезенки — снижение иммунитета и реактивности организма. Вследствие этого, повышается риск заражения бактерийной инфекцией. Риск инфицирования максимален в первые 3 года после операции. Наиболее часто поражается кожа, легкие, в 7% случаев спленэктомии развивается сепсис.
Последствия удаления селезенки также могут включать нагноение швов, тромбоз печеночных вен, образование грыжи, воспалительные процессы поджелудочной железы, ателектаз легкого.
Особенности восстановления после операции по удалению селезенки
Восстановление после операции по удалению селезенки — длительный и сложный период, который требует от пациента строгого соблюдения всех рекомендаций врача. В первую очередь следует заняться профилактикой бактериальных инфекций, риск которых после операции по удалению селезенки очень высок. С этой целью назначаются антибиотики, витамины и минералы. Пациенту следует избегать людных мест, при возможности минимизировать контакт с больными, проводить дополнительные вакцинации. Также с осторожностью следует отправляться в путешествия и избегать стран, где распространена малярия, гепатит.
Восстановление после операции по удалению селезенки может занять 2-3 месяца и дольше. В определенный период времени после операции не рекомендуется выполнять тяжелые физические нагрузки, водить автомобиль и др. Особое значение имеет также диета!
Диета после удаления селезенки
Нужна ли диета после удаления селезенки? После такой операции, как удаление селезенки, диета более, чем необходима! Ведь после операции начинается перестройка организма, усиленно начинают работать не только лимфатические узлы, но и печень, желчный пузырь, поджелудочная железа.
Диета после удаления селезенки предусматривает стол №5 по Певзнеру.
 В первую очередь исключается жирная, острая, жареная пища. Из рациона следует также исключить копчености, маринады, соления, концентрированные рыбные, мясные и грибные бульоны, жирное мясо и субпродукты, шоколад, какао, редис, лук, чеснок, свежий хлеб.
В первую очередь исключается жирная, острая, жареная пища. Из рациона следует также исключить копчености, маринады, соления, концентрированные рыбные, мясные и грибные бульоны, жирное мясо и субпродукты, шоколад, какао, редис, лук, чеснок, свежий хлеб.
Диета после удаления селезенки разрешает такие продукты, как овощные супы, крупы, нежирная говядина, птица, нежирная рыба, нежирное молоко и творог, тушеные, отварные, или сырые овощи, фрукты.
После операции строгую диету следует соблюдать около 6 месяцев с дальнейшим постепенным расширением меню.
Источник
Злокачественные опухоли селезенки встречаются очень редко. Они могут быть первичными (когда новообразование изначально развивается в селезенке) и метастатическими (когда в селезенку распространяются опухолевые клетки из других органов).
Причины развития и группы риска
Злокачественные опухоли развиваются в результате мутаций, которые возникают в клетках. Эти мутации затрагивают гены, регулирующие клеточное размножение, апоптоз (запрограммированную клеточную гибель), восстановление поврежденной ДНК. Почему такие мутации произошли в каждом конкретном случае — сказать сложно.
Некоторые условия повышают вероятность развития рака — их называют факторами риска. Если говорить о самой распространенной разновидности рака селезенки — лимфоме, то факторы риска будут следующими:
- Возраст. С годами в клетках тела человека накапливаются мутации и повышается вероятность развития различных типов рака.
- Пол. Мужчины болеют чаще.
- Семейный анамнез: если лимфома была диагностирована у близких родственников.
- Нарушения со стороны иммунной системы: ослабленный иммунитет, аутоиммунные заболевания.
- Воздействие на организм некоторых вредных веществ.
- В ходе некоторых исследований была обнаружена связь между хроническим гепатитом C и B-клеточной неходжкинской лимфомой.
Классификация, стадии
«Рак селезенки» — не совсем правильный термин. Строго говоря, раком называют такие опухоли, которые происходят из эпителиальной ткани. В селезенке же злокачественные новообразования развиваются из других типов тканей. Классификации их менялись со временем и различаются у разных авторов. В настоящее время врачи часто руководствуются классификацией L. Morgenstern, разработанной в 1985 году. В соответствии с ней, все злокачественные опухоли органа делят на три большие группы: сосудистые, лимфоидные и нелимфоидные:
| Примеры сосудистых опухолей |
|
| Примеры лимфоидных опухолей |
|
| Примеры нелимфоидных опухолей |
|
Чаще всего в селезенке встречаются лимфомы. При этом первичное поражение органа — редкое явление. Известно, что при неходжкинской лимфоме селезенка вовлекается в 50–80% случаев, часто это происходит и при болезни Ходжкина.
Из сосудистых злокачественных опухолей в селезенке чаще всего встречается ангиосаркома. Тем не менее, это очень редкое заболевание — его выявляют у 1–3 людей из десяти миллионов. Ангиосаркома происходит из тканей сосудистой стенки, отличается высокой агрессивностью, быстро дает метастазы.
Симптомы рака селезенки
Диагностировать рак селезенки по симптомам очень сложно. Проявления заболевания неспецифичны, они могут встречаться при многих патологиях, в том числе при других типах рака. При лимфомах у 25% больных вообще нет жалоб, и опухоль диагностируется случайно.
Основные симптомы:
- боль в животе, обычно в его верхней части слева;
- слабость, повышенная утомляемость;
- потеря веса без видимой причины;
- повышение температуры тела;
- потливость по ночам;
- увеличение подкожных лимфоузлов: в подмышечной и паховой областях, на шее;
- повышенная кровоточивость, которая проявляется в виде синяков на коже;
- снижение аппетита;
- частые инфекции.
Важно обращать внимание на любые необычные симптомы. Если они сохраняются в течение нескольких дней, нужно обратиться к врачу. Это помогает своевременно диагностировать рак и другие заболевания.
Метастазы при раке селезенки
Первичные опухоли селезенки — очень редкое явление. Чаще всего она вовлекается в процесс вторично. Метастазы в селезенку из солидных (плотных) опухолей, таких как рак молочной железы, желудка, кишечника или легких, являются еще большей редкостью. В научной литературе описано совсем немного таких случаев.
Методы диагностики
При злокачественных новообразованиях часто отмечается увеличение селезенки. Его можно обнаружить во время ультразвукового исследования, компьютерной, магнитно-резонансной томографии. Однако, если селезенка увеличена, это еще не говорит о том, что у человека рак. Это может быть доброкачественное новообразование.
Если обнаружено увеличение селезенки, врач может назначить развернутый анализ крови, исследование красного костного мозга. Самый точный метод диагностики злокачественной опухоли — биопсия. Материал для гистологического и цитологического анализа можно получить путем пункции (с помощью полой иглы), либо удалив селезенку.
Можно ли диагностировать рак селезенки на ранних стадиях, до появления первых симптомов? Специальных скрининговых тестов не существует. Нет таких исследований, которые можно было бы рекомендовать регулярно проходить всем людям. Повышенное внимание к своему здоровью нужно проявлять лицам, у которых есть некоторые факторы риска: вирусные гепатиты B и C, иммунодефицитные состояния, аутоиммунные патологии, лечение иммуносупрессорами. Если стали беспокоить симптомы, которые перечислены в этой статье — нужно посетить врача и провериться.
Лечение рака селезенки
Подходы к лечению зависят от типа и стадии злокачественной опухоли. Например, при лимфомах, если нет симптомов, достаточно раз в полгода являться на осмотры к врачу и сдавать анализы крови. Если же, например, в селезенке обнаружен метастаз солидной опухоли, требуется активное лечение. Ниже мы рассмотрим основные принципы лечения лимфом как наиболее часто встречающихся опухолей селезенки.
Хирургические вмешательства
Основной вид лечения лимфомы селезенки — удаление органа, спленэктомия. Как показывает статистика, большинству пациентов, перенесших такое хирургическое вмешательство, в течение последующих пяти лет не требуется каких-либо других видов лечения.
Химиотерапия
В некоторых случаях используют химиопрепараты — лекарственные средства, которые уничтожают опухолевые клетки. Некоторые из них вводят внутривенно, другие принимают в виде таблеток. Тип, дозировки и график введения химиопрепаратов подбирают в зависимости от типа и стадии опухоли.

Исследования показали, что эффективной альтернативой спленэктомии при лимфомах может стать ритуксимаб — препарат из группы моноклональных антител. Он помогает избавиться от симптомов и избежать сложного хирургического вмешательства.
Лучевая терапия
В некоторых случаях для борьбы с лимфомами применяют лучевую терапию. Используют рентгеновское излучение, протонную терапию.
Лучевая терапия применяется как самостоятельный вид лечения для борьбы с опухолью на ранних стадиях. На поздних стадиях и при агрессивных новообразованиях ее сочетают с химиотерапией. Кроме того, облучение помогает бороться с симптомами, вызванными метастазами.
Пересадка стволовых клеток
Пересадка стволовых клеток (трансплантация красного костного мозга) показана в случаях, когда опухоль не поддается лечению химиопрепаратами и лучевой терапией. Назначают высокие дозы химиопрепаратов или облучения, чтобы подавить собственный красный костный мозг, затем в кровь пациента вводят стволовые клетки красного костного мозга — собственные или донорские.
Осложнения
Злокачественная опухоль может распространяться в головной, спинной мозг и вызывать неврологические осложнения. Сдавление нервов приводит к болям. Очаги в лимфатических узлах, которые находятся внутри грудной клетки, может привести к кашлю, затруднению дыхания, болям за грудиной.
Селезенка не является жизненно важным органом, поэтому после ее удаления человек может жить, как прежде, не испытывая каких-либо симптомов, связанных с ее отсутствием. Однако, в некоторой степени снижается иммунная защита, и пациент становится более уязвим к инфекциям.
Рецидив онкологического заболевания
Любая злокачественная опухоль после успешного лечения может рецидивировать. Поэтому важно регулярно посещать врача и проходить обследования. Это поможет вовремя выявить рецидив и начать лечение.
Прогноз выживаемости
Прогноз зависит от типа, стадии, степени агрессивности опухоли. В частности, при лимфоме из клеток маргинальной зоны селезенки на прогноз влияют такие факторы, как возраст пациента, лейкоцитоз, лимфоцитоз, лейкопения, тромбоцитопения, анемия, поражение красного костного мозга и других органов, применение химиотерапии и моноклональных антител.
В одном из исследователей пациентов поделили на группы риска и подсчитали для них прогнозы пятилетней выживаемости (% пациентов, оставшихся в живых в течение 5 лет с момента диагностики заболевания):
- низкий риск — 88%;
- средний риск — 73%;
- высокий риск — 50%.
Профилактика
В настоящее время известно, что имеется связь между развитием злокачественных новообразований селезенки и такими инфекциями, как гепатит C, ВИЧ-инфекция, инфекция, вызванная вирусом Т-клеточной лимфомы. Рекомендуется соблюдать рекомендации, которые помогают предотвратить заражение:
- Используйте презервативы.
- Если решили сделать пирсинг или тату, выбирайте надежный салон.
- Нельзя делать инъекции использованными иглами.
Большое количество жиров в рационе и лишний вес — еще два фактора риска развития неходжкинской лимфомы. Нужно придерживаться здорового питания и поддерживать нормальный вес.
Источник
СРЕДОСТЕННЫЕ, БРЫЖЕЕЧНЫЕ И ПАХОВЫЕ ЛИМФАТИЧЕСКИЕ УЗЛЫ БЕЛЫХ КРЫС В НОРМЕ И ПОСЛЕ УДАЛЕНИЯ СЕЛЕЗЕНКИ
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Черненко Н.В.
1
Катаев С.И.
1
Кулида Л.В.
2
1 ГБОУ ВПО «Ивановская государственная медицинская академия» Минздрава России
2 ФГБУ «Ивановский Научно-исследовательский институт материнства и детства имени В.Н. Городкова» Минздрава России
В работе исследовалось влияние удаления селезенки на морфофункциональное состояние лимфатических узлов на 60 взрослых обоеполых нелинейных крысах через 7, 14, 21, 28 суток и 6 месяцев после спленэктомии. При помощи гистологических, морфометрических и статистических методов исследования установлено, что спленэктомия оказывает значительное влияние на структуру лимфатических узлов, их функциональные показатели. В ближайшие сроки после спленэктомии выявлено уменьшение размеров брыжеечных, паховых и средостенных узлов и числа лимфоидных узелков в корковом веществе. В отдаленные сроки после спленэктомии увеличиваются размеры паракортикальной зоны брыжеечных, паховых и средостенных узлов, при этом возрастает и число лимфоидных узелков, но уменьшаются их размеры. Между числом лимфоидных узелков брыжеечных лимфоузлов и толщиной коркового вещества средостенных и паховых лимфоузлов, между величинами толщины подкапсульного синуса пахового лимфоузла и объемом лимфоидных элементов выявлены корреляционные связи.
лимфатический узел
спленэктомия
1. Кодина Т.В. Морфология лимфатических узлов брюшной полости в норме и при экспериментальном иммунодефиците: дисс… канд. мед. наук. – Иваново, 2005. – 163 с.
2. Органосохранная и миниинвазивная хирургия селезенки / М.В. Тимербулатов, А.Г.Хасанов, Р.Р. Фаязов и др. – М.: МЕДпресс-информ, 2004. – 218 с.
3. Смоляр А.Н. Хирургическая тактика при повреждении селезенки в свете ближайших и отдаленных результатов: дисс. … канд. мед. наук. – М., 2001. – 188 с.
4. Функциональная анатомия лимфатического узла / Ю.И. Бородин, М.Р. Сапин, Л.Е. Этинген и др. – Новосибирск: Наука, 1992. – 257 с.
5. Шишло В.К., Миронов А.А. Лимфо- и гемомикроциркуляторное русло лимфатического узла по данным сканирующей электронной микроскопии // Архив анатомии, гистологии и эмбриологии. – 1990. – № 11. – С. 74-77.
6. Sainte-Marie G., Belisle C., Peng F.S. The deep cortex of the lymph node: morfological variations and functrional aspects // Reaction pattern of the lymph node. – Springer-Verlag, Berlin, Heidelberg, New-York, 1990. – Р. 67-73.
За последнее десятилетие благодаря развитию иммуногистохимических методов исследований, лимфология обогатилась новыми сведениями, позволяющими на ультраструктурном уровне оценить строение и функции лимфатических узлов [4, 5, 6]. Однако некоторые вопросы функционирования лимфатических узлов в экстремальных условиях остаются не раскрытыми. Так, некоторые виды медицинских вмешательств, образ жизни пациента, социальные и экологические условия вносят изменения в иммунный статус организма и поэтому не могут не оказывать влияния на состояние лимфатических узлов [1, 3]. В настоящее время всё чаще стали происходить случаи травматизма различных органов брюшной полости в условиях военных действий, авто- и техногенных катастроф. Нередки травмы паренхиматозных органов, в том числе селезенки, а медицинская помощь в таких случаях заканчивается оперативным вмешательством. Тотальное удаление селезенки, безусловно, влияет на изменение иммунологического статуса организма [2, 3]. Супрессивное состояние иммунитета после спленэктомии проявляется в снижении фагоцитарной функции лейкоцитов и иммунного ответа лимфоцитов за счет нарушения нормального соотношения субпопуляций Т-лимфоцитов и нарушения антителогенеза В-лимфоцитами.
Учитывая это обстоятельство, была определена цель исследования – изучение морфофункциональных преобразований лимфатических узлов после экспериментальной спленэктомии. Задачами работы явилось изучение строения паховых лимфатических узлов крысы, лимфоузлов грудной и брюшной полостей в норме, через 7, 14, 21, 28 суток и через 6 месяцев после удаления селезенки; определение корреляционных взаимосвязей между структурными показателями лимфоузлов различных групп.
Экспериментальными животными послужили белые крысы массой 180–220 грамм в возрасте от 3-х месяцев. Животные были разделены на группы из 6 крыс, в соответствии срокам эксперимента: контрольные и экспериментальные с длительностью эксперимента от 7 суток до 6 месяцев. Все экспериментальные методы вмешательства на животных и эвтаназия проводились при обезболивании. Забор образцов и приготовление парафиновых срезов проводились по общепринятым методикам. Продольные и поперечные парафиновые срезы толщиной 5–7 мкм, окрашенные гематоксилин-эозином, изучались с использованием светового и цифрового микроскопов. По общепринятым методикам измерялись диаметр лимфоидных узелков, общее их количество, число узелков со светлым центром, размеры коркового вещества, паракортикальной зоны, мозгового вещества и синусов узла (подкапсульного, вокругузелкового и мозгового). Данные морфометрических показателей были статистически обработаны.
Результаты исследования и их обсуждение. Группы грудных лимфатических узлов включали краниальные средостенные (околотимусные), каудальные средостенные (околопищеводные) и околопозвоночные узлы. Первая группа включала 2–3 лимфоузла, погруженных в жировую клетчатку на передней поверхности или латеральнее вилочковой железы. Изучение регионарных лимфатических узлов брюшной полости выявило наличие трех крупных групп, выносящими сосудами связанных с цистерной грудного протока. В первую группу входили узлы, собирающие лимфу от краниально расположенных органов брюшной полости. К ней относились селезеночный, желудочные и воротные узлы. Во вторую группу входили краниальные брыжеечные лимфоузлы, расположенные цепочкой и собирающие лимфу от тонкой и начальной части толстой кишок. Данная группа узлов изучалась подробно. В третьей группе выявили каудальные брыжеечные лимфоузлы, дренирующие нисходящую ободочную, сигмовидную и прямую кишки. Краниальные брыжеечные лимфатические узлы были сгруппированы в цепочку из 6–9 узлов, расположенных в корне брыжейки. Паховые узлы в количестве одного-двух были более крупными, чаще бобовидной формы, расположены на боковой поверхности живота в паховой области. В эти узлы оттекает лимфа от передней брюшной стенки и органов малого таза. Морфометрические характеристики изученных групп лимфатических узлов представлены в табл. 1.
Таблица 1
Морфометрические параметры структур передних средостенных, краниальных брыжеечных и паховых лимфатических узлов интактных белых крыс
Исследуемые параметры | Паховые лимфоузлы* | Краниальные брыжеечные лимфоузлы* | Передние средостенные лимфоузлы* |
Величина подкапсульного синуса (Rпс), мкм | 25,0±0,6 | 21,0±0,2** | 22,0±0,4** |
Относительная площадь мозгового синуса (Vвс), % | 31,4±0,45** | 33,4±0,4** | 32,4±0,6** |
Величина вокругузелкового синуса (Rвс), мкм | 5,0±0,38** | 6,0±0,3 | 5,0±0,4** |
Линейные параметры лимфоидного узелка (Rлф), мкм | 365±18,4 | 381±6,2# | 372±12,2 |
Количество узелков со светлым центром (Nла), ед. | 6±0,1 | 7±0,07 | 6,5±0,08 |
Количество лимфоидных узелков на срезе узла (Nлф), ед. | 8±0,05 | 12±0,08 | 5±0,06 |
Относительный объем лимфоидных клеток (Vлэ), % | 41,01±0,4 | 35,01±0,2 | 34,01±0,9 |
Относительный объем ретикулярных элементов (Vрет),% | 27,59±0,1# | 29,19±0,1# | 33,59±0,1# |
Толщина коры лимфатического узла (Rк), мкм | 320±12,4 | 350±17,4 | 290±14,2 |
Толщина мозгового вещества лимфатического узла (Rм), мкм | 897±28 | 911±25 | 860±21 |
Толщина паракортикальной зоны (Rк), мкм | 202±6,8 | 300±10,4 | 105±7,3 |
Индекс миграционной активности (Имиг), у.ед. | 2,45±0,015 | 3,51±0,01 | 2,98±0,018 |
Индекс митотической активности (Имит), у.ед. | 9,36±0,08 | 12,34±0,09 | 11,14±0,08 |
Примечание: *р<0,05, #р<0,005, ** различия между группами недостоверны.
Исследование лимфатических узлов в экспериментальных условиях показало, что после удаления селезенки корковое вещество подвергалось существенным преобразованиям, возникали качественные и количественные изменения лимфоидных узелков. Брыжеечные лимфатические узлы спленэктомированных животных были увеличены в диаметре, имели инфильтрованную лимфоцитами капсулу, частичное стирание рисунка узла в паракортикальной зоне и мозговом веществе за счет инфильтрации тканей полиморфными клетками овальной или полигональной формы с эксцентрично расположенными ядрами. Синусы узла были диффузно заполнены клетками лимфоидного ряда. Возникало набухание стромальных структур. В капсуле лимфатического узла, а также в некоторых случаях и в паренхиме узла по ходу кровеносных сосудов отмечалось появление адипоцитов. Корковое вещество подвергалось существенным преобразованиям. Так, в течение первых 7 суток после удаления селезенки отмечалось достоверное уменьшение числа лимфоидных узелков. Большинство узелков были мелкими, новообразованными, их величина соответствовала 184,55±1,08 мкм (р<0,005), что по отношению к контролю составило 50,4 %. Количество узелков со светлым центром на срезе узла возросло до 11. Через 7 суток после удаления селезенки количество лимфоидных узелков было сниженным на 17 %, от 12±0,08 до 10,19±0,77, а еще через неделю – на 25 % (до 9,0±0,9). На 14 сутки эксперимента в два раза уменьшалось количество узелков со светлым центром от 7,0±0,07 контрольных величин до 3,6±0,64. На седьмые сутки их уменьшение в процентном соотношении составило 41 %, а на 14 сутки – 49 %. Значительно менялись размеры лимфоидных узелков. К концу первого месяца их величина уменьшалась – на 37 % и составила 241, 95±1,84 мкм (р<0,005) по сравнению с 381±6,2 мкм контрольных животных. В то же время отмечалось резкое разрастание паракортикальной зоны узла. Индекс миграционной активности возрастал в 2 раза. Корковое вещество подвергалось существенным преобразованиям и в отдаленные сроки после спленэктомии. Так, существенно увеличивалось почти в два раза количество лимфоидных узелков от 12±0,08 до 23±0,1 уже через 6 месяцев после удаления селезенки. Однако новообразованные узелки также имели гораздо меньшие размеры: 253,3±12,1 мкм (р<0,05) по сравнению с контрольными 381±6,2 мкм (р<0,005).
Динамика количества лимфоидных узелков со светлым центром и их линейных размеров, а также изменение структуры мозгового вещества лимфатических узлов дает основание предполагать изменение их иммунной функции, которая на протяжении 6 месяцев после удаления селезенки остается сниженной.
Обращает на себя внимание, что морфологические преобразования паховых и средостенных лимфатических узлов в отдаленный период после удаления селезенки довольно однотипны (рис. 1).
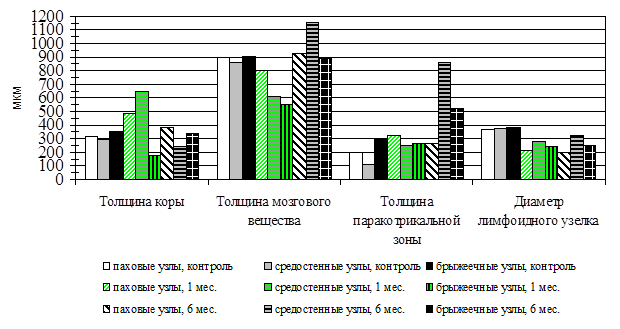
Рис. 1. Динамика изменений толщины компонентов паренхимы паховых, средостенных и брыжеечных лимфоузлов через 1 и 6 месяцев после спленэктомии
В целом, однообразна именно динамика выявленных преобразований. Через шесть месяцев после удаления селезенки синусы паховых и средостенных узлов продолжают быть расширенными по сравнению с контрольными показателями. Диаметр лимфоидного узелка у обеих групп узлов уменьшается в 1,5 раза, толщина коры и мозгового вещества близки к контролю, отмечается значительное разрастание паракортикальной зоны.
Однако наиболее выраженными все описанные явления в отдаленные сроки после спленэктомии были у средостенных лимфоузлов. Величина подкапсульного синуса у пахового лимфоузла по сравнению с контролем возрастает двукратно, а у средостенного – в три раза. Величина вокругузелкового синуса у пахового лимфоузла через 6 мес. после спленэктомии по сравнению с контролем возрастает в три раза, в то время как у средостенного увеличивается десятикратно и соответствует 91,84±11,42 мкм при контрольных величинах – 9±0,4 мкм. Толщина паракортикальной зоны у пахового лимфоузла через 6 мес. после спленэктомии увеличивается на 20 %, а у средостенного – возрастает в 8 раз, составляя 862,43±17,75 мкм (р<0,005) при контрольных величинах 105±7,3. Такая значительная разница в величинах объясняется, по-видимому, непосредственной близостью средостенного лимфоузла к вилочковой железе, что частично покрывает дефицит рециркулирующих Т-лимфоцитов после акцидентальной и возрастной инволюции тимуса вследствие спленэктомии. Общую иммунную функцию лимфатических узлов можно считать сниженной, поскольку диаметр лимфоидных узелков оказывается уменьшенным в обеих группах, а индекс митотической активности уменьшен на 32 %.
Между такими морфометрическими показателями средостенных, брыжеечных и паховых лимфоузлов, как число лимфоидных узелков, число активных лимфоидных узелков и относительный объем лимфоидных клеток (Vлэ), обнаружены сильные положительные корреляционные связи (0,7<р<-1,0), между относительным объемом ретикулярных элементов (Vрет) и числом лимфоидных узелков, величиной подкапсульного синуса, относительным объемом лимфоидных клеток, а также между индексом миграционной активности и относительным объемом лимфоидных клеток и толщиной мозгового вещества установлены сильные отрицательные корреляционные связи (-0,71>р>-0,8). В то же время толщина паракортикальной зоны не зависит от других величин, имеется лишь значимая положительная корреляционная связь средней силы между этой величиной и диаметром и относительным объемом коркового вещества лимфоузла. Указанные коэффициенты могут свидетельствовать о том, что при увеличении общего количества лимфоидных узелков одновременно возрастает количество активных узелков и количество лимфоидных элементов в паренхиме узла, которые плотно заполняют промежутки между стромальными элементами, снижается величина вокругузелкового синуса и относительная плотность ретикулярных элементов. И, наоборот, при увеличении последних количество лимфоидных структур уменьшается.
В группе показателей, характеризующих состояние лимфоузлов разных групп, имеются ряды взаимозависимых параметров. Так, сильные и средней силы отрицательные корреляционные связи (-0,71>р>-0,86) отмечаются между общим числом и числом активных лимфоидных узелков брыжеечных лимфоузлов и толщиной коркового вещества средостенных и