Лимфоузлы на шее код мкб
Шейный лимфаденит (МКБ 10 – L04) представляет собой воспаление лимфатических узлов в хронической или острой форме. Шейная локализация практически сразу проявляется в виде типичных симптомов, что делает возможным своевременное начало терапии и, соответственно, быстрое выздоровление.
Чаще всего шейный лимфаденит возникает на фоне заболевания ротовой полости, причиной которого может стать инфицирование микроорганизмами, вирусами или бактериями. Отдаленный гнойный очаг также может стать предпосылкой для лимфаденита.

Причины лимфаденита
Довольно часто воспалению лимфоузлов предшествует процесс нагноения в районе лица. Стафилококки и стрептококки являются самыми распространенными возбудителями болезни. В зависимости от причины возникновения лимфаденит подразделяется на специфический и неспецифический.
Причиной специфического лимфаденита могут стать тяжелые инфекционные заболевания, такие как дифтерия, туберкулез и другие. Неспецифическая форма заболевания возникает ввиду прямого попадания инфекции в лимфоузел. Это может произойти через рану на шее.
В группу риска заболевания шейным лимфаденитом (МКБ 10 – L04) входят пациенты с ослабленной иммунной системой, часто болеющие инфекционными заболеваниями дети, работающие с животными, землей и грязной водой взрослые. Больше всего случаев встречается у пациентов старше 18 лет.
Провоцирующие факторы

Существует несколько факторов, которые обуславливают риск заболевания:
- инфекционное заболевание носоглотки и полости рта;
- нарушения эндокринной системы, включая щитовидную железу;
- вирус иммунодефицита человека;
- аллергическая реакция с осложнениями;
- патология процесса обмена веществ;
- чрезмерное употребление алкогольных напитков.
Шейный лимфаденит (МКБ 10 – L04) не является заразным, это вторичный процесс, который возникает как осложнение вирусной или бактериальной инфекции. В зависимости от сопутствующих заболеваний, терапию лимфаденита проводят отоларинголог, инфекционист, хирург и т. д.
На начальном этапе лимфаденит проявляется в острой форме, постепенно переходя в хроническую стадию. Иногда на вступительной стадии симптомы болезни не проявляются. Это зависит от состояния иммунитета пациента.
Виды
Виды шейного лимфаденита (МКБ 10 – L04) представлены ниже:
- неспецифическое воспаление происходит на фоне попадания в лимфоузел грибковой или вирусной инфекции, легче поддается лечению, реже приводит к осложнениям;
- специфическое воспаление является признаком тяжелой патологии, включая туберкулез, сифилис, брюшной тиф и чуму
В этом случае диагностика проходит уже на этапе хронического течения. Выделяются несколько стадий болезни в острой форме:
- Серозная. Не вызывает интоксикации и сильной лихорадки. Начальная стадия проникновения вредоносного микроорганизма в лимфоузел.
- Гнойная. Обозначает заражение бактериями. Сопровождается высокой температурой и требует оперативного вмешательства.
- Осложненная. Требует экстренного хирургического вмешательства, так как может привести к заражению всего организма.
Течение неспецифической формы шейного лимфаденита (код по МКБ 10 – L04) характеризуется распространением по лимфоузлу вирусов и грибков. Данная форма хорошо поддается терапии и редко вызывает осложнения. Распространение заболевания на другие лимфоузлы может привести к развитию тяжелой патологии под названием генерализованный лимфаденит.
Признаки шейного лимфаденита
Общими симптомами, указывающими на лимфаденит, являются:
- повышение температуры в острой стадии протекания заболевания;
- нарушение сна, потеря аппетита, слабость;
- нарушения неврологического характера, апатия, головокружение, мигрени;
- интоксикация.
В начале острого шейного лимфаденита (код по МКБ 10 – L04) отмечается уплотнение и увеличение лимфатических узлов. Пальпация болезненная. Это считается серозной стадией и требует обращения к врачу. В ином случае заболевание будет прогрессировать и перейдет в хроническую форму.
Признаками, характеризующими хроническую форму лимфаденита, являются:
- отечность лимфатических узлов;
- повышение температуры тела;
- сонливость, общее недомогание, нарушение сна;
- небольшая болезненность при пальпации.
На этапе хронического течения лимфаденита шейных лимфоузлов (МКБ 10 – L04) симптомы становятся невыраженными. Это связано с тем, что организм снижает количество ресурсов, которое тратится на борьбу с болезнью и привыкает к имеющемуся состоянию. В итоге происходит интоксикация организма продуктами распада и участками, подвергшимися некрозу.
Гнойное поражение тканей приводит к нарастанию внешних проявлений болезни и в итоге быстро обостряется. На гнойную стадию укажет пульсация и сильная боль, а также сильная припухлость лимфатических узлов. Подобное состояние считается угрожающим жизни и требует немедленного вмешательства.
Методы диагностики
Как выявляют шейный лимфаденит (МКБ 10 – L04)? Во время осмотра специалист пальпирует пораженные лимфатические узлы, а также окружающие их ткани на предмет определения причины болезни. Общее исследование крови даст информацию о наличии воспалительного процесса, сопровождающегося повышением количества лимфоцитов.

Если лимфаденит диагностируется без сопутствующих осложнений, то потребуется немедленное лечение. В случае, если доктор наблюдает изменения в других органах и системах, требуется провести дополнительное обследование, включающее такие тесты:
- общий и биохимический анализ крови;
- исследование на гистологию материала лимфоузла посредством пункции;
- рентгенологическое изучение грудной клетки (проводится при подозрении на туберкулез);
- УЗИ брюшной полости, если причина воспалительного процесса не была установлена;
- исследование крови на вирус иммунодефицита и гепатиты.
Вне зависимости от стадии заболевания, посещение врача является строго обязательной процедурой. Обострение лимфаденита может произойти в любой момент.
Лечение
Гнойный шейный лимфаденит (МКБ 10 – L04) лечится исключительно хирургическим путем. Очаг вскрывается, содержимое удаляется, рана обрабатывается и дренируется. После этого проводится симптоматическая терапия. Консервативное лечение проводится в зависимости от фактора, вызвавшего заболевание. Чаще всего назначаются анальгетики, общеукрепляющие препараты и противовоспалительные средства. В период ремиссии допускается проведение физиотерапии.
Профилактические меры
Что касается профилактики, то необходимо сразу лечить гнойные и воспалительные заболевания, возникающие в области грудной клетки и лица. Так как заболевание может возникнуть на фоне заражения полости рта, следует регулярно посещать стоматолога в профилактических целях.
Помимо этого, профилактика лимфаденита предполагает прием витаминно-минеральных комплексов, своевременную обработку царапин и ран на коже, а также лечение абсцессов, фурункулов и т. д. Лечить лимфаденит в домашних условиях недопустимо. Воспаленные лимфоузлы нельзя прогревать или прикладывать к ним компрессы!
Источник
Симптомы шейного лимфаденита и его лечение
Код по МКБ-10: L04.0
а) Симптомы и клиника шейного лимфаденита у детей и взрослых. Для острой шейной лимфаденопатии характерно появление болезненной припухлости в области пораженных лимфатических узлов. Локализация лимфаденопатии зависит от локализации первичного очага инфекции. При недостаточно энергичном лечении или особенно высокой вирулентности возбудителей появляется флуктуация.
Возможен прорыв абсцедировавшего лимфатического узла через кожу. При первичной лимфаденопагии, связанной с ВИЧ-инфекцией, острой стадии, проявляющейся гриппоподобным синдромом в сочетании с зудящей кожной сыпью и генерализованным лимфаденитом, предшествует инкубационный период длительностью 1-3 нед.
б) Причины и механизмы развития. Первый пик заболеваемости приходится на возраст до 10 лет; лимфаденопатия в таких случаях бывает связана с носоглоточной инфекцией. Наиболее часто высевают стрептококки. Из других возбудителей следует отметить также вирус краснухи, цитомегаловирус, вирус Эпштейна-Барр, ВИЧ и микобактерии.
Второй пик заболеваемости приходится на возраст 50-70 лет. У этой категории больных лимфаденит часто бывает вызван воспалительным процессом, сопутствующим злокачественной опухоли.
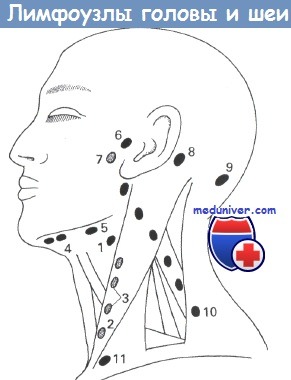
Лимфатические узлы головы и шеи:
(1) Двубрюшно-яремные. (2) Яремно-лопаточно-подъязычные. (3) Глубокие шейные.
(4) Подподбородочные. (5) Поднижнечелюстные. (6) Предушные.
(7) Околоушной железы. (8) Заушные. (9) Затылочные.
(10) Заднего треугольника шеи. (11) Надключичные.
При диагностике острого шейного лимфаденита следует тщательно исследовать область головы и шеи больного для обнаружения первичной инфекции.
P.S. После разрешения воспалительного процесса в первичном очаге инфекции увеличение шейных лимфатических узлов может сохраниться.
в) Диагностика. Первичный очаг инфекции следует искать в той области шеи, которая дренируется пораженными лимфатическими узлами. Лимфатические узлы могут быть болезненными, возможно появление флуктуации. При возникновении сомнений в диагнозе следует вскрыть размягченный лимфатический узел и выполнить биопсию.
г) Дифференциальный диагноз. В круг дифференцируемых заболеваний входят метастазы в лимфатические узлы, лимфогранулематоз и неходжкинская лимфома, воспаление щитоязычного протока при бранхиогенной кисте (боковая киста шеи), туберкулезная лимфаденопатия, токсоплазмоз и СПИД.
Увеличение шейных лимфатических узлов, которое сохраняется более 4 нед., следует дифференцировать со злокачественной опухолью, в частности злокачественной лимфомой и метастазами рака.
Выбор методов исследования при хронической шейной лимфаденопатии зависит от факторов риска, возраста больного, специфических и неспецифических симптомов и анамнеза заболевания.
Клиническое обследование включает пальпацию, УЗИ в В-режиме, которое позволяет уточнить локализацию пораженных лимфатических узлов и определить их размеры. Для дифференцирования специфических форм лимфаденопатии выполняют серологическое исследование. Хирургическое иссечение лимфатического узла обеспечивает возможность наиболее точной диагностики, но может быть выполнено лишь после полного обследования и исключения первичной опухоли дыхательных путей.
д) Лечение шейного лимфаденита. Назначают антибиотики широкого спектра действия. При формировании абсцесса необходимы разрез и дренирование. Аспирация содержимого абсцесса недостаточна для излечения. После разреза и санации полости абсцесса рану можно ушить, но обязательно оставить дренаж. Гной отправляют на бактериологическое исследование, а ткань, если ее иссекают, исследуют гистологически.
P.S. Острый шейный лимфаденит после лечения первичного гнойного очага разрешается. Иногда сохраняется уплотнение пораженного лимфатического узла. При казеозном некрозе центральной части лимфатических узлов после стихания острого воспаления следует исключить туберкулез, инфицированную бранхиогенную кисту и распавшуюся опухоль лимфатических узлов, болезнь кошачьих царапин и туляремию. В таких случаях лимфатический узел следует иссечь и отправить на гистологическое исследование.
Видео техники пальпации лимфатических узлов
– Также рекомендуем “Симптомы лимфаденопатии при туберкулезе и ее лечение”
Оглавление темы “Болезни шеи”:
- Симптомы шейного лимфаденита и его лечение
- Симптомы лимфаденопатии при туберкулезе и ее лечение
- Симптомы лимфаденопатии при саркоидозе и ее лечение
- Симптомы лимфаденопатии при болезни кошачьих царапин и туляремии
- Симптомы лимфаденопатии при токсоплазмозе и ее лечение
- Симптомы лимфаденопатии при болезни Лайма и ее лечение
- Симптомы шейного синдрома и его лечение
- Симптомы травмы шеи и ее лечение
- Симптомы кисты шеи (щитоязычного протока) и ее лечение
- Симптомы бокового свища шеи (бранхиогенного свища) и его лечение
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ:
Неспецифический лимфаденит неуточненный (I88.9)
Общая информация
Краткое описание
Лимфаденит (от лимфа и греч. aden – железа) – воспаление лимфатических узлов, нередко гнойное. Вызывается чаще стафило- и стрептококками, которые при лимфангите попадают в регионарные лимфатические узлы. Локализация большей частью в паху и подмышечной впадине.
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Классификация лимфаденитов.
По этиологии:
Специфический. Причиной его является какое-либо инфекционное заболевание, для которого характерно поражение лимфатических лимфоузлов (туберкулез, сифилис, актиномикоз, инфекционный мононуклеоз, туляремия, чума и др.)
Неспецифический. Чаще всего вызывается стафилококками и стрептококками, реже другими патогенными микроорганизмами или смешанной микрофлорой.
По длительности заболевания:
- Острый (до 2 недель)
- Подострый (от 2 недель до 1 месяца)
- Хронический (свыше 1 месяца)
По характеру экссудата:
- Серозный
- Геморрагический
- Фибринозный
- Гнойный
По характеру морфологических изменений:
- Инфильтративный (серозный)
- Гнойный
- Гнойно-некротический
- Некротический
- Аденофлегмона
Этиология и патогенез
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
• гиперпластический,
• гнойный.
Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина – фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла – некротический лимфаденит.
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение. При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад. Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку. При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит – воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация. Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
Клиническая картина
Клинические критерии диагностики
увеличение и болезненность регионарных лимфоузлов, локальная гиперемия и отек, симптомы интоксикации.
Cимптомы, течение
Острый лимфаденит
Острый лимфаденит начинается с боли в области пораженных регионарных узлов и их увеличения. При серозной и гиперпластической формах увеличенные лимфатические узлы хорошо прощупываются, болезненность их незначительна, общие явления могут отсутствовать или быть маловыраженными. При переходе процесса в нагноение боли увеличиваются, в области регионарного лимфатического узла появляется плотное болезненное уплотнение, повышается температура тела, исчезает аппетит. Малозаметная в начале заболевания покраснение и отек в этой области резко увеличиваются, контуры лимфатического узла утрачивают четкость, узел становится малоподвижен (периаденит).
Больной щадит пораженную область, т. к. движения усиливают боли (особенно сильной болезненностью отличается паховый гонорейный лимфаденит). Вскоре в области инфильтрата (воспалительного образования) начинается флюктуация вследствие гнойного расплавления лимфатического узла. Если абсцесс лимфатического узла не будет вскрыт вовремя, гной прорывается наружу или просачивается в глубину и по окружности, в процесс вовлекаются окружающие ткани. Возникает аденофлегмона, признаками которой служат быстро нарастающий плотный и болезненный инфильтрат в подкожной и межклеточной клетчатке, иногда с отдельными очагами размягчения, а при гнилостных формах – с газовой крепитацией (похрустыванием). Возможен переход нагноительного процесса на соседние лимфатические узлы. Высокая температура, учащенный пульс, озноб указывают на прогрессирующее гнойное воспаление. Общие явления особенно выражаются при стрептококковой и гнилостной инфекции.
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др. Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом. Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные. Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности. При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальный диагноз
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз му лимфаденитом и другими хиругическими заболеваниями, например:
У детей раннего возраста при поражении паховых узлов опухоль нередко принимают за ущемленную паховую грыжу. Внезапное начало заболевания, отсутствие стула, рвота, указание на наличие паховой грыжи в анамнезе позволяют отличить грыжу от лимфаденита.
Эпифизарный остеомиелит бедренной кости иногда приходится дифференцировать от воспаления глубоких тазовых лимфоузлов (высокая температура, боль, сгибательно-приводящая контрактура бедра). При обследовании ребенка удается установить, что в тазу над пупартовой связкой определяется болезненный инфильтрат, а в суставе сохраняются движения, хотя и в ограниченном объеме. Помогает диагностике ультразвуковое исследование малого таза.
Илеоцекальный мезаденит часто приходится дифференцировать с острым аппендицитом. Связь с вирусной инфекцией, регрессия клинико-лабораторных данных при динамическом наблюдении за больным на фоне применения спазмолитиков, дезинтоксикационной инфузионной терапии. В сомнительных случаях применяют ультразвуковое исследование, диагностическую лапароскопию.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Лечение зависит от стадии процесса. Начальные формы лимфаденита лечат консервативно: покой для пораженного органа, УВЧ-терапия, активное лечение основного очага инфекции – заболевания (своевременное вскрытие абсцессов, флегмон, рациональное дренирование гнойника, вскрытие гнойных затеков), антибиотикотерапия с учетом чувствительности микробной флоры основного очага. Гнойные лимфадениты лечат оперативным методом: вскрывают абсцессы, аденофлегмоны, удаляют гной, раны дренируют. Дальнейшее лечение проводят по принципам лечения гнойных ран.
Прогноз
Прогноз при начальных формах лимфаденита и своевременно начатом лечении в большинстве случаев благоприятный. Деструктивные формы лимфаденита могут привести к нарушению лимфооттока и развитию лимфостаза, а в дальнейшем — слоновости.
Профилактика
Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).
Информация
Информация
1. Барыкина Н.В. Сестринское дело в хирургии: практикум. Ростов-на-Дону, 2005- 157с.
2. Максименя Г.В., Леонович С.И., Максименя Г.Г. Основы практической хирургии. Мн., 1998 – 321с.
3. Неотложная хирургия (справочное пособие для врачей)/ Под ред. А.А. Гринберга.-М.:Триада-Х., 2000 – 196с.
4. Чернов В.Н. Уход за хирургическими больными. М., 2004 – 78с.
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник