Лимфоузел кютнера где находится


УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Одним из нерешенных вопросов клинической медицины является оценка состояния различных групп лимфатических узлов. Это относится как к лимфатическим узлам, расположенным в брюшной полости и забрюшинном пространстве, так и группам лимфатических узлов, имеющих поверхностное расположение и доступных пальпаторной оценке. Согласно данным Gritcman, при выявлении метастазов в лимфатические узлы шеи показатели чувствительности, специфичности и точности метода пальпации составляют 69, 87 и 80%. При УЗИ эти показатели состаляют 92, 84 и 89% соответственно [1]. Для сравнения – чувствительность КТ в диагностике метастатического поражения шейных лимфатических узлов составляет 75-85%, МРТ – 84-85% [2-4]. Улучшить диагностические возможности эхографии позволило сочетание ее с тонкоигольной биопсией. При этом показатели чувствительности составили 96%, специфичности 94% и точности – 88% [5]. Данная работа посвящена проблеме диагностики доброкачественных аденопатий шеи – зоны цервикальных (глубоких яремных, югулярных) лимфатических узлов.
Лимфатические узлы представляют собой коллекторные органы, которые принимают участие в процессах обеззараживания организма и расположены в местах слияния нескольких лимфатических сосудов. Лимфатические узлы претерпевают структурные изменения на протяжении всей жизни человека. С момента рождения и до 12 лет лимфатические узлы находятся в стадии своего формирования. Затем наступает длительный период функциональной активности, который в старости заканчивается инволюцией лимфатического узла. При активизации лимфатического узла на фоне воспаления либо за счет других процессов происходит перестройка его внутренней структуры, увеличение размеров, при этом лимфатические узлы становятся пальпируемыми. Данное состояние лимфатических узлов клинически трактуется как аденопатия (лимфадениты). Доброкачественные аденопатий могут сопровождаться повышенной выработкой нормальных лимфоцитов, усилением васкуляризации, отеком либо замещением структур лимфатического узла на соединительную или жировую ткань [6].
Для того чтобы правильно определить тактику лечения больных с аденопатиями необходимо знать природу процесса – доброкачественная или злокачественная. При этом необходимо знать варианты эхографического изображения различных доброкачественных изменений лимфатических узлов.
Материалы и методы
Для изучения эхографической картины доброкачественных процессов в лимфатических узлах нами обследовано 326 пациентов с клинически определяемыми аденопатиями (в возрасте от 18 до 36 лет). Из них были выделена группа в 100 человек с доброкачественными изменениями в лимфатических узлах (в группу оценки умышленно не включались доброкачественные аденопатии при туберкулезном поражении и другой специфической инфекции лимфатических узлов).
После пальпаторного выявления измененных лимфатических узлов их дальнейший анализ осуществлялся на основании данных ультразвукового и морфологического (цитологического и гистологического) заключения. Пальпаторную оценку проводил врач-онколог. Морфологическое заключение было получено на основании цитодиагностики после тонкоигольной биопсии (45 случаев). У остальных пациентов подтверждение доброкачественности процесса было клиническим (динамическое наблюдение сроком 1-3 месяца).
Ультразвуковое исследование проводили на различных ультразвуковых аппаратах среднего и высокого класса. Эхографическое заключение давал специально обученный диагност.
За основу УЗ оценки были приняты следующие критерии:
- форма лимфатического узла (овальная, шаровидная, неправильная);
- дифференциация области ворот лимфатического узла (есть/нет изображение);
- состояние коры лимфатического узла (кортикальный слой узкий/широкий гипоэхогенный);
- общая эхогенность лимфатического узла (повышенная, средняя, низкая);
- дифференциация составных частей лимфатического узла (есть/нет);
- соотношение поперечного и переднезаднего диаметров лимфатического узла (более 1, менее 1, равно 1) (J.N. Bruneton 1995) [7].
Из группы лиц с доброкачественной аденопатией визуализировано 217 лимфатических узлов. При этом как правило выявлялось более двух лимфатических узлов на одной из сторон шеи.
Практически во всех случаях дифференцировали лимфатический узел Кютнера (югулодигастральный), расположенный на границе средней и верхней трети шеи. Выявляемые лимфатические узлы имели размеры от 0,5 х 0,2 см до 2,3 х 0,8 см. УЗ-оценку производили после полипозиционного осмотра и нахождения самой длинной горизонтальной оси, что и принимали за максимальный поперечный диаметр. Большая часть лимфатических узлов (187) имели овальную форму с соотношением поперечного/переднезаднего более 1 (рис. 1 – 3). Тенденцию к округлению имели 30 лимфатических узлов, соотношение поперечного/переднезаднего приближалось к 1.
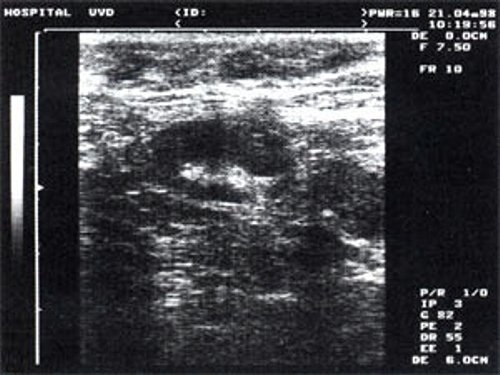
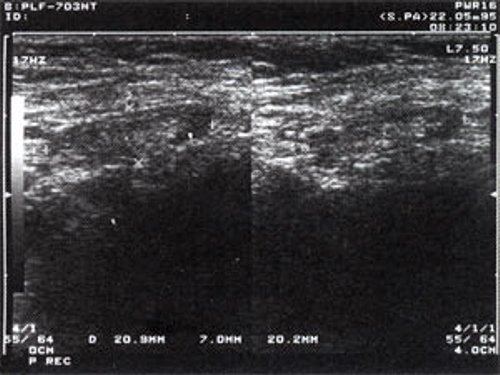
Рис. 1. УЗ-томограмма увеличенного реактивно измененного лимфатического узла: а – на фоне аденовирусной инфекции, б – после проведения противовоспалительного лечения
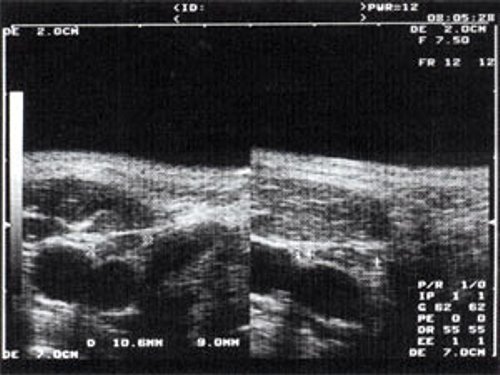
Рис. 2. Эхографическое изображение непальпируемого югулярного лимфатического узла на фоне остаточных явлений после перенесенного фарингита.
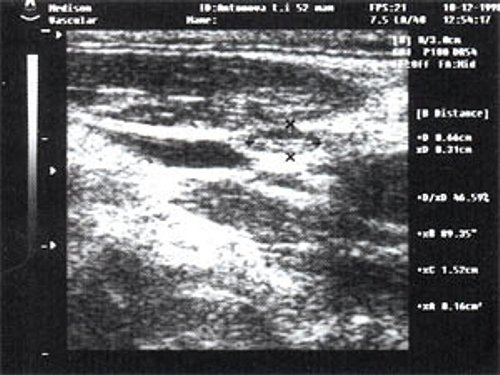
Рис. 3. Эхографическое изображение непальпируемого югулярного лимфатического узла без четкой клинической симптоматики воспалительного процесса в области головы и шеи.
Мы установили, что, как правило, более округлая конфигурация лимфатического узла при его размерах, превышавших 10 мм, сопровождалась небольшими болевыми ощущениями, и более выраженной простудной (воспалительного характера) симптоматикой. Лимфатические узлы менее 10 мм чаще всего плохо пальпировались, либо вообще не выявлялись пальпаторно. Во всех случаях эхографически хорошо дифференцировался гипоэхогенный кортикальный слой и широкое, средней или чуть ниже средней эхогенности изображение области ворот лимфатических узлов. Четкость дифференциации составных частей лимфатического узла была снижена при размерах менее 5 мм. Мы отмечали различную толщину гипоэхогенного изображения области коры лимфатического узла: от очень широкой – при выраженности или прогрессировании воспалительного процесса, до узкой – на фоне положительной динамики.
В группе доброкачественных аденопатий во всех случаях при УЗ-контроле через 1 месяц выявлявшиеся ранее лимфатические узлы не дифференцировались. При этом у 20 человек с выявленной аденопатией не было симптоматики простудных заболеваний, у 70 человек с доброкачественной аденопатией в момент обследования были установлены небольшие простудные явления (35 человек с ощущением першения в горле, 17 с небольшим насморком, у 18 человек остаточные явления перенесенного ранее острого респираторного заболевания). Большинство пациентов не проводили никакого специального противовоспалительного лечения, в то же время 16 человек принимали различные антибиотики широкого спектра действия. Независимо от проведения либо отсутствия, какой либо терапии лимфатические узлы переставали дифференцироваться при УЗИ в течение 5-7 дней с момента начала наблюдения. При этом нами отмечено, что на фоне медикаментозной терапии лимфатические узлы становились невидимыми при эхографии раньше (на 3-5 день с момента начала лечения).
Особую группу доброкачественных аденопатий составили 10 пациентов с воспалением легких, протекавшем на фоне ВИЧ инфекции.
Мы выявили совершенно другую УЗ-картину состояния пальпируемых лимфатических узлов при динамической оценке у больных с синдромом иммунодефицита. Оцениваемые лимфатические узлы имели эхографические признаки доброкачественного процесса, в большинстве наблюдений их размеры превышали 2-2,5 см. При этом во всех случаях дифференцировались составные части лимфатического узла. Определялся узкий кортикальный слой и широкая гиперэхогенная сердцевина при сохранении овальной конфигурации и соотношении поперечного/переднезаднего более 1.
При повторных УЗ осмотрах на фоне массированной противовоспатительной терапии было отмечено увеличение числа лимфатических узлов вовлеченных в процесс активизации. При этом заметной перестройки эхоструктуры и уменьшения размеров в наблюдаемых лимфатических узлах отмечено не было (рис 4).
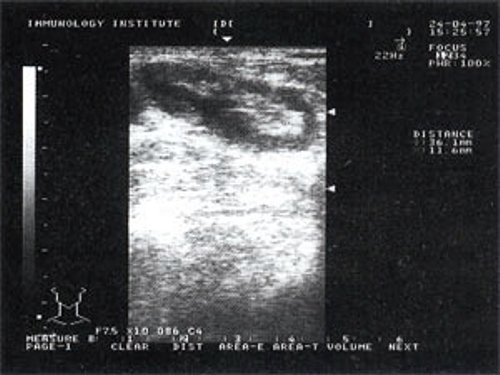
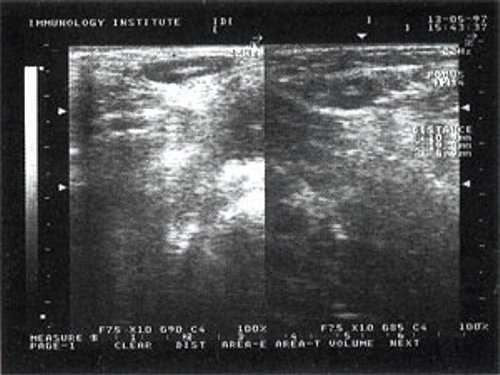
Рис. 4. Варианты изображения увеличенного лимфатического узла с УЗ-признаками доброкачественной аденопатии у больного с синдромом иммунодефицита.
Таким образом, на основании полученных данных можно сделать следующие выводы:
- в ответ на воспалительные (микробной или вирусной этиологии) процессы лимфатические узлы отвечают изменением эхоструктуры в виде улучшения четкости дифференциации лимфатических узлов на фоне окружающих тканей. При этом отмечается увеличение толщины гипоэхогенного изображения коры лимфатического узла. Гиперэхогенное изображение области ворот сужено. Процесс выздоровления (возвращение лимфатического узла в состояние покоя на фоне медикаментозной терапии или за счет собственных защитных сил) характеризуется сначала уменьшением толщины корковой части и общих размеров лимфатического узла, а затем практически полным отсутствием его дифференциации с окружающими тканями;
- у больных с воспалительными процессами на фоне синдрома иммунодефицита не было отмечено УЗ признаков активизации коры, что в контрольной группе проявлялось увеличением толщины области ворот и тенденцией к округлой конфигурации. При динамическом наблюдении УЗ-картина свидетельствовала о вовлечении в процесс все новых лимфатических узлов. “Старые” же лимфатические узлы на фоне проводимой терапии не имели УЗ признаков положительной динамики.
Следовательно, эхография позволяет не только выявлять доброкачественные изменения лимфатических узлов, но и оценивать положительную или отрицательную динамику изменения эхоструктуры лимфатического узла в ответ на медикаментозную терапию или собственную сопротивляемость организма.
Литература
- Greetzman W., Chembirek H., Hajek P. et al. Sonographische hals anatomie und betendung beim lymphkoten staging von Koph-Hals-Malignomen. Stuttgart; N.Y.; S.G. Thieme Verlag. 1987. p.146.
- Feinmesser R., Freedman I.L., Noyek A.M., et al. Metastatic neck disease: a clinical radiographic patologic correlative study. Arch. Otolaryngol.Head Neck Surg. 113:1307-1310, 1987.
- Stem W.B.R, Silver C.E., Zeifen B.A. et al. Computed tomography of the clinically negative neck. Head Neck 12:109-113, 1990.
- Van den Brekel M.W.M., Casteliging I.A., Croll G.A. et al. Magnetic resonance imaging US. Palpation of cervical lymph node metastasis. Arch. Otolaryngol.Head Neck Surg. 117:666-673, 1991
- Takashima Sh., Sone S., Nomura W. et al. Nonpalpable lymphatic nodes of the neck: assessment with US and US-guided fine-needle aspiration biopsy. J. of clinical ultrasound V.25.N6, July/August 1997.
- Заболотская Н.В. Ультразвуковая томография при заболеваниях лимфатической системы/Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. – 1993. – N2. С.133-142.
- Brunetone L., Rubaltelli., Solbiati L. Lunph nodes. In:Ultrasound of superficial structures. Ed by Solbiati L., Rizzetto G. p.279-303.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Синдром Кюттнера (синонимы: склерозирующее воспаление поднижнечелюстных слюнных желез, «воспалительная опухоль» Кюттнера) описан в 1897 г. Н. Кuttner как заболевание, включающее одновременное увеличение обеих поднижнечелюстных желез, клиническая картина которого напоминает опухолевый процесс.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Причины синдрома Кюттнера
Этиология заболевания неизвестна. В настоящее время врачи предполагают, что причиной заболевания является сахарный диабет, вероятно 1 типа. Заболевание часто бывает предвестником развития диабета, который клинически может выявляться в поздние сроки после обнаружения сиаладеноза.
 [7], [8], [9], [10], [11], [12], [13], [14]
[7], [8], [9], [10], [11], [12], [13], [14]
Симптомы синдрома Кюттнера
Больных беспокоит безболезненное припухание мягких тканей в поднижнечелюстных областях, клиническая картина которого напоминает доброкачественную опухоль. При осмотре больных определяется нарушение конфигурации лица за счет симметричной припухлости мягких тканей в поднижнечелюстных областях.
В клиники неоднократно обращаются пациенты, которым по поводу «якобы опухоли» поднижнечелюстных желез удаляют одну из них. После получения результатов патоморфологического исследования обнаруживалось хроническое воспаление слюнных желез (как это случилось с Кюттнером), затем пациенты направлялись к специалисту, что свидетельствовало о трудностях дифференциальной диагностики данного заболевания.
Кожа в цвете не изменяется, при пальпации опредляются плотные безболезненные поднижнечелюстные железы, относительно подвижные. Регионарные лимфатические узлы остаются в пределах анатомической нормы. Рот открывается свободно. Слизистая оболочка остается бледно-розового цвета. Отмечается снижение секреции из поднижнечелюстных протоков, иногда значительное. В поздней стадии железа может интимно прилежать или срастаться со слизистой оболочкой полости рта. Температура тела остается в пределах нормы, общее состояние не изменяется.
Диагностика синдрома Кюттнера
При патоморфолотическом исследовании удаленных слюнных желез выявляются хроническое интерстициальное воспаление слюнной железы, выраженное разрастание соединительной ткани, местами резко выраженная мелкоклеточная инфильтрация. Дольки слюнной железы сохраняются, но они сдавлены соединительной тканью и мелкой леточной инфильтрацией.
Сиалометрия показывает снижение функциональной активности слюнных желез, временами достаточно выраженное. Цитологическое исследование секрета позволяет выявить отдельные клетки воспалительного ряда. На сиалограммах определяется выраженный склероз железы: протоки среднего и мелкого калибров не заполняются контрастным веществом в связи с их сдавлением соединительной тканью, паренхима не определяется, видны протоки 1 порядка.
 [15], [16], [17], [18], [19], [20]
[15], [16], [17], [18], [19], [20]
Лечение синдрома Кюттнера
Лечение больных с синдромом Кюттнера является трудной задачей. Используют длительные курсы новокаиновых блокад с мексидолом на область поднижнечелюстных желез. Хороший эффект иногда можно получить после проведения гипербарической оксигенотерапии. Возможно получить краткосрочный лечебный эффект после использования спазмолитических средств. Кортикостероидная и лучевая терапия неэффективны. Предложенная ранее тактика хирургического удаления желез нецелесообразна.
Прогноз при синдроме Кюттнера благоприятный, после лечения наступает выздоровление.
Некоторые авторы к сиаладенозу относят нарушение функции слюнных желез неясною генеза, при котором ведущим симптомом является ксеростомия или гиперсаливация.
Источник
Лимфатическая система – часть сосудистой системы человека. Она содержит клетки иммунитета и играет роль барьера от вторжения чужеродной инфекции, а также собирает и выводит отходы жизнедеятельности всех клеток. Капилляры и сосуды, по которым течет лимфа, пронизывают все ткани организма, а лимфоузлы располагаются по нашему телу таким образом, чтобы препятствовать распространению инфекции и раковых клеток. Лимфоузлы щитовидной железы играют особую роль, поскольку не допускают патогенов не только в область щитовидки, но и в головной мозг.
Шейные лимфоузлы и щитовидная железа
В человеческом теле расположено от 400 до 1000 лимфоузлов, каждый из которых отвечает за фильтрацию лимфы. Наиболее важные узлы располагаются около магистральных вен и принимают лимфу от определенного органа или областей тела. Такие лимфоузлы называют регионарными (региональными), их около 150 групп.
Важнейшие лимфоузлы располагаются между глоткой и полостью рта, под челюстью, у подбородка, на затылке, на шее, в области ушей, ключиц, подмышек, груди, на локтевом сгибе, в селезенке, под коленями, в области паха, бедер, брюшной полости, в подвздошной области.
Региональные лимфоузлы щитовидной железы – это образования, расположенные в непосредственной близости от органа и принимающие от него лимфу. К ним относятся лимфоузлы под подбородком, в области ушей, подчелюстные, затылочные и шейные поверхностные.
 Если размеры и консистенция узлов изменяются, это может указывать на заболевания щитовидной железы.
Если размеры и консистенция узлов изменяются, это может указывать на заболевания щитовидной железы.
О чем свидетельствует увеличение лимфоузлов в области щитовидки
Лимфатические узлы могут увеличиваться в размерах на кратковременный или продолжительный период. Такое явление называется лимфаденопатией, и оно может быть следствием ряда причин:
Какие лимфоузлы воспаляются при заболеваниях щитовидки
При непосредственном поражении щитовидной железы могут увеличиваться следующие лимфатические узлы:
- спереди трахеи;
- в области голосовых связок;
- подчелюстные;
- в подбородочной области;
- вблизи яремной вены;
- на шее сзади;
- в промежутке между щитовидкой и пищеводом.
Другие симптомы
Увеличение лимфоузлов щитовидной железы иногда сопровождается другими признаками:
- патологическая потливость;
- боль в области глотки, горла, трахеи;
- чувство сдавления пищевода;
- затрудненное глотание;
- осиплость и хрипота;
- выраженная одышка;
- слабость;
- уплотнение на шее по типу птичьего зоба;
- ощущение распирания в шее.
Что можно увидеть на УЗИ
УЗИ щитовидной железы и лимфоузлов шеи – диагностический метод, который позволяет оценить размеры долей и перешейка щитовидки, структуру ткани, обнаружить узлы и кисты, отследить увеличение. Метод дает недостаточно информации для выявления рака и метастазов в других органах. Поэтому при диагностике доброкачественных и злокачественных процессов нередко дополнительно назначается биопсия.
Злокачественные образования ЩЖ встречаются довольно часто. Рак щитовидной железы в общей структуре онкологических заболеваний составляет 0,5% всех случаев у мужчин и 1% у женщин. Щитовидка и лимфоузлы тесно связаны.
 По мере роста злокачественная опухоль дает множественные метастазы, которые поражают ближайшие лимфоузлы.
По мере роста злокачественная опухоль дает множественные метастазы, которые поражают ближайшие лимфоузлы.
Процесс метастазирования проходит четыре стадии:
- Х – лимфоузлы без внешних изменений, состояние определить невозможно.
- 0 – регионарные узлы не увеличены.
- 1а – метастазы присутствуют в лимфоузлах возле гортани и трахеи.
- 1б – метастазы поражают узлы в средостении, под челюстью, у яремной вены, над ключицей.
Помимо клеток щитовидки, злокачественные образования могут изначально развиваться из лимфоидных тканей. Такие опухоли называют лимфомами, они чаще всего развиваются у пожилых людей, у женщин в 2/3 случаев. Часто в анамнезе у пациентов с лимфомой имеется тиреоидит Хашимото.
Лимфомы сопровождаются такими признаками:
- выраженное увеличение щитовидки;
- деформация шеи (чаще односторонняя);
- крупные лимфоузлы на стороне опухоли;
- сдавление шеи;
- нарушение глотания;
- хриплость, потеря голоса;
- потливость, слабость;
- снижение массы тела.
Шейные лимфоузлы после удаления щитовидной железы
Лимфоузлы могут увеличиваться и по причинам, не связанным с щитовидной железой. Такое явление может наблюдаться даже после удаления щитовидки.
Шейная лимафденопатия бывает следствием таких факторов:
- краснуха и корь;
- инфекционные заболевания дыхательных органов и полости рта (тонзиллит, фарингит);
- системные инфекции, протекающие с поражением шейных лимфоузлов (врожденный листериоз, сифилис, бруцеллез, паховый лимфогранулематоз);
- ослабление иммунитета на фоне затяжной инфекции, переохлаждения, стресса или дефицита витаминов;
- длительный прием лекарственных препаратов типа Атенолола, Каптоприла, Карбамазепина, Пенициллина и др.;
- системные болезни лимфоидной ткани (лимфогранулематоз, хронический лимфолейкоз, аутоиммунный лимфопролиферативный синдром).
Риск воспаления лимфатических узлов повышен, если железа была удалена по причине зоба, тиреотоксикоза, аденомы доброкачественной формы. В случае, если операция проходила по поводу рака щитовидки, воспаление лимфатических узлов может быть следствием метастазов. Риск такого явления повышен в течение 5 лет после операции.
Увеличение регионарных узлов щитовидной железы не всегда свидетельствует об онкологическом заболевании, но всегда имеется такой риск. Поэтому при любых подозрительных симптомах необходимо обратиться к специалисту и пройти обследование.
Источник