Лимфома паховых лимфоузлов фото

Предназначение лимфатической системы – поддержание иммунитета, а также защита организма от вирусных и бактериальных инфекций. При нарушении работы этой системы, повышается риск развития рака лимфоузлов в паху – тяжелого заболевания, характеризующегося поражением клеток лимфатической системы. При данном патологическом процессе поражаются региональные паховые лимфоузлы, расположенные по обе стороны промежности.
Что такое паховая лимфома или рак лимфоузлов в паху?

Среди многих видов онкологии рак паховых лимфоузлов встречается крайне редко. Это заболевание связано с поражением лимфатических узлов в области лобка и внутренней стороны бедра. В патологический процесс могут быть вовлечены органы репродуктивной и мочевыделительной системы. В медицине встречается несколько форм болезни, которая более известна как лимфома или лимфосаркома.
Врачи неустанно продолжают изучение процессов формирования атипичных клеток, провоцирующих развитие рака лимфоузлов в паховой области. Основная группа риска – пациенты старше 50 лет, имеющие в анамнезе хронические болезни и инфекции. По статистике 70% заболевших – лица мужского пола, что связывают с понижением функций предстательной железы в пожилом возрасте, уменьшением половой активности на фоне снижения продуцирования отдельных гормонов.
Какие причины возникновения рака лимфоузлов в паховой области?
Для врачей по-прежнему остается открытым вопрос, что провоцирует рак лимфоузлов в паховой области. Специалисты сходятся во мнении, что развитие данного вида онкологии связано с возникновением аутоиммунных заболеваний, блокирующих работу лимфатической системы. Ярким примером таких патологий выступает вирус иммунодефицита человека, под влиянием которого повышается вероятность формирования клеток, с поврежденной структурой.
Предрасполагающие факторы, при которых возникает рак паховых лимфоузлов у мужчин:
- хронические инфекции мочеполовой системы;
- работа с ядохимикатами;
- облучение области паха радиацией;
- опухоли предстательной железы.
Лимфома или лимфосаркома в паху у мужчин чаще является вторичным онкологическим процессом. Он развивается на фоне метастазирования опухолей, расположенных в малом тазу: мочевого пузыря, простаты. Клетки могут проникать в паховую область из почки или кишечника вместе с током лимфы. Нередко предшествует проблеме перерождение узла при лимфаденопатии.
Рак паховых лимфоузлов у женщин, в подавляющем большинстве диагностированных случаев, возникает при онкологических заболеваниях репродуктивной системы.
Уплотнения в паху появляются при запущенной форме и стадии таких патологий:
- рак шейки матки;
- злокачественная фиброма;
- рак эндометрия;
- опухоль яичника или влагалища.
Через лимфатические узлы в лобковой зоне проходит весь объем лимфы, устремляющийся из нижних конечностей, половых органов и мочевыделительной системы. Поэтому опасный процесс может возникнуть, как последствие меланомы или саркомы кости. Научно доказано, что некоторые типы лимфом образуются на фоне сильного падения иммунитета или под воздействием ряда вирусов (герпеса, Эпштейн-Барра).
Предрасполагающие факторы, способные стимулировать рост злокачественной опухоли в паху у женщин:
- рецидив онкологии костей, репродуктивных органов;
- поздние первые роды после 35 лет;
- менопауза;
- длительное нарушение гормонального фона, резкие скачки.
Как и многие другие виды онкологии, рак паховых лимфоузлов или другой части тела имеет генетическую предрасположенность. Поэтому при наличии заболевания у родителей риск развития у детей повышается на 50%.
Симптомы и проявления опухоли лимфоузлов в паховой области
Прежде всего следует понимать, что медики выделяют ряд клинических признаков, которые сопровождают патологический процесс в подавляющем большинстве случаев.
Эти основные симптомы рака лимфоузлов в паху позволяют пациенту заподозрить заболевание и своевременно обратиться к врачу за консультацией:
- снижение аппетита и резкая потеря веса, кажущаяся беспричинной;
- учащенные нарушения деятельности ЖКТ, в особенности диарея, тошнота, рвота;
- систематическое беспричинное повышение температуры, чаще до субфебрильных значений;
- покраснение кожных покровов в области воспаленного лимфоузла;
- постоянная слабость и сонливость, спровоцированные падением уровня гемоглобина;
- пораженные лимфоузлы увеличиваются в размерах, что ощущается при пальпации.
Симптомы у мужчин

Помимо основных клинических признаков, онкологи выделяют особую симптоматику у представителей разных полов.
Примечательно, что симптомы рака паховых лимфоузлов у мужчин выражены менее ярко, однако, знать о них важно:
- потеря веса более 10 кг;
- потливость в ночное время;
- нервозность, апатия;
- нарушение мочеиспускания;
- увеличение узлов возле гениталий.
Некоторые из перечисленных симптомов схожи с клиническими проявлениями простатита или аденомы простаты. Чтобы поставить точный диагноз и своевременно начать лечение, важно не откладывать визит к врачу.
Симптомы у женщин

На проявление симптомов рака лимфоузлов в паху у женщин влияет наличие патологий матки и маточных труб.
При этом особенности клинической картины в отношении представительниц слабого пола таковы:
- потеря аппетита;
- отеки нижних конечностей;
- тянущие боли в нижней части живота;
- спазмы при сексуальном контакте;
- ощущение инородного тела во влагалище.
Лимфома может развиваться на фоне кисты, поэтому любые опухоли в паху у женщин требуют обязательной диагностики. Специалисты рекомендуют регулярно проводить легкую пальпацию в зоне бикини и внутренней стороны бедер.
Стадии развития болезни
Прежде всего, специалисты классифицируют рак лимфоузлов в паху по стадиям прогрессирования патологического процесса. В данном случае основными отличиями, указывающими на ту или иную стадия развития болезни, являются отдельные симптомы.
Таким образом, можно выделять следующие этапы развития онкологии:
- На 1 стадии лимфоузлы практически не изменяются, но новообразования уже заметны на УЗИ. Такая опухоль лимфоузлов в паху у женщин иногда обнаруживается случайно при гинекологическом осмотре.
- На 2 стадии поражаются 2–3 узла, а также воспаляются прилегающие к ним ткани.
- На 3 стадии начинается распространение метастазов в ближние регионарные узелки через лимфоцитарные сосуды. Образования могут поражать кости таза, нижнего отдела позвоночника или конечностей, проявляться в печени и легких. Наблюдается потеря веса, хроническая усталость, проблемы с пищеварением.
- 4 стадия наиболее тяжелая, при которой процесс метастазирования способен охватывать любые региональные лимфоузлы по всему организму.
Симптомы и скорость прогрессирования патологии зависят от вида рака. Чаще всего встречается диффузная, маргинальная и плоскоклеточная лимфома в паху, как у мужчин, так и у женщин.
Диагностика
Не каждая опухоль лимфоузлов в паху является онкологическим заболеванием. Но при появлении отечного узла, который не уменьшается более 4 недель, следует показаться хирургу или онкологу.
Диагностика проходит в несколько этапов, первым из которых является первичный осмотр. На приеме врач составляет анамнез, проводит пальпацию паховых лимфоузлов, визуально оценивает степень их увеличения, фиксирует гиперемию кожи и т.д.
Следующим шагом в диагностике онкологического процесса, затрагивающего региональные лимфоузлы, является проведение ультразвукового исследования (УЗИ) интересующего участка.
Третьим шагом является проведение биопсии. Этот метод диагностики считается наиболее достоверным и точным способом установления вида атипичных клеток.
Для проведения биопсии врач осуществляет забор материала, сделать это можно двумя методами:
- Проводится операция, при которой полностью удаляется воспаленный лимфоузел, подходящий для исследования. На диагностику уходит до 14 суток.
- Под местной анестезией берется кусочек ткани, проводится срочный лабораторный анализ, после чего принимается решение о необходимости дальнейшего лечения.
Если подозревается лимфома в паху у мужчин, важно исключить аденому простаты, кисты в предстательной железе и другие доброкачественные новообразования. Обязательно проводится КТ с контрастом, дающее информацию о размере и расположении пораженного узла.
Все процедуры осуществляются после УЗИ диагностики, которая показывает состояние мягких тканей, вовлеченность кровеносных сосудов. Анализ крови на онкомаркеры помогает выделить тип опухоли.
Лечение рака
На начальной стадии лучший способ лечения рака лимфоузлов в паху – удаление всей цепочки узлов и лимфатических сосудов, пораженных онкологическим заболеванием. Для исключения скорого рецидива хирург убирает даже внешне здоровые участки, способные сохранить атипичные клетки. Биоматериал после хирургического вмешательства обязательно используется для повторной биопсии, которая покажет тип опухоли. Если диагностирована стадия болезни без метастазирования, врачи могут принять решение об отмене дальнейшей терапии, оставляя пациента на профилактическом учете.
На втором этапе чаще всего используется химиотерапия. Методика предусматривает введение специальных препаратов, действующих на раковые клетки в виде яда.
Составы подбираются строго индивидуально на основании результатов биопсии:
- Этопозид;
- Цисплатин;
- Доксорубицин;
- Циклофосфан.
Химиотерапия необходима уже на 2 стадии, чтобы предупредить рецидив рака лимфатических узлов. Наиболее восприимчивы к токсинам Т-опухоли, лимфома Ходжкина. Но для достижения длительной ремиссии больному следует пройти не менее 3–4 курсов химии, каждый из которых сильно понижает иммунитет.
Поэтому лечение сочетается с иммунотерапией:
- прием поливитаминных комплексов с большим количеством минеральных веществ;
- соблюдение полноценной диеты, обогащенной витаминами и белками;
- использование препаратов, уничтожающих микробы для предотвращения инфекций после химиотерапии (Ацикловир, Иммунал, Энтероферон).
При распространении лимфомы на 2 и более узлов рекомендуется курс лучевой терапии. Дозированное облучение радиацией уничтожает атипичные клетки, но для положительного результата требуется не менее 5 сеансов. Необходимо делать перерыв 1–3 недели между разными методами, чтобы помочь организму восстановиться и предотвратить обострение хронических заболеваний.
При агрессивных видах рака лимфоузлов в паховой зоне, природа которых связана с генетикой или другими факторами, проводится трансплантация костного мозга. Перед проведением пересадки больного подвергают курсу химиотерапии, чтобы исключить даже малейшую вероятность отторжения пересаживаемого костного мозга. Таким образом врачи добиваются того, чтобы трансплантируемые ткани прижились.
Метастазы и рецидив
Большинство пациентов обращаются с раком лимфоузлов в паху на 2 и 3 стадии, когда начинается активный выброс атипичных клеток. При попадании с лимфой в другие внутренние органы, они провоцируют рост метастазов. Немало новообразований активируется через 3–6 месяцев после хирургического удаления основной опухоли. Основная масса сосредотачивается в костной ткани, печени, селезенке больного.
Лимфатическая система имеет множество разветвлений и сосудов, связывает воедино все органы. Поэтому врачам сложно предотвратить рецидив рака лимфоузлов, который возникает у 25–50% пациентов, чаще фиксируется у мужчин. Для своевременной диагностики рецидива специалисты рекомендуют каждые 3 месяца проходить полное обследование, следить за определенными онкомаркерами и уровнем кровяных телец.
Какой прогноз жизни при паховой лимфоме?
По медицинской статистике прогноз при раке лимфоузлов у женщин и мужчин практически идентичный. Наиболее благоприятно лечение сказывается на активности лимфомы Ходжкина и В-лимфомах: добиться стойкой ремиссии можно с вероятностью до 85–90% (в зависимости от стадии). Выживаемость при более агрессивных формах достигает 50%.
Информативное видео
Будьте здоровы!
Источник
Дата публикации 29 мая 2020Обновлено 29 мая 2020
Определение болезни. Причины заболевания
Лимфомы — это заболевания, для которых характерен первичный локальный злокачественный опухолевый рост, исходящий преимущественно из внекостномозговой лимфоидной ткани. В отличие от лейкозов с первичным поражением костного мозга и лейкемическими нарушениями периферической крови, лимфомы локализуются в лимфатических узлах, в той или иной степени проникая в окружающие ткани. При этом в костном мозге долгое время опухолевые клетки не образуются.
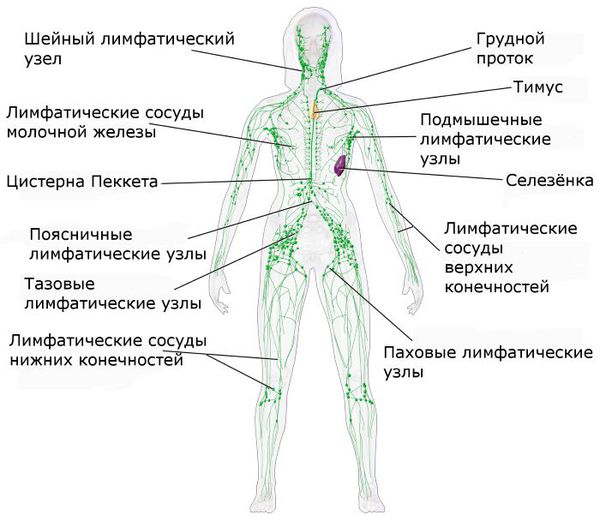
Лимфомы подразделяются на две большие группы: лимфогранулематоз (болезнь Ходжкина или ходжинские лимфомы) и неходжкинские лимфомы (лимфосаркомы, НХЛ) [1]. Ходжкинские лимфомы встречаются в 40 % случаев, а неходжкинские — в 60 %. Единственный достоверный дифференциальный признак ходжкинских лимфом в отличие от неходжкинских — морфологическое исследование, при котором находят специфические для болезни Ходжкина клетки Березовского — Штернберга — Рида. В дальнейшем для уточнения диагноза проводят иммуногистохимическое исследование.
В структуре онкологических заболеваний Российской Федерации лимфома Ходжкина занимает 9-10 место. Мужчины болеют чаще женщин, городские жители — чаще сельских.
Отмечено два пика заболеваемость лимфомой Ходжкина у взрослых:
- Возраст 20-30 лет.
- Старше 60 лет.
Вероятно, первый пик связан с пролиферативным потенциалом клеток (способностью к размножению), а второй пик — с ослаблением иммунного контроля.
По данным Российского онкологического центра им. Н. Н. Блохина, в Российской Федерации каждый год выявляются около 10-12 тыс. новых случаев неходжкинской лимфомы, что составляет 2,6 % от всех злокачественных опухолей. Пик заболеваемости приходится на возрастную группу 16-34 лет [2][3].
Этиология лимфом до конца не изучена, существуют особенности течения заболевания у детей и на фоне иммунодефицита (например ВИЧ).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы лимфомы
Первые симптомы заболевания:
- слабость;
- повышение температуры до 38°С и выше;
- потливость, особенно в ночное время.
Первые признаки заболевания совпадают с клинической картиной ОРВИ или ОРЗ.
В течение нескольких недель происходят следующие изменения:
- снижается вес;
- увеличиваются лимфатические узлы.
Нужно помнить о том, что лимфатические узлы могут увеличиваться и при ОРВИ, поэтому не следует излишне паниковать по этому поводу. При увеличении шейных лимфатических узлов необходимо исключить, помимо системных инфекционных заболеваний, патологию зубов, ротоглотки и гортани [3][4]. Лимфатические узлы могут увеличиваться от расчёсов на голове при нервно-аллергических реакциях и педикулёзе, и внесение инфекции через эти расчёсы.
Как правило, увеличенные лимфатические узлы воспалительного характера болезненные при пальпации, плотно-эластичные, часто спаянные с гиперемированной кожей. Напротив, лимфоузлы при лимфоме плотные и абсолютно безболезненные.
Одним из отличительных признаков лимфом является усиление и/или появление боли в лимфатических узлах при употреблении алкоголя. Возникает кожный беспричинный зуд и гиперергическая реакция на укус насекомых (комаров и др.), которой раньше не было [5][8]. При этом необходимо помнить о такой патологии, как болезнь кошачьих царапин — воспалении лимфатических узлов после царапины или укуса кошки в течении 3-25 дней.
При онкологическом заболевании увеличенный лимфатический узел может быть проявлением метастаза. Учитывая, что лимфатический узел является фильтром, который “вылавливает” инфекцию или опухолевую клетку, его увеличение сигнализирует о присутствии патологии и требует внимательного отношения со стороны больного. Изначально может увеличиваться один лимфатический узел и группа регионарных, но может и присутствовать и генерализованное увеличение лимфатических узлов.

В дальнейшем при разрастании опухолевых масс в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником) и компрессии пищевода и верхних дыхательных путей появляется затруднённость дыхания и глотания. При сдавлении сосудистого пучка возникает симптом верхней полой вены, проявляющийся в набухании вен верхних конечностей и особенно головы и шеи [4][5].
Обширное разрастание опухоли в забрюшинном пространстве и брыжейке кишки приводит к кишечной непроходимости, отсутствию мочи с развитием гидронефроза. Соответственно локализация опухолевых клеток в селезёнке приведёт к увеличение селезёнки в размерах и боли в левом подреберье за счёт перерастяжения капсулы селезёнки.
Патогенез лимфомы
Патогенез лимфомы Ходжкина и неходжкинских лимфом различный. При лимфоме Ходжкина лимфоидное новообразование появляется в одном лимфатическом узле или в цепочке лимфоузлов и изначально распространяется в пределах смежных лимфатических узлов. Неходжкинские лимфомы, как правило, возникают вне узлов и распространяются непредсказуемым образом.
Патогенез лимфомы Ходжкина. Выдвигаются различные теории, основные из них:
- генетическая — заболевание возникает при нарушении определённых цепей в генотипе клеток, наблюдается семейная наследственность;
- постинфекционная — в ряде случаев в анамнезе отмечаются перенесённые инфекции, такие как инфекционный мононуклеоз, цитомегаловирус и др.;
- спонтанная бласттраснформация лимфоцитов — превращение лимфоцитов под влиянием различных стимуляторов, в том числе чужеродных антигенов, в бластоподобные формы, способные к делению [3][7].
Патогенез неходжкинской лимфомы. Доказанной теории возникновения НХЛ нет. Отмечается повышенное число заболевших среди следующих пациентов:
- с отягощённой наследственностью, у родственников которых выявлены опухолевые заболевания крови;
- перенёсших инфекционные заболевания;
- после иммуносупрессии и трансплантации печени, почек и сердца [8][9].
Таким образом, лимфомы возникают после сильной встряски иммунной системы с последующим её дисбалансом в виде бласттрансформации. При бласттрансформации по неизвестным причинам не происходит трансформация клеток во взрослый фенотип. Это приводит к большому неконтролируемому образованию бластов, что и является началом опухолевого роста.
Классификация и стадии развития лимфомы
В соответствии с классификацией Ann Arbor (модификация Cotswold) выделяют четыре стадии развития лимфомы [4][5][9].

Стадия I. Характеризуется поражением опухолевыми клетками лимфатических узлов одного региона (регионарное поражение). Допускается поражение одного лимфатического узла из другой регионарной группы, тогда к стадии I добавляется литера “Е”.
Стадия II. Для второй стадии характерно поражение не менее двух лимфатических зон выше или ниже диафрагмы — это могут быть поражённые лимфатические узлы разных регионов, например шейных и подмышечных, узлов средостения и шейных и т. д. Добавление в классификации литеры “Е” происходит при поражении экстралимфатических тканей (печени, селезёнки, костного мозга) и/или органа по ту же сторону диафрагмы.
Стадия III. Поражение лимфатических узлов по обе стороны диафрагмы, например паховых и шейных, паховых и лимфатических узлов средостения. Номенклатура опухоли подразумевает чёткое определение экстранодальных поражений (поражение опухолевыми клетками вне лимфатических узлов):
- III S(1) стадия — с вовлечением селезёнки;
- III E(2) стадия — с локализованным экстранодальным поражением;
- III SE стадия: сочетание III S и III E.
Стадия IV. Множественное поражение лимфатических узлов в различных зонах организма человека или поражение экстралимфатических органов (одного или несколько). При этом лимфатические узлы могут быть как поражены, так нет.
Обязательным в классификации является оценка общего состояния пациента:
- литера “А” добавляется при отсутствии общих симптомов интоксикации;
- литера “В” характеризуется лихорадкой не менее трёх дней подряд выше 38°С, ночной обильной потливостью, снижением веса на 10 % тела за последние 6 месяцев; к “Б” также относятся повышение в крови СОЭ (скорости оседания эритроцитов), церулоплазмина, α2-глобулина, фибриногена, ЛДГ (лактатдегидрогеназы).
- литера “Х” добавляется при значительных размерах опухоли (более 10 см) и при огромных размерах опухолевых масс в средостении.
Осложнения лимфомы
При лимфоме важно оценить общее состояние больного, для этого используется шкала ECOG (Eastern Cooperative Oncology Group) [5][8][9].
| Статус | Определение |
|---|---|
| Физическая активность больного не отличается от активности до заболевания, пациент ведёт себя как абсолютно здоровый человек | |
| 1 | Физическая активность снижена, но пациент сам передвигается и в состоянии выполнять не интенсивные физические нагрузки и заниматься лёгкими видами физической работы и умственным трудом |
| 2 | Физическая активность снижена, появляется утомляемость, но пациент способен самостоятельно передвигаться и обслуживать себя. Усталость компенсируется постельным режимом, которое занимает не более половины светлого времени суток |
| 3 | Физическая активность значительно снижена, пациент не способен полностью обслуживать себя в домашних условиях. Утомляемость вынуждает пациента более половины суток проводить в постели |
| 4 | Самая тяжёлая категория больных, они полностью обездвижены и постоянно находятся в постели или в сидячем положении, не могут себя обслуживать. Минимальная физическая нагрузка моментально истощает их, с пациентами невозможна длительная продуктивная коммуникация |
Осложнения при лимфоме Ходжкина:
- обструкции мочевыводящих путей, пищеварительной и дыхательной систем, за счёт разрастания опухолевой ткани и компрессионного сдавления окружающих органов;
- появление опухолевых инфильтратов в лёгких и ЦНС, которые проявляются неврологической симптоматикой (параличом, парезом и энцефалопатией) и пневмонией;
- при генерализации опухолевого процесса наступает почечная, печёночная и сердечно-лёгочная недостаточность;
- в связи с ослаблением иммунитета учащаются инфекционные заболевания, и появляются оппортунистические инфекции — их возбудителем являются организмы, не вызывающие патологий у здоровых людей.
Осложнения при неходжкинской лимфоме схожи, но есть некоторые особенности:
- чаще возникает лимфоматозный менингит;
- синдром верхней полой вены;
- двусторонняя непроходимость мочеточников;
- кишечная непроходимость из-за разрастания опухолевых масс в брыжейке кишки;
- ослабление мышечной активности конечностей, вплоть до полного обездвижения;
- компрессия спинного мозга;
- патологические переломы длинных костей.
Диагностика лимфомы
Как правило, при отсутствии системных проявлений заболевания и увеличении одного или нескольких лимфатических узлов проводят антибиотикотерапию. Если картина не меняется, необходимо выполнить ряд дополнительных обследований (рентген грудной клетки, КТ, УЗИ) и пункционную биопсию. Достоверный диагноз лимфомы можно поставить только на основании гистологии, полученной при биопсии лимфатического узла. Наиболее информативный способ — это забор изменённого лимфатического узла. Для определения подвида лимфомы и назначения химиотерапии необходимо провести полное морфологическое исследование с обязательным иммуногистохимическим анализом.
Перед взятием биопсии, помимо стандартного клинического обследования, необходимо исключить следующие факторы, влияющие на изменение лимфоузлов:
- хронический лимфолейкоз и острый лейкоз по общему анализу крови;
- учитывать, что лимфоцитоз может сопровождать инфекционную патологию, такую как ВИЧ, вирус Эпштейна-Бара, цитомегаловирус, вирусные гепатиты, токсоплазмоз и др.;
- опухоль вилочковой железы (выявляют методом компьютерной томографии);
- выяснить, не было ли в ближайшее время вакцинации и приёма лекарственных препаратов.
Диагноз ставится только по результатам гистологического исследования поражённого лимфатического узла. Анализ проводят методом аспирационной биопсии (взвесь клеток). Для этого под новокаином трепан-иглой (режущая игла, оснащённая пункционным пистолетом) берут столбик ткани поражённого органа, затем окрашивают и изучают под микроскопом.

Иногда этого бывает недостаточно, и морфологи просят предоставить для исследования часть или целый лимфатический узел. В таком случае под местной анестезией полностью удаляют конгломерат поражённых лимфоузлов [3][4].
Для постановки диагноза пользуются последней версией МКБ (Международная классификация болезней) с учётом стадийности, которая учитывает не только распространение опухоли по лимфатическим узлам и тканям за пределами лимфатической системы, но и общее состояние больного.
Также для диагностики лимфом применяют лучевые методы:
- рентгенография органов грудной клетки в двух проекциях используется при невозможности выполнения КТ, МРТ или позитронно-эмиссионной томографии;
- ультразвуковое исследование (УЗИ) периферических лимфатических, внутрибрюшных и забрюшинных узлов и органов брюшной полости — выполняют при невозможности выполнения КТ или МРТ (отсутствие оборудования в клинике или специалиста и боязни пациентом замкнутого пространства);
- компьютерная томография (КТ) грудной и брюшной полости — стандарт обследования пациентов с лимфомами;
- магнитно-резонансная томография (МРТ) шеи, грудной и брюшной полости зачастую позволяет чётко определить стадию заболевания;
- позитронно-эмиссионная томография (ПЭТ) и КТ всего тела с 18F-фтордезоксиглюкозой (ФДГ).
Визуализация лимфатических узлов и интерпретация полученных результатов во многом зависят от оборудования и специалиста, который проводит обследование. Для оценки динамики лечения лучше наблюдаться в одном медицинском центре и у того же специалиста. Это поможет уменьшить погрешность техники и влияние человеческого фактора.
Лечение лимфомы
При увеличенных лимфатических узлах категорически запрещено заниматься самолечением. Прогревать лимфоузлы нельзя, так как это может привести к распространению инфекции или генерализации опухолевого процесса. Также нельзя прикладывать лёд, так как это только усилит воспаление и ухудшит общее состояние пациента.
Лечение лимфомы Ходжкина заключается в использовании лучевой и лекарственной терапии, и их комбинации. При I и II стадиях болезни Ходжкина назначаются дакарбазин, винбластин, блеомицин и доксорубицин. Эти лекарства не вызывают серьёзных осложнений. Для полного излечения, которое возможно на этих стадиях у 95 % онкобольных, требуется не менее двух курсов этими препаратами; III и IV стадии лимфомы Ходжкина требуют 6-8 курсов лечения комплексом таких препаратов, как прокарбазин, винкристин, циклофосфамид, адриамицин, этопозид и бленоксан. Они также эффективны, но при их назначении имеется риск развития вторичного рака или лейкемии [7][10].
Лечение неходжкинской лимфомы. В лечении неходжкинских лимфом применяют лучевую терапию с/или химиотерапией. В ряде случаев проводят химиотерапию с последующей трансплантацией мезенхимальных стволовых клеток или костного мозга как источника стволовых клеток [8][9]. В последнее время обнадёживающие результаты лечения получены при использовании моноклональных антител. Следует отметить, что лечение в каждом случае врач подбирает индивидуально в зависимости от общего состояния пациента, сопутствующей патологии и варианта опухоли в соответствии со стандартами химиотерапии и лучевой терапии. В некоторых случаях (при большем локальном конгломерате узлов, значительно увеличенной селезёнке и др.) прибегают к хирургическому удалению поражённого органа [5][6]. В настоящее время разрабатываются молекулярно-генетические исследования опухолевых клеток, типирование, создание специфических сывороток и вакцин против каждого вида опухоли индивидуально для каждого пациента, но это медицина будущего и доступна пока единичным медицинским центрам.
Клинические рекомендации по определению эффективности лечения [4][5]
Эффективность лечения следует оценивать после 2-3 курсов химиотерапии при сохранении стабильной клинической картины не менее двух недель. С помощью УЗИ, КТ, МРТ или ПЭТ оценивают:
- динамику размеров лимфатических узлов;
- размеры опухоли при поражении печени или селезёнки;
Также проводят иммуногистохимическое исследование костного мозга для верификации опухолевых клеток. В зависимости от полученных данных, эффективность лечения расценивают как:
- полную ремиссию;
- частичную ремиссию;
- неуверенную полную ремиссию;
- частичную ремиссию и стабилизацию заболевания;
- рецидив.
Оценка эффективности также определяется в середине лечения с учётом размеров лимфатических узлов, количество поражённых лимфоузлов, размеров селезёнки, результата пункции костного мозга.
В литературе последних лет [11][12] появились исследования о прогностическом значении микроРНК (малые некодирующие молекулы РНК) и других маркеров, позволяющих на ранних стадиях и после курса лечения определить возможность рецидива. Эти современные маркеры являются наиболее чувствительными методами, но пока находятся на стадии клинических испытаний.
Прогноз. Профилактика
Прогноз при лимфоме Ходжкина зависит от формы и стадии заболевания:
- при локальных формах лимфомы Ходжкина с локализацией процесса над диафрагмой пятилетняя общая и безрецидивная выживаемость больных составляет при комплексной терапии около 90 %, десятилетняя и более — 80 %.
- при лимфоме Ходжкина III A стадии пятилетняя общая и безрецидивная выживаемость составляет более 80 %, при III Б стадии — около 60 %.
- при IV стадии после полихимиолучевого лечения пятилетняя общая выживаемость составляет около 45 %.
Хорошо выздоравливают молодые пациенты, особенно на ранних стадиях заболевания.
Неходжкинские лимфомы на ранних стадиях имеют относительно хороший прогноз. Современная терапия позволяет добиться более чем десятилетней выживаемости на ранних стадиях, но поздние стадии заболевания фактически не поддаются лечению и приводят к смерти.
В онкологической практике применяют таблицу прогнозирования выживаемости пациента с лимфомой [5][9].
| Международный прогностический индекс (МПИ): | ||
|---|---|---|
| Параметр | Благоприятный | Неблагоприятный |
| Возраст, годы | ≤60 | >60 |
| Общее состояние по шкале ECOG | 0-1 | 2-4 |
| Уровень ЛДГ в сыворотке | Нормальный | Повышен |
| Число экстранодальных очагов поражения | ≤1 | >1 |
| Стадия Ann Arbor | I-II | III-IV |
В правой колонке таблицы, представлены значения, характерные для неблагоприятного течения заболевания. Если каждый параметр принять за единицу, то рассчитывается МПИ следующим образом:
- 0-1 — низкая группа риска;
- 2 — промежуточная низкая;
- 3 — промежуточная высокая;
- 4 или 5 — высокая.
При достижении полной ремиссии регулярно проводится осмотр и опрос пациента, лабораторные исследования, рентгенологический контроль органов грудной клетки, УЗИ брюшной полости и периферических лимфатических коллекторов. Частота обследования:
- в течение первого года — каждые три месяца;
- на второй год — каждые шесть месяцев;
- в дальнейшем — ежегодно.
После проведённой химио- и лучевой терапией необходимо проверять функции щитовидной и молочных желёз.
Методов профилактики лимфомы в настоящее время не существует, поскольку до конца не изучены этиологические факторы, ведущие к развитию заболевания.
Источник