Лимфома из малых лимфоцитов код мкб
C81
C81.0
C81.1
C81.2
C81.3
C81.7
C81.9
C82
C82.0
C82.1
C82.2
C82.7
C82.9
C83
C83.0
C83.1
C83.2
C83.3
- ретикулосаркома
C83.4
C83.5
C83.6
C83.7
C83.8
C83.9
C84
C84.0
C84.1
C84.2
C84.3
C84.4
C84.5
C85
C85.0
C85.1
C85.7
C85.9
C88
C88.0
C88.1
C88.2
C88.3
C88.7
C88.9
C90
C90.0
C90.1
C90.2
C91
C91.0
C91.1
C91.2
C91.3
C91.4
- лейкемический ретикулоэндотелиоз
C91.5
C91.7
C91.9
C92
C92.0
C92.1
C92.2
C92.3
- хлорома
- гранулоцитарная саркома
C92.4
C92.5
C92.7
C92.9
C93
C93.0
C93.1
C93.2
C93.7
C93.9
C94
C94.0
C94.1
C94.2
C94.3
C94.4
C94.5
C94.7
C95
C95.0
C95.1
C95.2
C95.7
C95.9
C96
C96.0
- нелипидный ретикулоэндотелиоз
- ретикулез
C96.1
C96.2
C96.3
C96.7
C96.9
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Классификация
- Течение и стадии
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Лимфома.
Описание
Лимфома – группа гематологических заболеваний лимфатической ткани, характеризующихся увеличением лимфатических узлов и/или поражением различных внутренних органов, в которых происходит бесконтрольное накопление «опухолевых» лимфоцитов. Первые симптомы лимфом – увеличение размеров лимфатических узлов разных групп (шейных, подмышечных или паховых).
Для лимфом характерно наличие первичного опухолевого очага, подобно солидным опухолям. Однако лимфомы способны не только к метастазированию (как солидные опухоли), но и к диссеминации по всему организму одновременно с формированием состояния, напоминающего лимфоидный лейкоз.
Выделяют лимфому Ходжкина (лимфогранулематоз) и неходжкинские лимфомы (англ. Non-Hodgkinlymphoma).
Симптомы
Как правило, первым симптомом лимфомы является значительное увеличение размеров лимфатических узлов на шее, в подмышечных впадинах или в паху. При этом, в отличие от инфекционных заболеваний, увеличенные лимфатические узлы безболезненны, их размеры не уменьшаются со временем и при лечении антибиотиками. Иногда, вследствие давления со стороны увеличенных печени, селезенки и лимфатических узлов, возникает чувство переполнения в животе, затруднения дыхания, распирающие боли в нижней части спины, ощущение давления в лице или на шее.
Другими симптомами, встречающимися при лимфоме, являются:
• Слабость.
• Повышение температуры тела.
• Потливость.
• Потеря веса.
• Нарушения пищеварения.
Классификация
Термином неходжкинские лимфомы обозначают довольно большую группу лимфом, которые не являются болезнью Ходжкина (лимфогранулематозом). Решение о принадлежности лимфомы к группе неходжкинских лимфом или к болезни Ходжкина принимается после гистологического исследования образца биопсированной ткани. Если при микроскопическом исследовании находят специфические для болезни Ходжкина клетки Березовского-Штернберга-Рида, то ставят диагноз болезни Ходжкина. Если эти специфические клетки не находят, то лимфому относят к группе неходжкинских.
Неходжкинские лимфомы имеют много подвидов, которые отличаются по гистологической картине, клиническим проявлениям и подходам к их лечению. Одни виды лимфом имеют медленное и благоприятное течение, порой длительное время не требуют специального лечения. Такие лимфомы называют индолентными. Ряд других лимфом, напротив, характеризуются быстрым прогрессированием, большим количеством симптомов и требуют немедленного начала лечения. Такие лимфомы называют агрессивными. Встречаются лимфомы с промежуточными характеристиками. Чаще всего аномальный рост лимфоцитов начинается в лимфатических узлах, при этом развивается классический вариант лимфомы, сопровождающийся увеличением лимфатических узлов. Однако встречаются лимфомы, при которых лимфатические узлы не увеличиваются, т. Заболевание первично возникает не в лимфатическом узле, а в различных органах: селезенке, желудке, кишке, легких, головном мозге. Такие лимфомы называют экстранодальными.
Долгое время во многих странах существовали различные классификации, включающие разные названия и термины для обозначения одного и того же вида неходжкинских лимфом, что создавало большие трудности, как для врачей, так и для пациентов. В 2001 международное сообщество выработало единые подходы к классификации лимфом, и была принята единая, так называемая классификация Всемирной организации здравоохранения (ВОЗ), которой сегодня пользуются в большинстве стран мира.
Мы представляем классификацию ВОЗ в полном объеме. При желании каждый может ознакомиться с ней настолько, насколько считает для себя необходимым.
Течение и стадии
Определение стадии лимфомы помогает понять степень распространенности заболевания. Это важная информация для принятия правильного решения в отношении программы лечения. Подходы к лечению начальных (местных) стадий и распространенных стадий лимфом обычно отличаются. При избрании программы лечения учитывают не только стадию, но и многие другие факторы: вид лимфомы, результаты дополнительных исследований (цитогенетических, иммунологических, молекулярных ), состояние больного, его возраст, сопутствующие заболевании Тем не менее, информация о стадии заболевания чрезвычайно важна для разработки эффективной программы лечения.
В соответствии с общепринятой международной классификацией (ее называют классификацией Анн-Арбор по названию города в США, где она была принята) выделяют 4 стадии заболевания: I-ю, II-ю, III-ю и IV-ю. К номеру стадии обычно добавляют буквы А или Б. С помощью этих букв указывают на наличие или отсутствие 3-х важных симптомов, которые могут встречаться у больных лимфомой: лихорадки, выраженной ночной потливости и снижение веса. Если используют букву А – это означает, что вышеуказанные симптомы отсутствуют, если используют букву Б – это говорит о наличии у больного вышеуказанных симптомов.
В классификации выделено четыре стадии заболевания, которые могут быть условно обозначены как местные (локальные, ограниченные) – I-я и II-я стадии и распространенные – III-я и IV-я стадии.
• I-я стадия – допускается вовлечение в лимфомный процесс одной области лимфатических узлов.
• II-я стадия – допускается вовлечение в процесс двух и более областей лимфатических узлов с одной стороны диафрагмы (диафрагма – это мышечный листок, который разделяет грудную клетку и брюшную полость).
• III-я стадия – допускается поражение лимфатических узлов с обеих сторон диафрагмы.
• IV-я стадия – заболевание распространяется помимо лимфатических узлов на внутренние органы: сердце, печень, почки, кишку, костный мозг и.
Причины
Этиология лимфом остается неизвестной. Среди этиологических факторов традиционно рассматриваются такие, общие для всех неопластических заболеваний, факторы как ионизирующая радиация, химические канцерогены, неблагоприятные условия окружающей среды. Дополнительно следует остановиться на роли вирусов, поскольку в ряде случаев развития лимфом прослеживается выраженная взаимосвязь между воздействием вируса и опухолевым ростом. Так было продемонстрировано, что у детей больных эндемической африканской лимфомой Беркитта в 95% случаев имеет место инфицирование вирусом Эпштейн–Барр.
Лечение
Выбор программы лечения зависит от вида лимфомы и состояния больного.
• Индолентные лимфомы в отдельных случаях могут не требовать лечения, достаточным является наблюдение врача (гематолога или онколога). Однако появление первых признаков прогрессирования заболевания: увеличения лимфатических узлов, усиления слабости, повышения температуры тела и являются сигналом для начала лечения. При местно распространенных стадиях часто используют радиотерапию – облучение пораженных опухолью лимфатических узлов. При генерализованных стадиях предпочтение отдают химиотерапии. Спектр возможных препаратов для лечения индолентных лимфом достаточно велик: хлорбутин, флударабин, циклофосфан, винкристин, ритуксимаб и Индолентные лимфомы относятся к заболеваниям, полное излечение которых сегодня представляется маловероятным. Основной целью лечения индолентных лимфом считают увеличение продолжительности и улучшение качества жизни больного.
• Агрессивные лимфомы, как правило, требуют немедленного начала лечения. Одной из наиболее распространенных программ химиотерапии является программа CHOP в сочетании с применением моноклонального антитела Ритуксимаб.
• Высоко агрессивные лимфомы лечатся по программам химиотерапии для острых лимфобластных лейкозов или сходных с ними. Целью лечения агрессивных и высокоагрессивных лимфом является излечение. Однако, это возможно не во всех случаях.
• Одной из эффективных программ лечения агрессивных и высокоагрессивных лимфом является высокодозная химиотерапия с трансплантацией кроветворных стволовых клеток.
Выбор метода лечения – это этап принятия очень важного решения, которое должно основываться на точных данных, касающихся диагноза заболевания, с учетом индивидуальных особенностей больного. Обсуждение вопросов лечения с больным и, по его желанию, с его близкими является неотъемлемым элементом утверждения общей программы лечения.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Хронический лимфолейкоз.

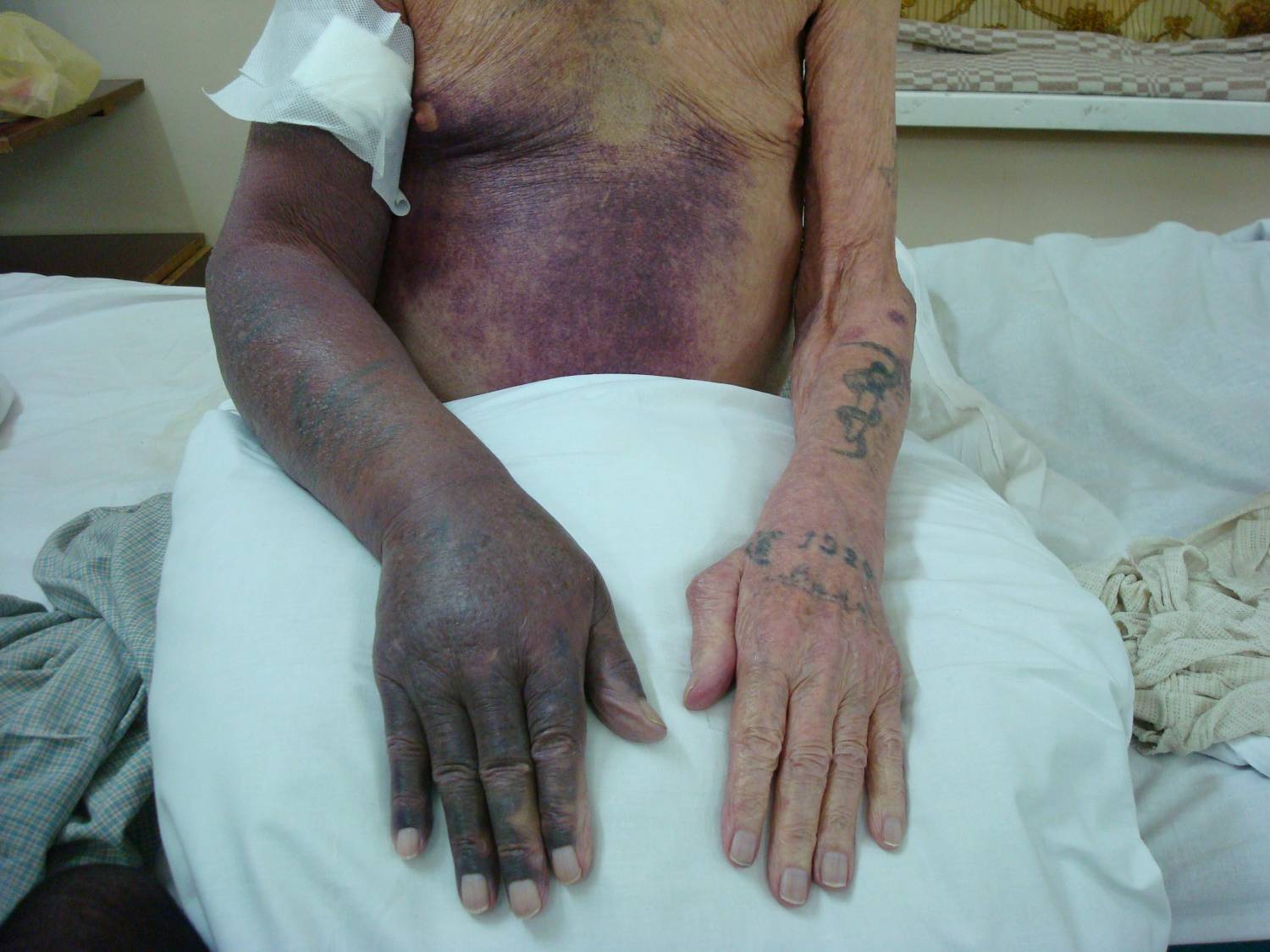
Кожные покровы при хроническом лимфолейкозе
Описание
Хронический лимфолейкоз. Онкологическое заболевание, сопровождающееся накоплением атипичных зрелых В – лимфоцитов в периферической крови, печени, селезенке, лимфоузлах и костном мозге. На начальных стадиях проявляется лимфоцитозом и генерализованной лимфоаденопатией. При прогрессировании хронического лимфолейкоза наблюдаются гепатомегалия и спленомегалия, а также анемия и тромбоцитопения, проявляющиеся слабостью, утомляемостью, петехиальными кровоизлияниями и повышенной кровоточивостью. Отмечаются частые инфекции, обусловленные снижением иммунитета. Диагноз устанавливается на основании лабораторных исследований. Лечение – химиотерапия, пересадка костного мозга.
Дополнительные факты
Хронический лимфолейкоз – заболевание из группы неходжкинских лимфом. Сопровождается увеличением количества морфологически зрелых, но неполноценных В-лимфоцитов. Хронический лимфолейкоз является самой распространенной формой гемобластозов, составляет треть всех лейкозов, диагностируемых в США и странах Европы. Мужчины страдают чаще женщин. Пик заболеваемости приходится на возраст 50-70 лет, в этом периоде выявляется около 70% от общего количества хронических лимфолейкозов.
Пациенты молодого возраста страдают редко, до 40 лет первые симптом болезни возникают всего у 10% больных. В последние годы специалисты отмечают некоторое «омоложение» патологии. Клиническое течение хронического лимфолейкоза очень вариативно, возможно как продолжительное отсутствие прогрессирования, так и крайне агрессивный вариант с летальным исходом в течение 2-3 лет после постановки диагноза. Существует ряд факторов, позволяющих прогнозировать течение заболевания. Лечение осуществляют специалисты в области онкологии и гематологии.
Причины
Причины возникновения окончательно не выяснены. Хронический лимфолейкоз считается единственным лейкозом с неподтвержденной связью между развитием заболевания и неблагоприятными факторами внешней среды (ионизирующим излучением, контактом с канцерогенными веществами). Специалисты считают, что основным фактором, способствующим развитию хронического лимфолейкоза, является наследственная предрасположенность. Типичные хромосомные мутации, вызывающие повреждения онкогенов на начальной стадии болезни, пока не выявлены, однако исследования подтверждают мутагенную природу заболевания.
Клиническая картина хронического лимфолейкоза обусловлена лимфоцитозом. Причиной лимфоцитоза становится появление большого количества морфологически зрелых, но иммунологически дефектных В-лимфоцитов, неспособных к обеспечению гуморального иммунитета. Ранее считали, что аномальные В-лимфоциты при хроническом лимфолейкозе являются долго живущими клетками и редко подвергаются делению. В последующем эта теория была опровергнута. Исследования показали, что В-лимфоциты быстро размножаются. Ежедневно в организме больного образуется 0,1-1% от общего количества атипичных клеток. У разных больных поражаются различные клоны клеток, поэтому хронический лимфолейкоз можно рассматривать как группу близкородственных заболеваний с общим этиопатогенезом и сходной клинической симптоматикой.
Патогенез
При изучении клеток выявляется большое разнообразие. В материале могут преобладать широкоплазменные либо узкоплазменные клетки с молодыми либо сморщенными ядрами, почти бесцветной либо ярко окрашенной зернистой цитоплазмой. Пролиферация аномальных клеток происходит в псевдофолликулах – скоплениях лейкозных клеток, располагающихся в лимфоузлах и костном мозге. Причинами цитопении при хроническом лимфолейкозе являются аутоиммунное разрушение форменных элементов крови и подавление пролиферации стволовых клеток, обусловленное повышением уровня Т-лимфоцитов в селезенке и периферической крови. Кроме того, при наличии киллерных свойств разрушение кровяных клеток могут вызывать атипичные В-лимфоциты.
Классификация
С учетом симптомов, морфологических признаков, скорости прогрессирования и реакции на терапию различают следующие формы болезни:
• Хронический лимфолейкоз с доброкачественным течением. Состояние больного долго остается удовлетворительным. Отмечается медленное увеличение количества лейкоцитов в крови. С момента постановки диагноза до стабильного увеличения лимфоузлов может пройти несколько лет или даже десятилетий. Больные сохраняют трудоспособность и привычный образ жизни.
• Классическая (прогрессирующая) форма хронического лимфолейкоза. Лейкоцитоз нарастает в течение месяцев, а не лет. Отмечается параллельное увеличение лимфоузлов.
• Опухолевая форма хронического лимфолейкоза. Отличительной особенностью этой формы является нерезко выраженный лейкоцитоз при выраженном увеличении лимфоузлов.
• Костномозговая форма хронического лимфолейкоза. Выявляется прогрессирующая цитопения при отсутствии увеличения лимфатических узлов, печени и селезенки.
• Хронический лимфолейкоз с увеличением селезенки.
• Хронический лимфолейкоз с парапротеинемией. Отмечаются симптомы одной из вышеперечисленных форм заболевания в сочетании с моноклональной G- или M-гаммапатией.
• Прелимфоцитарная форма хронического лимфолейкоза. Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
• Волосатоклеточный лейкоз. Выявляются цитопения и спленомегалия при отсутствии увеличения лимфоузлов. При микроскопическом исследовании обнаруживаются лимфоциты с характерным «моложавым» ядром и «неровной» цитоплазмой с обрывами, фестончатыми краями и ростками в виде волосков либо ворсинок.
• Т. Клеточная форма хронического лимфолейкоза. Наблюдается в 5% случаев. Сопровождается лейкемической инфильтрацией дермы. Обычно быстро прогрессирует.
Выделяют три стадии клинических стадии хронического лимфолейкоза: начальную, развернутых клинических проявлений и терминальную.
Симптомы
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
Ассоциированные симптомы: Высокая температура тела. Гипопротеинемия. Изменение аппетита. Изменение веса. Истощение. Лейкоцитоз. Лимфоцитоз. Ломота в суставах. Лихорадка. Общая потливость. Потеря веса. Общая слабость. Увеличение СОЭ. Увеличение лимфоузлов. Увеличение паховых лимфоузлов. Увеличение подмышечных лимфоузлов. Увеличение шейных лимфоузлов. Шум в ушах.
Диагностика
В половине случаев патологию обнаруживают случайно, при обследовании по поводу других заболеваний или при проведении планового осмотра. При постановке диагноза учитывают жалобы, анамнез, данные объективного осмотра, результаты анализов крови и иммунофенотипирования. Диагностическим критерием хронического лимфолейкоза является увеличение количества лейкоцитов в анализе крови до 5×109/л в сочетании с характерными изменениями иммунофенотипа лимфоцитов. При микроскопическом исследовании мазка крови выявляются малые В-лимфоциты и тени Гумпрехта, возможно – в сочетании с атипичными или крупными лимфоцитами. При иммунофенотипировании подтверждается наличие клеток с абберантным иммунофенотипом и клональность.
Определение стадии хронического лимфолейкоза осуществляют на основании клинических проявлений заболевания и результатов объективного осмотра периферических лимфоузлов. Для составления плана лечения и оценки прогноза при хроническом лимфолейкозе проводят цитогенетические исследования. При подозрении на синдром Рихтера назначают биопсию. Для определения причин цитопении выполняют стернальную пункцию костного мозга с последующим микроскопическим исследованием пунктата.
Лечение
На начальных стадиях хронического лимфолейкоза применяют выжидательную тактику. Пациентам назначают обследование каждые 3-6 месяцев. При отсутствии признаков прогрессирования ограничиваются наблюдением. Показанием к проведению активного лечения является увеличение количества лейкоцитов вдвое и более в течение полугода. Основным методом лечения хронического лимфолейкоза является химиотерапия. Наиболее эффективной комбинацией лекарственных препаратов обычно становится сочетание ритуксимаба, циклофосфамида и флударабина.
При упорном течении хронического лимфолейкоза назначают большие дозы кортикостероидов, осуществляют пересадку костного мозга. У больных пожилого возраста с тяжелой соматической патологией использование интенсивной химиотерапии и пересадка костного мозга могут быть затруднены. В подобных случаях проводят монохимиотерапию хлорамбуцилом или применяют данный препарат в сочетании с ритуксимабом. При хроническом лимфолейкозе с аутоиммунной цитопенией назначают преднизолон. Лечение осуществляют до улучшения состояния больного, при этом продолжительность курса терапии составляет не менее 8-12 месяцев. После стабильного улучшения состояния пациента лечение прекращают. Показанием для возобновления терапии является клиническая и лабораторная симптоматика, свидетельствующая о прогрессировании болезни.
Прогноз
Хронический лимфолейкоз рассматривается как практически неизлечимое длительно текущее заболевание с относительно удовлетворительным прогнозом. В 15% случаев наблюдается агрессивное течение с быстрым нарастанием лейкоцитоза и прогрессированием клинической симптоматики. Летальный исход при этой форме хронического лимфолейкоза наступает в течение 2-3 лет. В остальных случаях отмечается медленное прогрессирование, средняя продолжительность жизни с момента постановки диагноза колеблется от 5 до 10 лет. При доброкачественном течении срок жизни может составлять несколько десятилетий. После прохождения курса лечения улучшение наблюдается у 40-70% больных хроническим лимфолейкозом, однако полные ремиссии выявляются редко.
Источник