Лимфома ходжкина с поражением шейных лимфоузлов
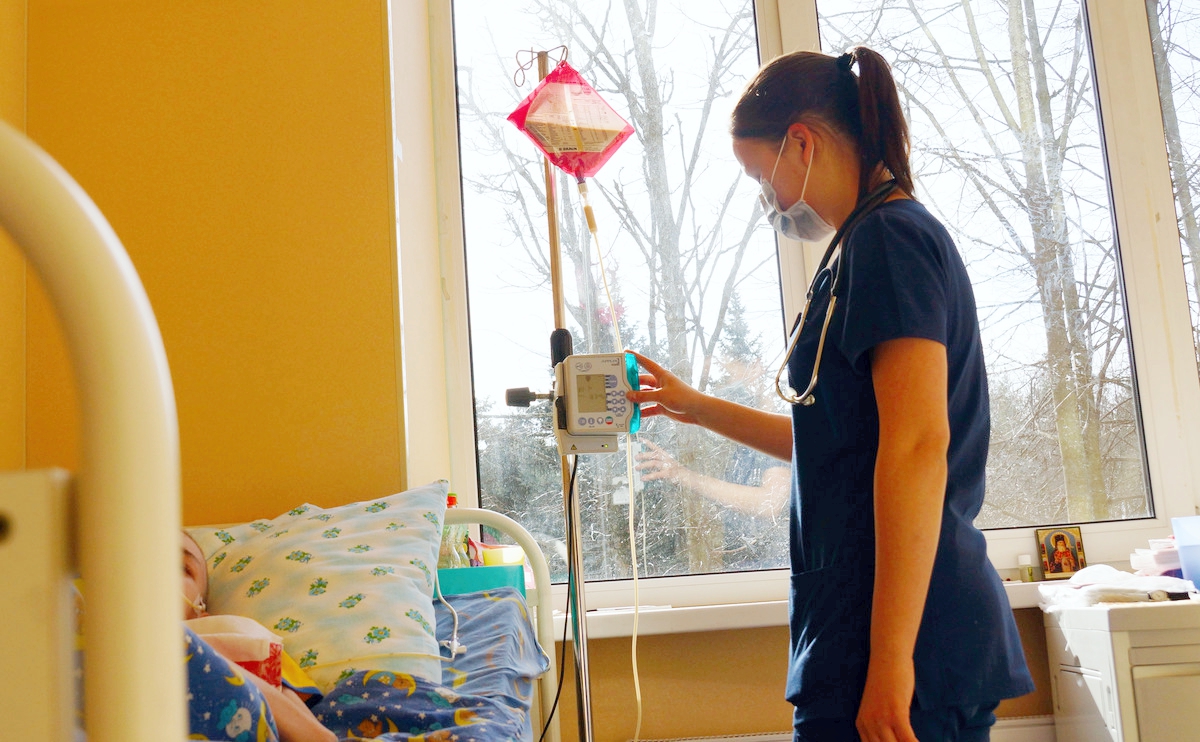
Симптомы лимфомы шеи и ее лечение
Код по МКБ-10: С81.9 – лимфома Ходжкина без уточнения
Код по МКБ-10: С82.9 – фолликулярная лимфома без уточнения
Код по МКБ-10: С83.9 – нефолликулярная лимфома без уточнения
Код по МКБ-10: С84.9 – зрелая Т- и NK-клеточная лимфома без уточнения
При опухолевой инфильтрации лимфатического узла следует выяснить, является ли опухоль лимфомой или представляет собой метастаз первичной опухоли.
Ежегодно регистрируется примерно 20 случаев злокачественной лимфомы на 100 000 населения. В настоящее время злокачественная лимфома является пятой по частоте опухолью после рака легкого, молочной железы, толстой кишки и предстательной железы.
Лимфомы характеризуют в соответствии с классификацией ВОЗ, применимой ко всем опухолям, исходящим из лимфоидных клеток. В этой классификации учитываются как опухоли, поражающие лимфатические узлы, так и экстранодальные опухоли. Нодальный тип лимфом, к которому относятся лимфогранулематоз и неходжкинские лимфомы, проявляется поражением лимфатических узлов.
Злокачественные лимфомы области шеи проявляются безболезненным увеличением группы лимфатических узлов,
обычно подвижных, но иногда с ограниченной подвижностью.
К экстранодальным относятся опухоли, исходящие из лимфоидной ткани, ассоциированной со слизистыми оболочками (MALT – mucosal-associated lymphoid tissue), в частности дыхательных путей, ЖКТ и слюнными железами, а также из внутренних органов: печени, селезенки, легкого и костей скелета. В таблице 8.5 представлена обобщенная классификация лимфом, разработанная ВОЗ.
К типичным злокачественным лимфомам области шеи относятся:
• Лимфогранулематоз.
• Неходжкинские лимфомы.

а) Симптомы и клиника лимфомы шеи. Общие симптомы, которые при этих заболеваниях наблюдаются далеко не у всех больных и часто недостаточно выражены, включают повышенную утомляемость и генерализованный зуд. Похудание, ночные поты и лихорадка имеют прогностическое значение и влияют также на эффективность лечения.
В большинстве случаев заболевание имеет локализованный характер, но затем появляется склонность к метастазам. На момент постановки диагноза шейные лимфатические узлы бывают поражены у 70% больных (±10%). Примерно у 10% больных заболевание имеет первичный экстранодальный характер и поражает носо- или ротоглотку, ЖКТ, кожу или кости скелета.
Пораженные лимфатические узлы безболезненные, плотные и обычно подвижны и склонны к образованию конгломерата.
Боль в этих лимфатических узлах появляется обычно после употребления алкоголя. Спонтанное изменение лимфатических узлов в размерах наблюдается довольно часто и может стать причиной ошибочного диагноза. Заболевание имеет прогрессирующее течение.

б) Диагностика. Гистологическое исследование – единственный способ подтвердить диагноз, а с помощью иммуногистологического исследования можно определить, к какой подгруппе относится опухоль.
в) Стадия лимфомы шеи. Для уточнения стадии опухолевого процесса обычно пользуются анн-арборской классификацией лимфом. Эта классификация была разработана Американской объединенной комиссией по борьбе с раком и Американским противораковым союзом. Вначале классификация предназначалась только для характеристики лимфогранулематоза, но в дальнейшем ее распространили также на случаи неходжкинских лимфом.
г) Лечение. Лечить лимфомы следует в гематологических и онкологических центрах. Обычно применяют химио- и лучевую терапию. Подробно все методы лечения описаны в статьях сайта раздела “Лимфомы”.
– Также рекомендуем “Симптомы метастаза рака в лимфатический узел и его лечение”
Оглавление темы “Заболевания шеи”:
- Симптомы боковой кисты шеи (бранхиогенной кисты) и ее лечение
- Симптомы кривошеи и ее лечение
- Симптомы гемангиомы шеи и ее лечение
- Симптомы лимфангиомы шеи (кистозной гигромы) и ее лечение
- Симптомы аневризмы шеи и ее лечение
- Симптомы опухоли каротидного тельца (хемодектомы) и ее лечение
- Симптомы доброкачественной опухоли шеи – липомы, невриномы
- Симптомы лимфомы шеи и ее лечение
- Симптомы метастаза рака в лимфатический узел и его лечение
- Методика биопсии предлестничных лимфатических узлов шеи
Источник
Информация для родителей
Лимфома Ходжкина (болезнь Ходжкина или лимфогранулематоз) – злокачественное заболевание лимфатической системы.
Причины развития
Лимфома Ходжкина (ЛХ) возникает из-за злокачественного изменения (мутации) В-лимфоцитов. В-лимфоциты — это белые кровяные клетки крови, которые находятся в основном в лимфатической ткани. Поэтому лимфома Ходжкина может развиваться везде, где есть лимфатическая ткань, также она может поражать и другие органы (печень, костный мозг, лёгкие и/или селезёнку).
Распространенность
- Лимфома Ходжкина занимает 5-е место в структуре заболеваемости у детей и подростков и состаляет 5-7%.
- Заболеваемость лимфогранулематозом в России составляет 0,8 на 100 тыс. детского населения.
- Наиболее часто болеют дети и подростки старше 11 лет.
- В детском и подростковом возрасте мальчики болеют немного чаще, чем девочки, соотношение по полу составляет 1,6 : 1 (мальчики : девочки).
Формы
Морфологическим субстратом опухоли являются клетки Березовского-Штенберга-Рид, однако, их количество в опухолевой ткани редко превышает 10%. Второй вариант клеток – клетки Ходжкина, которые являются провариантом клетки Березовского-Штенберга-Рид. В зависимости от того, как выглядит ткань опухоли под микроскопом, выделяют пять форм лимфомы Ходжкина.
- Вариант болезни Ходжкина с лимфоцитарным преобладанием составляет 5-6% от всех случаев ЛХ. Клеток Березовского-Штенберга-Рид очень мало.
- Смешанно-клеточный вариант диагностируется у трех четвертей пациентов. Клетки Березовского-Штенберга-Рид и клетки Ходжкина встречаются в достаточном количестве.
- Лимфоцитарное истощение – наиболее редко встречающийся морфологический вариант опухоли (менее 1%).
- Наиболее часто встречается вариант лимфомы Ходжкина с нодулярным склерозом.
- При нодулярном лимфоидном преобладании ткань лимфатического узла полностью или частично замещена инфильтратом нодулярного строения, часто сочетающегося с зонами диффузного роста.
Клинические стадии
Клиническая стадия определяется согласно классификации Ann Arbor (1971), дополненной рекомендациями, принятыми в Котсвольде (1989):
I стадия — поражение одной или двух группы лимфатических узлов (I) или одного нелимфатического органа (или ткани) — (IE);
II стадия — поражение двух или более лимфатических областей по одну сторону диафрагмы (II) или вовлечение одного нелимфатического органа (или ткани) и одной (или более) лимфатических областей по одну сторону диафрагмы (IIE), поражение селезенки (IIS);
III стадия — поражение лимфатической системы по обе стороны диафрагмы (III), которое может сочетаться с локализованным вовлечением одного нелимфатического органа или ткани (IIIE), или с вовлечением селезенки (IIIS), или поражением того и другого (IIIES);
IV стадия — распространенное поражение одного и более нелимфатических органов (легких, плевры, перикарда, костного мозга, костей и проч.) в сочетании или без вовлечения лимфатических узлов.
На рис. 1 представлены зоны поражения при лимфоме Ходжкина.
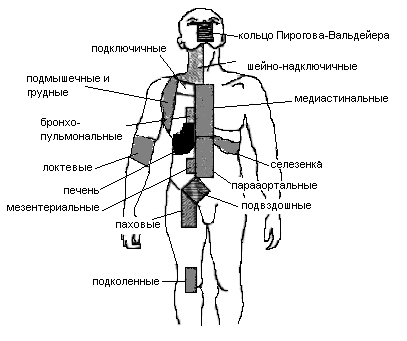
Рис. 1. Зоны поражения при болезни Ходжкина
Симптомы
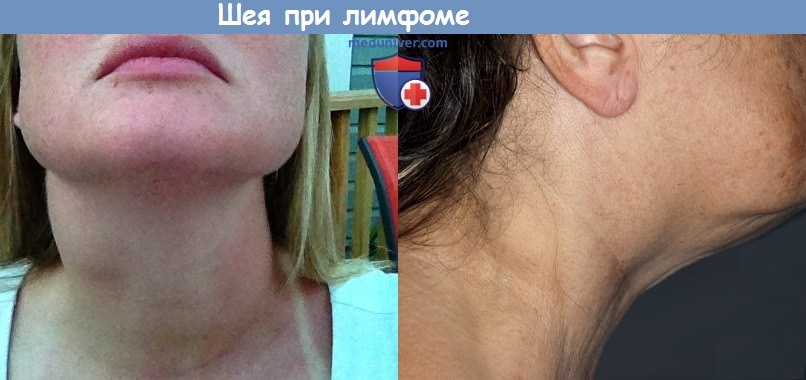
Первым и наиболее характерным симптомом при лимфоме Ходжкина является увеличение лимфатических узлов. Лимфатические узлы, как правило, безболезненные, плотные, подвижные, часто в виде конгломератов (напоминают «мешок с картошкой»). Наиболее часто увеличенные лимфоузлы можно заметить на шее (рис. 2), в области подмышек, рядом с ключицей, в паху или одновременно в нескольких местах. Лимфатические узлы могут увеличиваться и там, где их нельзя прощупать, например, в грудной клетке, животе, в области таза.
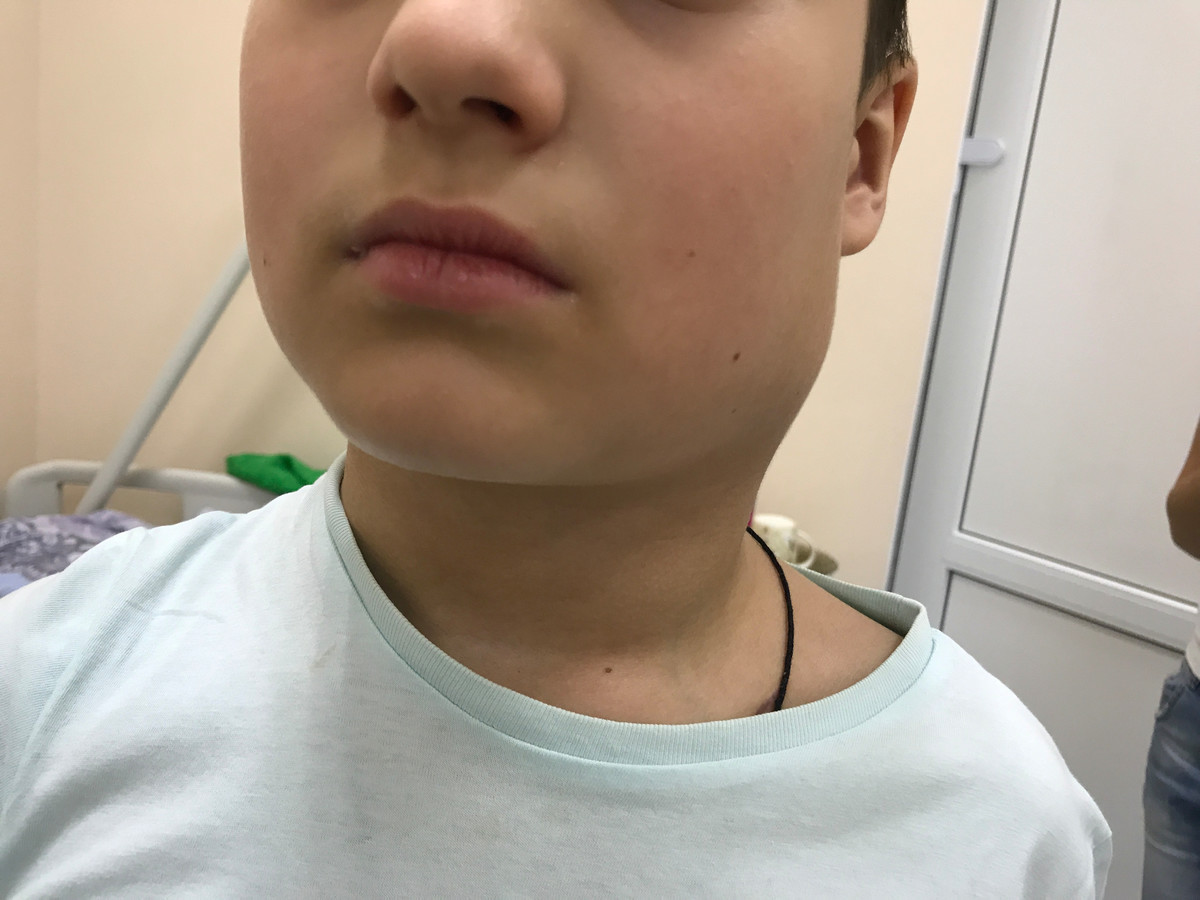
Рис. 2. Поражение шейных лимфатических узлов при лимфоме Ходжкина.
Если увеличенные лимфоузлы находятся в грудной клетке (средостении) (рис. 3), могут появляться приступы кашля или одышка.
Иногда увеличиваются печень и селезенка (в медицинской практике это называется гепатомегалия и спленомегалия).
Поражение ЦНС может развиться в далеко зашедших случаях лимфомы Ходжкина.
Поражение костей: чаще поражаются позвонки, тазобедренные суставы.
Вовлечение костного мозга встречается в 5-10% случаев болезни Ходжкина.
У детей могут появляться общие симптомы заболевания: повышение температуры тела выше 38°С в течение трех дней без признаков инфекционных заболеваний, сильные ночные поты, потеря веса более, чем на 10% за последние 6 месяцев без видимой причины, утомляемость, слабость, кожный зуд по всему телу. Эти симптомы в медицинской практике называют В-симптомами и обозначают буквой «В», их используют в определении стадии заболевания.
Для стадирования необходимо учитывать биологическую активность заболевания. Определяется она на основании двух и более следующих показателей: СОЭ ≥ 30 мм/час; фибриноген ≥ 4 г/л; альбумин ≤ 40 %; СРБ (++ и более); число лейкоцитов ≥ 12х10 /л; альфа-2-глобулин ≥ 12%
Диагностика
Если после тщательного осмотра педиатр находит признаки лимфомы Ходжкина, то он дает направление в специализированный стационар (клинику детской онкологии и гематологии).
В стационаре проводятся:
- Исследование пораженной ткани. Основным методом диагностики лимфомы является биопсия (оперативное удаление пораженного лимфатического узла или ткани и изучение материала под микроскопом). По результатам исследования образца ткани можно точно определить, болен ребенок лимфомой Ходжкина, и если да, то каким именно ее видом.
- Анализ распространенности болезни в организме. После установления диагноза необходимо выяснить, насколько болезнь успела распространиться по организму и какие органы она успела поразить. С этой целью выполняют ПЭТ-КТ всего тела с глюкозой. По показаниям проводят исследование костного мозга (трепан–биопсия костного мозга у больных с IВ, IIB-IV стадиями), остеосцинтиграфию, МРТ при костных поражениях.
- Если в анамнезе имеется сердечно-сосудистая патология, выслушивается сердечный шум, выполняется ФВЛЖ (функция выброса левого желудочка).
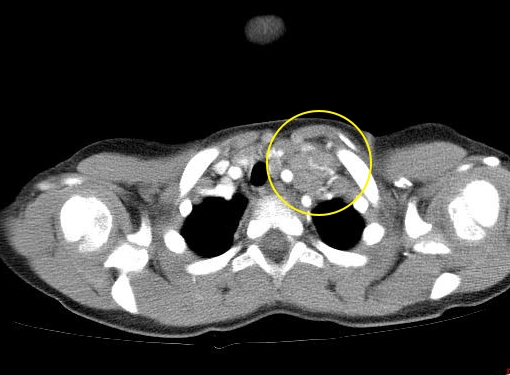
Рис. 3. Поражение внутригрудных лимфатических узлов при лимфоме Ходжкина
Современные подходы к лечению
Основное место в лечении лимфомы Ходжкина занимает химиотерапия.
Химиотерапия – это лечение лекарственными препаратами (цитостатиками), которые блокируют деление или убивают опухолевые клетки. Максимального эффекта можно добиться используя комбинации цитостатиков (полихимиотерапия — ПХТ), которые по-разному действуют на клетки.
Полихимиотерапия проводится в соответствии с группой риска, в которую отнесен больной при первичном стадировании, в специализированном стационаре.
Рис.4
Первый цикл ПХТ начинается сразу же после подтверждения диагноза и установления стадии, в случае проведения оперативного лечения полихимиотерапия начинается через 5 дней после операции.
После химиотерапии проводится лучевая терапия (облучение) пораженных зон. Лучевая терапия должна начинаться в течение 14 дней от окончания химиотерапии при нормальных показателях крови.
В России сегодня используются две основные программы лечения лимфомы Ходжкина: DAL-HD и СПбЛХ. Оба протокола включают в себя полихимиотерпию и завершающую лучевую терапию. Количество циклов ПХТ зависит от стадии болезни и от выбора терапевтической группы, по которой лечат пациента. Больные обычно получают следующую программу: при благоприятных вариантах (1-я группа риска) – 2 цикла химиотерапии, при промежуточном прогнозе (2-я группа риска) – 4 цикла химиотерапии, при неблагоприятных вариантах (3-я группа риска) – 6 циклов химиотерапии. Разделение больных на группы риска имеет некоторые отличия в зависимости от применяемого протокола.
В программе DAL-HD используются схемы OPPA/OEPA и COPP. В протоколе СПбЛХ – схемы VBVP и ABVD.
Лучевая терапия
Завершающим этапом лечения лимфомы Ходжкина является облучение всех пораженных зон лимфатических узлов. Как правило, лучевую терапию начинают через 2 недели после окончания лекарственной терапии при нормализации показателей крови.
Доза облучения зависит от полноты ремиссии после лекарственной терапии: при достижении полной ремиссии (исчезновение всех клинических и радиологических признаков заболевания) в лимфатической зоне по данным ПЭТ-КТ доза облучения составляет 20 Гр. Если размер опухоли после полихимиотерапии уменьшился на 75% и более от первоначальной опухоли и/или отмечается снижение гиперфиксации РФП по ПЭТ-КТ до 2-3 по Deauville, то доза облучения составляет 25 Гр. При уменьшении опухолевых образований менее чем на 75% и/или сохранении гиперфиксации РФП по ПЭТ-КТ 4-5 по Deauville, то дозу облучения увеличивают до 30 Гр.
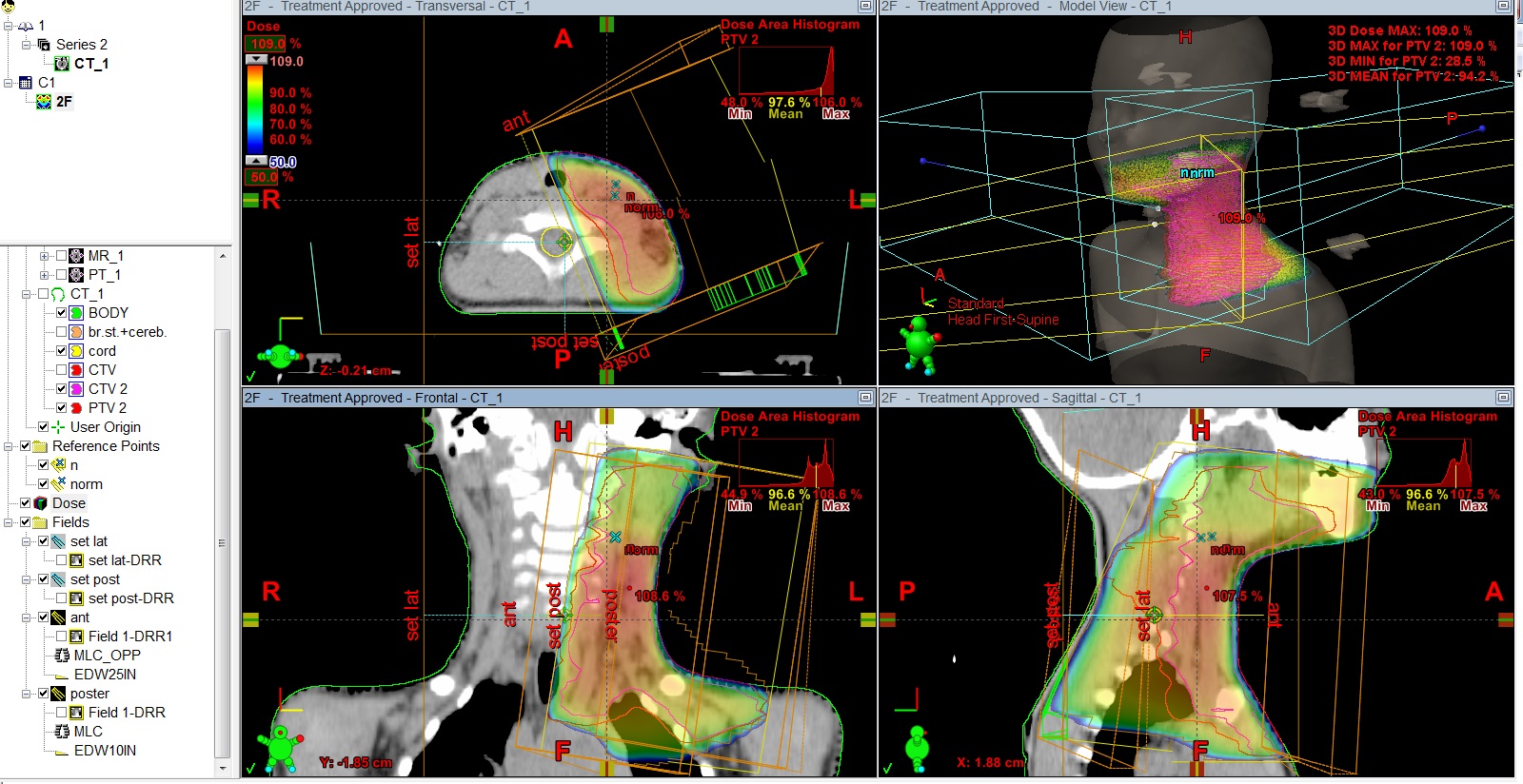
Рис.5 План лучевого лечения. Пациент И., 4 года 6 мес. Лимфома Ходжкина IIст. с поражением шейных, надключичных, подключичных л/у слева, вилочковой железы, носоглотки. Состояние после 4 курсов курсов ПХТ, ремиссия. Облучение шейно-над-подключичных л/у слева с консолидирующей целью, СОД 20 Гр.
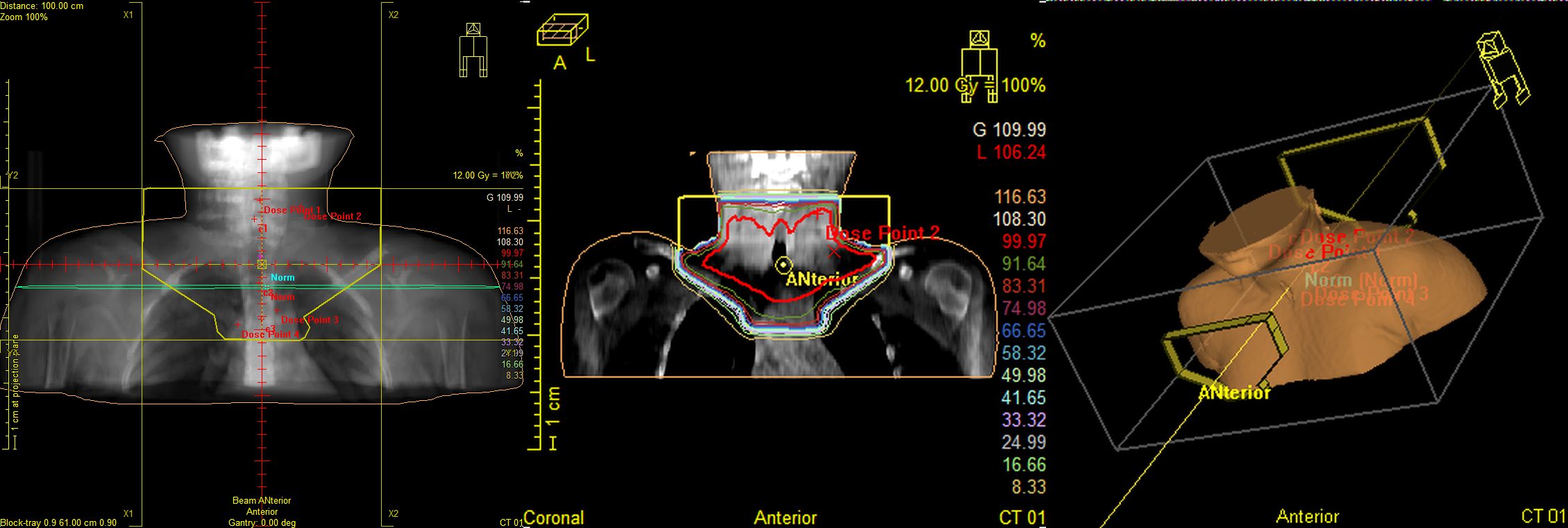
Рис.6 Пациентка М., 11лет. Лимфома Ходжкина II ст. с поражением мягких тканей шеи, лимфатических узлов шеи. Состояние после 2 курсов ПХТ. По данным контрольного ПЭТ/КТ метаболически значимых очагов не выявлено, ремиссия. Проведение лучевой терапии первично вовлеченных зон в суммарной очаговой дозе 20,0Гр с целью консолидации.
Критерии оценки полноты ремиссии
Критерии оценки ремиссии нужны врачу для определения необходимости продолжения лечения или интенсификации программ терапии, либо перевода пациента под динамическое наблюдение.
- Полная ремиссия — полный регресс всех признаков заболевания (клинических, гематологических и других проявлений болезни) по данным визуализирующих методов обследования, определяемая дважды с интервалом не менее 4 недель.
- Частичная ремиссия — уменьшение размеров опухолевых образований не менее, чем на 50% на срок от 4 недель при отсутствии новых очагов поражения.
- Стабилизация заболевания – уменьшение размеров опухолевых образований менее, чем на 50% или увеличение их не более, чем на 25% от первоначального объема при отсутствии новых очагов поражения.
- Прогрессирование — появление в процессе лечения новых очагов поражения или увеличение ранее имевшихся более, чем на 25%, а также появление симптомов интоксикации.
- Рецидив — появление новых очагов поражения после достижения полной ремиссии.
Диспансерное наблюдение
Наблюдение детей и подростков с лимфомой Ходжкина проводится в течение не менее 3-х лет после завершения лечебной программы.
В первом квартале пациент обследуется каждый месяц, в последующие 9 месяцев – каждый квартал и в последующие годы – раз в полгода.
Лимфома Ходжкина относится к числу наиболее излечиваемых онкологических заболеваний и около 80% пациентов живут более 10 лет после окончания лечения.
Источник
Лимфомы — это группа злокачественных заболеваний лимфоидной ткани, которые первично возникают вне костного мозга. Ранее данную группу заболеваний делили на неходжкинские лимфомы и лимфому Ходжкина. Однако с 2008 года классификация была пересмотрена и с тех пор данная нозология делится на 4 больших раздела:
- Опухоли, исходящие из зрелых В-клеток.
- Опухоли, исходящие из Т-клеток и NK-клеток (натуральных киллеров).
- Опухоли из гистиоцитов и дендритных клеток.
- Лимфомы Ходжкина.
Тем не менее, термин неходжкинские лимфомы продолжает использоваться как пациентами, так и многими врачами.
Стадирование лимфом происходит с использованием классификации Ann Arbor в модификации Cotswold. 4 стадия является последней и самой тяжелой. Она выставляется при наличии следующих критериев:
- Множественное поражение, как минимум одного экстралимфатического органа, вне зависимости от поражения лимфоузлов.
- Поражение экстралимфатического органа при наличии пораженных отдаленных лимфоузлов.
- Наличие поражения печени и/или костного мозга (лейкемизация).
Диагностика
При первичном обследовании, установленный диагноз лимфопролиферативного заболевания должен содержать следующую информацию:
- Диагноз опухоли, сформулированный согласно с действующей классификацией Всемирной организации здравоохранения.
- Стадия заболевания (распространенность опухолевого процесса).
- Общее состояние пациента.
Согласно современному алгоритму диагностики, для постановки диагноза лимфома, пациенту должно быть проведено:
- Полноценное клиническое обследование: КТ (шеи, грудной клетки, брюшной полости, органов малого таза), УЗИ (периферических лимфоузлов, органов малого таза и брюшной полости, забрюшинного пространства). Как правило, данные методы используются вместе, однако предпочтение чаще отдается компьютерной томографии. Кроме того, зачастую для постановки диагноза выполняется ПЭТ-КТ с фтордезоксиглюкозой и МРТ.
- Общий анализ крови с подсчетом лейкоцитарной формулы и проведением иммунофенотипирования методом проточной цитометрии.
- Морфологическое заключение. Является ключевым методом, позволяющим доказать наличие злокачественного новообразования и установить его морфологическую принадлежность. При определении типа лимфомы, недостаточно сделать стандартную гистологию. Важнейшее значение имеет иммуногистохимическое исследование, а также в некоторых случаях молекулярно-генетическое тестирование.
Определение размеров лимфоузлов является ключевым фактором, определяющим их поражение. Считается, что размеры шейных лимфоузлов не должны превышать 30 мм, средостения — 25 мм, подключичных — 6 мм, а паховые — не более 40 мм. Кроме того, пораженные лимфоузлы, как правило, имеют круглую форму.
Для оценки распространенности процесса и исключения лейкемизации (поражения костного мозга), которая отмечается на 4 стадии лимфомы, проводится гистологическое исследование трепанобиоптата костного мозга.
Симптомы
В связи с тем, что заболевание может поражать любую часть организма, лимфома на 4 стадии имеет крайне разнообразные клинические проявления. Наиболее часто отмечаются:
- Беспричинное повышение температуры тела.
- Необъяснимое снижение массы тела.
- Клиника острого живота.
- Тошнота и рвота.
- Желудочно-кишечное кровотечение.
- Кишечная непроходимость.
- Увеличение живота.
- Затруднение дыхания и глотания.
- Потеря голоса.
- Изнуряющий кашель.
- Увеличение сосудистого рисунка шеи и лица.
- Возможно поражение ЦНС с судорогами и потерей сознания.
- Появление выпота в брюшной или плевральной полости.
- Спленомегалия (увеличение селезенки).
Лечение
Современное лечение 4 стадии лимфомы в некоторых случаях оставляет шансы на полное излечение. В связи с этим, с пациентами детородного возраста, как правило, обсуждается вопрос криоконсервации спермы либо яйцеклеток перед началом химиотерапии и лучевой терапии.

Поскольку лимфомы — это группа крайне гетерогенных заболеваний, то тактика их лечения будет определяться гистологической формой новообразования, степенью дифференцировки и другими критериями. Оценка эффективности лечения проводится после нескольких циклов полихимиотерапии, после завершения химиотерапевтического этапа, а также после всей программы лечения.
Лечение лимфомы Ходжкина
В связи с наличием альтернативных терапевтических схем, эффективных при лечении лимфогранулематоза, предпочтение тому или иному протоколу отдается с учетом клинической ситуации.
У пациентов старше 60 лет применяется схема, включающая 6-8 курсов ABVD (доксорубицин, блеомицин, винбластин, дакарбазин). После этого следует лучевая терапия в суммарной очаговой дозе 30-36 Грей на опухолевые очаги, превышающие 2.5 см.
У молодых пациентов при лечении лимфомы Ходжкина 4 стадии предпочтение отдается более интенсивным протоколам — BEACOPP эскалированный или BEACOPP 14 (этопозид, доксорубицин, циклофосфамид, винкристин, блеомицин, прокарбазин, преднизолон, Г-КСФ) с последующим облучением крупных очагов (более 2.5 см) и применением колониестимулирующих факторов. Лимфома Ходжкина у детей лечится по стандартному протоколу Euro-Net-C1 с последующим облучением или без него.
Лечение неходжкинских лимфом
В связи с тем, что данная группа заболеваний включает множество гистологических вариантов, существуют различные протоколы, применяющиеся для лечения 4 стадии лимфом:
- R-CHOP (ритуксимаб, доксорубицин, циклофосфамид, винкристин, преднизолон).
- R-CVP (ритуксимаб, циклофосфамид, винкристин, преднизолон).
- R-FCM (ритуксимаб, флударабин, митоксантрон, циклофосфамид).
- RB (ритуксимаб, бендамустин).
- R-CEPP (ритуксимаб, циклофосфамид, этопозид, прокарбазин, преднизолон).
- R-CEOP (ритуксимаб, циклофосфамид, этопозид, винкристин, преднизолон).
- R-CNOP (ритуксимаб, циклофосфамид, митоксантрон, винкристин, преднизолон).
Подобных протоколов для лечения лимфом на 4 стадии существует гораздо больше. Предпочтение в пользу той или иной схемы отдается врачом с учетом клинических особенностей и гистологического варианта опухоли.
Возможно также применение лучевой терапии в суммарной очаговой дозе до 40 Гр в зависимости от состояния пациента. Хирургическое лечение чаще носит паллиативный характер и выполняется по жизненным показаниям.
При наступлении ремиссии, контрольные осмотры пациенты проходят каждые 3 месяца в течение первых 2 лет, далее каждые полгода в течение последующих 3 лет и затем 1 раз в год.
Прогноз при 4 стадии лимфомы
При лимфоме Ходжкина использование современных лечебных схем, даже на 4 стадии заболевания, в большинстве случаев позволяет достичь ремиссии. Ее продолжительность зависит от многих факторов, в том числе от состояния пациента и распространенности опухолевого процесса до начала лечения.
Если говорить о неходжкинских лимфомах, стоит отметить, что для большинства пациентов с 4 стадией, радикального лечения не существует. Тем не менее, в части случаев вопрос ставится именно о полном излечении.
Подобная гетерогенность связана с наличием как крайне высокоагрессивных форм, которые практически не отвечают на терапию, так и заболеваний, хорошо поддающихся лечению, которые в процессе лечения могут трансформироваться в более злокачественные.
Перспективы лечения лимфом 4 стадии связаны, прежде всего, с развитием молекулярно-биологического тестирования и появлением новых молекулярных мишеней для таргетных препаратов.
Источник