Лимфоциты повышены у беременной женщины
.jpg)

Во время вынашивания ребенка организм женщины претерпевает множественные изменения и начинает работать совершенно в другом режиме. После зачатия изменяется не только гормональный фон, но также скорость физиологических реакций и обменные процессы.
Кроме того, у всех будущих мам заметно снижается иммунитет, что необходимо для предотвращения отторжения чужеродного белка. Такое физическое состояние приводит к тому, что все показатели сдвигаются.
Каким должен быть уровень лимфоцитов при беременности, и из-за чего меняется этот показатель? Об этом речь пойдет далее.
Что такое лимфоциты и за что отвечают
Это кровяные тельца, производимые костным мозгом. От них напрямую зависит деятельность иммунной системы. Если их содержание в сыворотке крови является повышенным или пониженным, это признак того, что иммунитет работает неправильно.
Поэтому во время беременности данному показателю требуется уделить особое внимание.
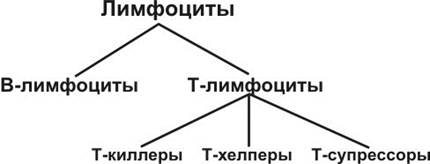
В зависимости от вида эти элементы отвечают за следующие функции:
- B-лимфоциты. Находят и распознают патогенные клетки и бактерии, участвуют в выработке антител.
- T-лимфоциты. Отвечают за иммунный ответ;.
- T-супрессоры. Снижают ответную реакцию иммунитета в случае необходимости.
- T-хелперы. Усиливают ответную реакцию.
- T-киллеры. Уничтожают вредоносные организмы и клетки.
Расшифровывать показатель лимфоцитов в крови у беременной женщины должен только специалист. Если женщина, не имеющая достаточных знаний, будет самостоятельно расшифровывать полученный результат, сведения могут быть неверными, что станет причиной стресса и переживаний.
Норма при беременности
У будущей мамы содержание лимфоцитов в крови может измениться, и это не всегда является признаком патологии или опасного заболевания. Специалисты предупреждают, что при вынашивании ребенка показатель лимфоцитов может отличаться.
Прежде чем приниматься за расшифровку результатов анализов, необходимо запомнить:
- В 85% случаев во время беременности значение лимфоцитов опускается ниже нормы, что является естественной реакцией организма. Если врач предполагает наличие патологического процесса, женщине назначают повторный анализ.
- При вынашивании ребенка норма данных кровяных телец составляет от 18 до 45% от всего уровня лейкоцитов.
Если женский организм во время гестации активизирует выработку таких кровяных телец, это может стать причиной выкидыша либо преждевременных родов.
Причины повышения значения
Несмотря на то, что беременность – важнейший период для каждой женщины, организм в любом случае воспринимает плод как чужеродный объект. Это обусловлено тем, что зародыш состоит не только из материнских клеток, но и из генетического материала отца.
Именно из-за этого организм вырабатывает повышенное количество лимфоцитов, предназначенных для уничтожения «угрозы».
Специалисты уверяют, что первым делом атака приходится на белки отца, в результате чего существует вероятность неправильного развития плода в утробе матери. Именно этот факт чаще всего является первопричиной высокого уровня кровяных телец.
Содержание лимфоцитов также может быть увеличено по следующим причинам:
.jpg)
- Бактериальная инфекция.
- Вирусное заболевание.
- Наличие патологических процессов, сопровождающихся гнойными выделениями (перитонит, аппендицит).
- Воспалительный процесс во влагалище.
Чтобы выяснить, что является причиной лимфоцитоза, требуется пройти инструментальную диагностику и сдать анализы.
Причины пониженных значений
Низкий уровень лимфоцитов свидетельствует о более опасном состоянии, поскольку чаще всего возникает из-за негативного воздействия вирусных инфекций.
Падение количества белых клеток крови может быть вызвано следующими заболеваниями:
- корь;
- грипп;
- краснуха;
- гепатит;
- дисфункция эндокринной системы;
- почечная недостаточность.
Кроме того, снижение уровня лимфоцитов может наблюдаться из-за негативного воздействия таких факторов, как:
- воздействие химических веществ на организм;
- неправильное питание, при котором организм не получает достаточного количества витаминов и минералов;
- обильное кровотечение вследствие травм.
Как устанавливается показатель
Определить количество лейкоцитов в крови можно разными методами. Наиболее эффективным является общий анализ крови и урины. Чтобы получить достоверный результат, перед сдачей биоматериала требуется строго соблюдать все врачебные рекомендации.
.jpg)
Для установления числа лейкоцитов изъятый у пациентки биоматериал помещают в центрифугу. После его обработки полученный осадок капают на стекло и рассматривают под микроскопом.
Чтобы получить максимально точный результат, осадок окрашивается специальным веществом. Далее врач подсчитывает количество лейкоцитов, которые можно увидеть таким способом.
Как нормализовать значение
Повысить количество лейкоцитов в сыворотке крови можно разными способами.
Добиться положительного результата реально при помощи лекарственных средств и народных рецептов. Но большинство врачей советуют беременным женщинам в первую очередь пересмотреть питание.
Если основу рациона составляют продукты, насыщенные углеводами, нормализовать лейкоциты не удастся даже путем приема медикаментов.
В рацион требуется включить как можно больше еды, содержащей аскорбиновую и фолиевую кислоты, а также холин.
Максимальное количество питательных веществ находится в следующих продуктах:
.jpg)
- гречка и овес;
- свежие фрукты и лесные ягоды красного цвета;
- петрушка, зеленый лук, укроп;
- орехи (особенно полезны грецкие орехи и миндаль);
- овощи, не подвергнутые термической обработке;
- кальмары, креветки, осьминоги и другие морепродукты;
- перепелиные яйца.
Ускорить лечение поможет употребление гранатов, а также свежего свекольного сока.
Из народных методов лечения лучше всего себя зарекомендовала настойка на основе донника. Небольшую горстку растения нужно измельчить и залить 2 ст. ложки 600 мл кипятка. Через 2 часа настой готов к применению, его употребляют дважды в день по столовой ложке.
Срок лечения – 3-4 недели. Перед началом такой терапии требуется проконсультироваться с врачом.
Поддержать иммунную систему поможет прием витаминных комплексов, разработанных специально для беременных женщин.
Обычно гинекологи выписывают пациенткам такие средства:
- Прегнавит;
- Алфавит;
- Компливит мама.
Профилактические меры
Чтобы беременность протекала без осложнений, специалисты советуют придерживаться таких рекомендаций:

- Зачатие лучше всего осуществлять осенью. В этом случае третий триместр придется на лето, организм будет насыщен необходимыми витаминами и минералами;
- Перед зачатием ребенка требуется избавиться от всех хронических заболеваний.
- Беременной женщине необходимо правильно и полноценно питаться, а также следить за режимом дня.
- Минимум раз в неделю нужно совершать пешие прогулки.
Возможные осложнения
Несмотря на то что отклонение уровня лимфоцитов от нормы не является серьезным нарушением, такое состояние все же может привести к развитию нежелательных последствий. Самыми распространенными осложнениями являются преждевременные роды и выкидыши.
Женщине, находящейся в положении, требуется внимательно следить за своим здоровьем и периодически делать необходимые анализы.
Если соблюдение профилактических мер не помогло сохранить лейкоциты в пределах нормы, необходимо строго соблюдать рекомендации врача, которые помогут избежать плачевных последствий.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
В настоящее время известно, что около 80% всех ранее необъяснимых случаев повторных потерь беременности (после исключения генетических, анатомических, гормональных причин) связано с иммунологическими нарушениями.
Выделяют аутоиммунные и аллоиммунные нарушения, ведущие к привычному невынашиванию беременности.
· При аутоиммунных процессах развивается агрессия иммунной системы к собственным тканям матери, т.е. иммунный ответ направлен против собственных Аг. В этой ситуации плод страдает вторично в результате повреждения материнских тканей.
· При аллоиммунных нарушениях иммунный ответ беременной направлен против Аг эмбриона (плода), полученных от отца и потенциально чужеродных для организма матери.
К аутоиммунным нарушениям, наиболее часто обнаруживаемым у больных с привычным выкидышем, относят наличие в крови беременной антифосфолипидных, антитиреоидных, антинуклеарных аутоантител. Установлено, что у 31% женщин с привычным невынашиванием вне беременности выявляют аутоантитела к тироглобулину, пероксидазе щитовидной железы. В этих случаях риск самопроизвольного выкидыша в I триместре беременности возрастает до 20%. При привычном невынашивании беременности в случае наличия антинуклеарных и антитиреоидных АТ показано дальнейшее обследование для выявления аутоиммунного процесса и верификации диагноза.
Общепризнанным аутоиммунным состоянием, ведущим к гибели эмбриона/плода, в настоящее время служит АФС.
АНТИФОСФОЛИПИДНЫЙ СИНДРОМ
Эпидемиология
По данным американских авторов, частота АФС в популяции достигает 5%, а среди пациенток с привычным невынашиванием беременности она составляет 27-42%, причём без проведения лечения гибель эмбриона (плода) происходит у 85-90% женщин, имеющих аутоантитела к фосфолипидам.
Основным осложнением АФС бывают тромбозы: у 22% женщин с АФС в анамнезе отмечают тромбоз, в том числе у 6,9% – тромбоз мозговых сосудов. Опасность тромботических осложнений возрастает с течением беременности и в послеродовом периоде. Их доля среди всех тромботических осложнений, обусловленных повышением коагуляционного потенциала крови на фоне гиперволемии, достигает 24%.
Классификация, клинические проявления и методы диагностике АФС подробно представлены в главе «Антифосфолипидный синдром».
У больных с АФС обследование и медикаментозную подготовку необходимо проводить до наступления беременности. При положительной пробе на волчаночный антикоагулянт и наличии антифосфолипидных АТ исследование необходимо повторить с через 6-8 нед. В течение этого времени проводят комплексное
обследование и лечение других возможных осложнений при привычной потере беременности. При повторных позитивных тестах на волчаночный антикоагулянт и изменений в параметрах гемостазиограммы лечение необходимо начинать вне беременности.
Лечение АФС
Терапию АФС подбирают индивидуально в зависимости от выраженности активности аутоиммунного процесса.
Назначают антиагреганты, антикоагулянты, небольшие дозы глюкокортикоидов, при необходимости – плазмаферез.
Без проведения терапии рождение жизнеспособных детей отмечают лишь в 6% случаев.
В последние годы зарубежными авторами предприняты попытки разделения больных с АФС на группы на основании анамнестических данных с последующим назначением различных схем лечения.
· У женщин с «классическим» АФС с тромбозами в анамнезе обязательно назначают гепаринотерапию, с ранних сроков беременности (с момента визуализации плодного яйца) под контролем коагуляционных тестов, а также ацетилсалициловую кислоту в дозе 81-100 мг/сут, препараты кальций и витамина D.
· При наличии в анамнезе преэклампсии в дополнение к антикоагулянтной, антиагрегантной терапии показан иммуноглобулин в дозе 400 мг/кг массы тела в течение 5 сут каждого месяца.
· В случае потерь плода без сосудистых тромбозов назначают антикоагулянтные и антиагрегантные лекартсвенные средства в низких, поддерживающих дозах (ацетилсалициловая кислота в дозе до 100 мг/сут, гепарин по 10 000 МЕ в сутки, низкомолекулярные гепарины в профилактических дозах).
· При циркуляции b2-гликопротеин-зависимых АТ к кардиолипину даже в высоких титрах без тромбозов и невынашивания беременности в анамнезе не рекомендована медикаментозная терапия, а показано только наблюдение.
Основные антикоагулянтные препараты, используемые в акушерской практике, приведены ниже.
· Эноксапарин натрий в профилактической дозе 20-40 мг/сут, в лечебной дозе 1 мг/кг массы тела (с распределением
суточной дозы на 1 или 2 подкожных введения).
· Далтепарин натрий по 2500-5000 МЕ 1-2 раза в сутки или по 50 МЕ/кг массы тела.
· Надропарин кальций в дозе 0,3-0,6 мл (2850-5700 ME) 1-2 раза в сутки, в лечебной дозе 0,01 мл (95 МЕ)/кг массы тела 2 раза в сутки.
Вместе с тем необходимо отметить, что назначение антикоагулянтов с целью антитромботической профилактики досрочного прерывания беременности у женщин с тромбофилиями и осложнённой беременностью не находит единодушного признания ведущих специалистов мира (S. Middeldorp. Antitrombotic prophylaxis for women with thrombophilia and pre- nancy complications-No // Journal of tombosis and haemostasis. – 2003. – Vol. 1(10). – P. 2073- 2074.). Отсутствие единой точки зрения на возможность профилактики осложнений беременности у женщин с приобретёнными тромбофилиями не позволяет однозначно рекомендовать их длительное введение.
Благодаря ряду специфических эффектов (детоксикация, реокоррекция, иммунокоррекция, повышение чувствительности к эндогенным и медикаментозным веществам) плазмафереза при его проведении вне беременности можно снизить активность аутоиммунного процесса, нормализовать гемостазиологические нарушения перед периодом гестации.
Показания к проведению плазмафереза во время беременности приведены ниже.
· Высокая активность аутоиммунного процесса.
· Гиперкоагуляция как проявление хронического ДВС-синдрома, не соответствующая сроку беременности и не поддающаяся коррекции медикаментозными средствами.
· Аллергические реакции на введение антикоагулянтов и антиагрегантов.
· Активация инфекции (хориоамнионит) во время беременности при назначении глюкокортикоидов.
· Обострение хронического гастрита и/или язвенной болезни желудка, двенадцатиперстной кишки, при котором необходимо снизить дозу глюкокортикоидов или прекратить иммуносупрессивную терапию.
Методика проведения плазмафереза включает эксфузию за 1 сеанс 30% объёма циркулирующей плазмы (600- 900 мл). Плазмозамещение проводят коллоидными и кристаллоидными растворами. Вне беременности объём удаляемой плазмы равен объёму плазмозамещающих растворов, а во время беременности последний больше объёма удаляемой плазмы в 1,2 раза (с использованием 10% раствора альбумина в количестве 100 мл).
Ведение беременности у женщин с АФС представлено ниже.
· С ранних сроков гестации необходим контроль за активностью аутоиммунного процесса, включающий определение волчаночного антикоагулянта, титра антифосфолипидных, антикардиолипиновых АТ, гемостазиологический контроль с индивидуальным подбором антикоагулянтной, антиагрегантной и глюкокортикоидной терапии.
· При антикоагулянтной терапии в первые 3 нед еженедельно проводят мониторинг общего анализа крови с подсчётом уровней тромбоцитов для своевременной диагностики тромбоцитопении. В дальнейшем необходим мониторинг уровня тромбоцитов не реже 2 раз в месяц.
· По данным ультразвуковой фетометрии можно следить за адекватностью роста и развития плода. С 16 нед беременности фетометрию проводят с интервалом 3-4 нед для контроля темпов роста плода, количества ОВ.
· Во II и III триместрах показано исследование функций печени и почек: определение протеинурии, концентрации креатинина, мочевины, активности ферментов (АЛТ, АСТ) в крови.
· УЗИ в допплеровском режиме для своевременной диагностики и лечения плацентарной недостаточности, а также для оценки эффективности проводимой терапии.
· КТГ с 33-34 нед беременности для оценки состояния плода и выбора сроков и метода родоразрешения.
· В родах необходим тщательный кардиомониторный контроль в связи с наличием хронической гипоксии плода различной степени выраженности, а также повышенного риска ПОНРП, развития острой гипоксии плода на фоне хронической.
· Необходим контроль гемостазиограммы непосредственно перед родами и в родах.
· Показано наблюдение за состоянием родильниц, поскольку именно в послеродовом периоде возрастает риск тромбоэмболических осложнений. Глюкокортикоидную терапию продолжают в течение 2 нед после родоразрешения с постепенной отменой лекарственных средств.
· Контроль системы гемостаза показан через 3 и 5 сут после родов. При выраженной гиперкоагуляции необходимо назначение короткого курса низкомолекулярных гепаринов или нефракционированного гепарина в течение 10 сут по 10 000-15 000 ЕД/сут подкожно, ацетилсалициловой кислоты в дозе до 100 мг/сут в течение 1 мес. У пациенток, получающих антиагреганты и антикоагулянты (для профилактики тромбоза при выраженной и длительной гиперкоагуляции), лактацию подавляют. При кратковременных изменениях в системе гемостаза после родов, поддающихся медикаментозной терапии, кормление грудью может быть отсрочено на время лечения при сохранении лактации.
Информация для пациентки
Если у пациентки диагностирован АФС, то она должна быть проинформирована о необходимости лечения во время беременности и мониторинга состояния плода, а также срочного обращения к врачу при появлении признаков венозного тромбоза сосудов ног (покраснения, отёк, болезненность по ходу вен).
Дальнейшее ведение больной
При АФС, сопровождающемся сосудистыми тромбозами, после завершения беременности необходим гемостазиологический контроль и наблюдение у гематологов, сосудистых хирургов и ревматологов.
АНТИТЕЛА К ПРОГЕСТЕРОНУ
У 10% женщин с привычным невынашиванием вне беременности в крови выявляют аутоантитела к прогестерону.
При наличии аутоантител к прогестерону, как правило, определяют недостаточность лютеиновой фазы, концентрация прогестерона бывает равна нижней границе нормы, отмечают «тонкий» эндометрий в сроки «окна имплантации». При беременности нередко формируется первичная плацентарная недостаточность.
При выявлении АТ к прогестерону в лечение включают микронизированный прогестерон или дидрогестерон, а при высоком уровне аутоантител целесообразно назначение преднизолона в дозе 5-10 мг/сут со 2-й фазы менструального цикла.
СЕНСИБИЛИЗАЦИЯ К ХОРИОНИЧЕСКОМУ ГОНАДОТРОПИНУ
К аллоиммунным факторам привычного выкидыша относят наличие АТ к ХГЧ.
В крови 26,7% женщин, страдающих привычным невынашиванием беременности, обнаруживают АТ к ХГЧ, которые, обладая высокой аффинностью, блокируют биологический эффект, и в некоторых случаях приводят к снижению концентрации ХГЧ. Механизм действия АТ, вероятно, состоит не только в предупреждении связывания ХГЧ с рецепторами жёлтого тела яичников, но и в прямом повреждающем влиянии на клетки эмбриональной трофэктодермы. У 95% женщин с высокими титрами АТ к ХГЧ отмечают угрозу прерывания беременности в I триместре. АТ к ХГЧ при проведении ИФА перекрестно реагируют с ЛГ и ФСГ, что связано с наличием общих антигенных детерминант. Подобные гормональные и аллоиммунные нарушения ведут к раннему развитию ДВС- синдрома (с 3-8 нед беременности) и, как следствие, к угнетению гормонопродуцирующей и трофической функции трофобласта.
Лечение пациенток с сенсибилизацией к ХГЧ состоит в коррекции тромбофилии с помощью низкомолекулярных гепаринов под контролем гемостазиограммы и назначения глюкокортикоидов в дозе 5-15 мг/сут в расчёте на преднизолон. Лечение следует начинать в I триместре беременности, так как пик выработки ХГЧ и, как следствие, АТ развивается в первые недели беременности.
ДРУГИЕ АУТОИММУННЫЕ ПРОЦЕССЫ
К другим аллоиммунным процессам, ведущим к отторжению плода, относят наличие у супругов повышенного количества (более 3) общих Аг системы главного комплекса гистосовместимости (часто бывает при родственных браках), низкий уровень блокирующих факторов в крови матери, повышенное содержание NK-клеток (CD56+16+) в эндометрии и крови матери как вне, так и во время беременности, высокие уровни в эндометрии и крови беременной ряда цитокинов, в частности – -интерферона, фактора некроза опухолиa, ИЛ-1, ИЛ-2. В настоящее время данные аллоиммунные факторы, ведущие к ранним потерям беременности, и пути коррекции вышеуказанных состояний находятся в стадии изучения. Нет единого мнения о методах терапии. По данным одних исследователей активная иммунизация лимфоцитами донора не даёт значимого эффекта, другие авторы описывают значимый положительный эффект при использовании лимфоцитоиммунотерапии и терапии иммуноглобулинами.
В настоящее время одним из иммуномодулирующих средств на ранних этапах беременности служит прогестерон. В исследованиях доказана роль дидрогестерона в суточной дозе 20 мг у женщин с привычным выкидышем в I триместре беременности при повышенном уровне CD56+16+ клеток в эндометрии.
ПРОФИЛАКТИКА
Женщинам, в анамнезе у которых были 2 и более выкидышей или преждевременные роды, необходимо рекомендовать обследование до наступления следующей беременности для выявления причин, коррекции нарушений и предупреждения последующих осложнений. Методы профилактики зависят от причин, лежащих в основе привычного невынашивания беременности.
ПРОГНОЗ
По данным многоцентровых рандомизированных исследований в соответствии в принципами доказательной медицины, в настоящее время нет достоверных данных о повышении числа рождённых детей у женщин с привычным невынашиванием при назначении предгравидарной подготовки, длительного постельного режима, прогестерона и его аналогов, дексаметазона, низкомолекулярного гепарина и др. Даже без лечения частота рождения ребенка достигает 86%. Однако отказывться от широко распространённой методики лечения нецелесообразно. При выявлении причин, коррекции нарушений вне беременности, мониторинге во время беременности рождение жизнеспособных детей у пар с привычным невынашиванием беременности достигает 95-97%.
https://www.medsecret.net/akusherstvo/nevynashivanie-beremennosti/238-immunologicheskie-prichiny-nevynashivanija-beremennosti
Источник