Лимфатические узлы при сепсисе

Сепсис — это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека.
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы — СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости — алкоголизм, наркомания.
- Наличие хронических заболеваний — хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис — первичный очаг располагается в половых органах женщины.
- Хирургический сепсис — развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур.
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела — выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.

Клинические критерии:
- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов — снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения.
Лабораторные критерии
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Бактериологический посев
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Стадии развития сепсиса
Развитие и течение септического процесса индивидуально и зависит как от свойств возбудителя, так и от особенностей организма больного. Тем не менее, можно выделить несколько фаз течения данного заболевания:
- Фаза напряжения. В ответ на внедрение возбудителя происходит активация и мобилизация защитных систем организма, в частности происходит активация гипофизарно-адреналовой системы.
- Катаболическая фаза. Происходит ухудшение состояния пациента за счет нарушения обменных процессов. Усиливаются процессы метаболизма белков, жиров и углеводов, происходит их извлечение из «депо». Также развиваются нарушения водно-электролитного обмена и кислотно-основного состояния.
- Анаболическая фаза. В это время начинаются процессы восстановления. В первую очередь это касается структурных белков.
- Реабилитационная фаза. В этот период происходит дальнейшее восстановление обменных процессов. В некоторых случаях полное восстановление невозможно.
Что касается продолжительности заболевания, то здесь все опять же индивидуально. У одних, более сильных пациентов, сепсис купируется в течение 3-4 недель, у других он может протекать годами, периодически стихая и вспыхивая.
Кроме того, при диагностике сепсиса выделяют следующие состояния.
Токсико-резорбтивная лихорадка
Токсико-резорбтивная лихорадка — состояние, которое развивается при всасывании бактериальных токсинов или продуктов тканевого распада из первичного патологического очага. Как правило, это характерно для бактериальных инфекций ран, катетеров и др. Характерны общие типовые синдромы, которые сопровождают инфекционные процессы — лихорадка, изменения в общем анализе крови и мочи (лейкоцитоз, протеинурия). При ликвидации первичного очага, состояние пациента стабилизируется.
Септицемия
Септицемия — форма сепсиса, при которой наблюдается выраженный интоксикационный синдром, гиперэргия (повышенная реакционность организма) и быстрое течение. Септические очаги либо выражены минимально, либо отсутствуют. Такая форма сепсиса больше характерна для детей первых лет жизни. Для клинической картины больше характерны общие проявления:
- Гемолитическая желтуха, сопровождающаяся пожелтением кожных покровов и склер.
- Сыпь. Сначала она проявляется в виде мелких розовых точек, которые разрастаются и сливаются между собой, образуя бледно-розовые или пурпурные пятна.
- У некоторых пациентов элементы сыпи могут покрываться пузырями или язвами. При глубоких поражениях может затрагиваться подкожная жировая клетчатка с развитием флегмонозного воспаления.
- Геморрагический синдром — кровоизлияния во внутренние органы.
Септикопиемия
Септикопиемия — это форма сепсиса, при которой в организме, помимо общей интоксикации, начинают возникать метастатические абсцессы в органах и тканях, которые являются результатом бактериальной эмболии. Чаще всего первые абсцессы обнаруживаются в легких, а затем процесс распространяется на другие органы: печень, печень, сердце, менингиальные оболочки, синовиальные оболочки. Абсцессы могут прорваться и вызвать развитие эмпиемы плевры, флегмоны, перитонита и др.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения.
Обеспечение транспорта кислорода — все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку — вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
- Респираторную поддержку — искусственную вентиляцию легких, кислородные маски и др.
Коррекция метаболических нарушений
- Обеспечение поступления необходимых питательных веществ (белков, жиров, углеводов). Если пациент не в состоянии сам принимать пищу или питательные смеси, рассматривается вариант заместительной терапии.
- Контроль уровня глюкозы.
- Детоксикационные мероприятия.
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований.
Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома — грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок — самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.
Прогноз при сепсисе
Прогноз при сепсисе очень осторожный. На возможность выздоровления оказывают влияние особенности этиологической микрофлоры, общее состояние пациента в начале заболевания, а также своевременность и адекватность проводимого лечения. Наиболее неблагоприятно сепсис протекает у людей старческого возраста и у ослабленных пациентов, имеющих сопутствующие заболевания.
В целом в крупных клиниках летальность при данном состоянии составляет 30-40%. При развитии септического шока, ситуация усугубляется и согласно некоторым данным, в таком случае от него погибает до 90% больных.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Увеличение лимфатических узлов – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Лимфатические узлы – маленькие биологические фильтры, относящиеся к лимфатической системе. Основная их функция – защита организма. Лимфатические узлы пропускают через себя поток лимфы и в своих структурах задерживают патогены, которые уничтожаются защитными клетками – лимфоцитами.
Под прицелом лимфатических узлов находятся бактерии, опухолевые клетки и токсичные вещества.
Что представляют собой лимфатические узлы? Это небольшие скопления лимфоидной ткани, расположенной на соединительнотканном каркасе.
Лимфоидная ткань – это пул клеток, которые участвуют в уничтожении поврежденных и опухолевых клеток и микроорганизмов.
Увеличение лимфатических узлов может быть симптомом как легкого инфекционного заболевания, так и серьезной патологии, которая может привести к тяжелому исходу. Поэтому во всех случаях увеличения лимфатических узлов стоит обратиться к врачу для проведения диагностики и выяснения причины.
Классификация
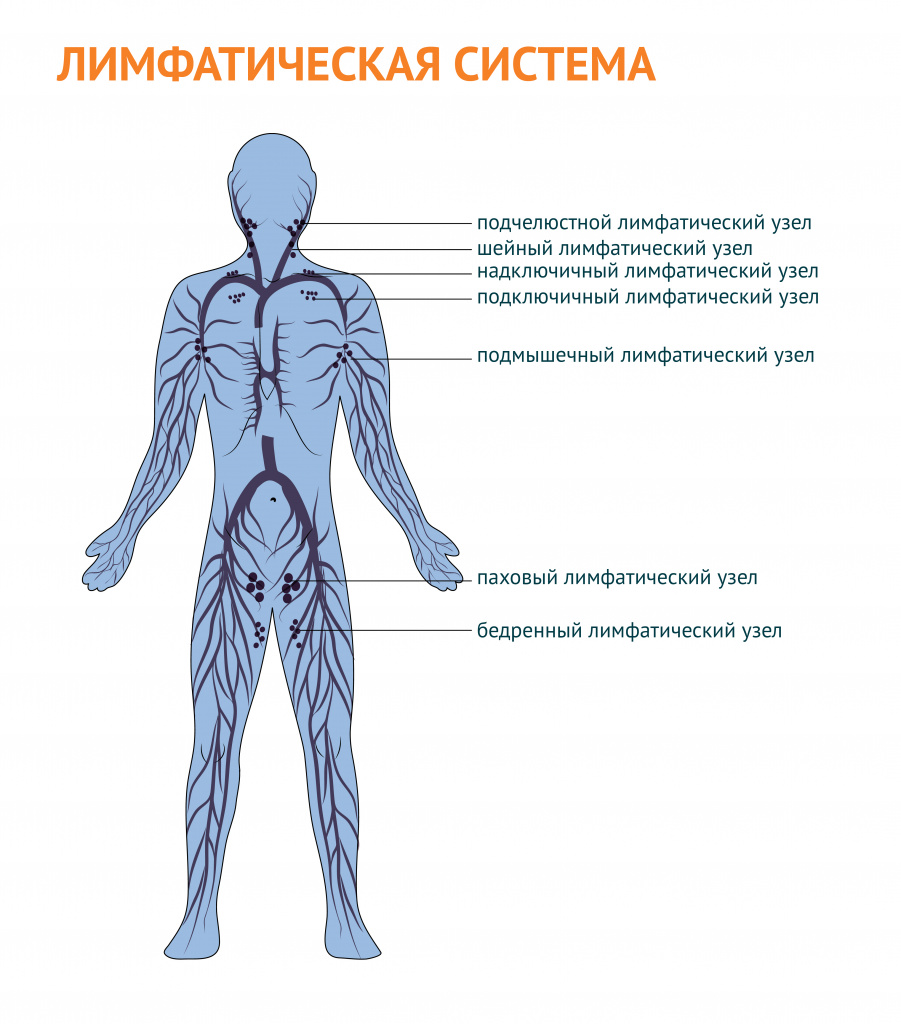
В зависимости от локализации различают следующие группы лимфатических узлов:
- затылочные;
- шейные;
- подчелюстные;
- подбородочные;
- надключичные и подключичные;
- подмышечные;
- локтевые;
- паховые;
- подколенные.
Врач при осмотре пальпирует (ощупывает) лимфатические узлы и определяет их размер, структуру, болезненность, изменение кожи над лимфатическим узлом.
Причины увеличения лимфатических узлов
Увеличение лимфатических узлов свидетельствует о патологическом процессе. Изолированное увеличение лимфоузла, или генерализованная лимфаденопатия напрямую зависит от причины, лежащей в основе заболевания.
Большинство случаев увеличения лимфоузлов носит временный характер.
Причинами увеличения лимфоузлов служат:
- инфекционные процессы;
- аутоиммунные заболевания;
- опухолевые патологии;
- болезни накопления (группа заболеваний, сопровождаемых нарушением метаболизма).
Лимфатические узлы участвуют в формировании иммунитета, и при любом инфекционном процессе в них активируется деление клеток, защищающих организм.
Так, при бруцеллезе, туберкулезе, сифилисе, дифтерии бактерии могут оседать в лимфатических узлах, вызывая их воспаление. При этом лимфатические узлы увеличиваются в размере за счет усиленного притока лимфы и крови.
Наиболее часто лимфатические узлы увеличиваются при острых инфекциях верхних дыхательных путей. Среди них наибольший размер лимфоузлы приобретают при тонзиллите (ангине).
Болезненное увеличение лимфоузлов может быть признаком болезни кошачьих царапин (из названия понятно, что заболевание возникает у лиц, поцарапанных кошкой). Причиной возникновения воспалительного процесса является бактерия Bartonella henselae.
Одним из ярких примеров вирусного заболевания, сопровождаемого значительным увеличением лимфоузлов, является инфекционный мононуклеоз. Болезнь вызывает вирус Эпштейна-Барр и цитомегаловирус.
Инфекционный мононуклеоз чаще встречается в детском и молодом возрасте. Кроме увеличения лимфоузлов характеризуется повышением температуры тела, слабостью и болью в горле.
У детей генерализованная лимфаденопатия встречается при детских инфекционных заболеваниях, таких как корь, краснуха, паротит, ветряная оспа.
Среди других вирусных заболеваний, сопровождаемых лимфаденопатией, стоит отметить ВИЧ-инфекцию.
Лимфаденопатии при ВИЧ-инфекции сопутствует ряд симптомов: потеря массы тела, необъяснимая лихорадка, ночная потливость, утомляемость, а позднее и инфекционные заболевания (герпес, цитомегаловирусная инфекция, кандидоз).
Системные (аутоиммунные) заболевания соединительной ткани, такие как ревматоидный артрит, системная красная волчанка могут сопровождаться увеличением лимфоузлов. При этих состояниях происходит нарушение распознавания «чужих» и «своих» белков, вследствие чего организм начинает атаковать свои клетки. Если процесс проходит активно, то лимфатические узлы увеличиваются в размере из-за возрастающей нагрузки.
Часто аутоиммунные заболевания сопровождаются увеличением селезенки и дополнительными симптомами.
При системной красной волчанке поражается кожа, почки и серозные оболочки внутренних органов (возникают волчаночные плевриты, серозиты). При ревматоидном артрите преимущественно поражаются суставные хрящи.
Увеличение лимфатических узлов может быть симптомом прогрессирования опухолевого процесса в организме. Атипичные (опухолевые) клетки мигрируют в лимфоузлы, застревают в них, размножаются и растягивают узел своей массой.
Отдельно стоит выделить группу злокачественных новообразований, поражающих непосредственно лимфатическую систему.
- Лимфома Ходжкина, или лимфогранулематоз протекает с образованием в лимфоузлах и селезенке конгломератов из пораженных незрелых лимфоцитов.
- Неходжкинские лимфомы – группа лимфопролиферативных заболеваний.
Увеличение лимфоузлов может быть симптомом болезни накопления: какое-то вещество в результате нарушения метаболизма скапливается в органах и тканях, в том числе и лимфатических узлах. Среди таких заболеваний: гемохроматоз (накопление железа), болезнь Вильсона-Коновалова (накопление меди) и другие наследственные нарушения обмена.
Аллергические реакции иногда приводят к увеличению лимфатических узлов. Гиперчувствительность к некоторым лекарствам приводит к генерализованной лимфаденопатии.
Среди эндокринологических заболеваний гипертиреоз может характеризоваться лимфаденопатией, увеличением селезенки и повышением содержания лимфоцитов в крови. При лечении все показатели возвращаются к норме.
Стоит помнить, что через лимфоузлы проходит вся лимфа, оттекающая от органов, и если человек занимается тяжелым физическим трудом, то локтевые и подколенные лимфоузлы могут быть увеличены из-за большой нагрузки.
Также лимфоузлы в редких случаях увеличиваются после вакцинации на соответствующей стороне.
К каким врачам обращаться при увеличении лимфатических узлов?
Взрослый должен обратиться к
врачу-терапевту
, а ребенка и подростка осматривает
педиатр
. В зависимости от сопутствующих симптомов может потребоваться консультация следующих специалистов:
- врача-онколога;
- врача-хирурга;
- врача-фтизиатра;
- врача-инфекциониста;
- врача-эндокринолога;
- врача-ревматолога.
Диагностика и обследование при увеличении лимфатических узлов
- Клинический анализ крови;
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
- мазок периферической крови с микроскопией;
- биохимический анализ крови (Глюкоза; креатинин; мочевина; печеночных ферментов – алининаминотрансфераза; аспартатаминотрансфераза; билирубин общий; общий белок);
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетическ…
280 руб
Креатинин (в крови) (Creatinine)
Синонимы: Сывороточный креатинин; Креатинин сыворотки (с расчетом СКФ); 1-метилгликоциамидин.
Creatinine; Creat; Cre; Blood creatinine; Serum creatinine; Serum Creat.
Краткое описание определяемого аналита Креатинин
Азотистый метаболит, конечный продукт превращения креатинфосф…
310 руб
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека.
…
310 руб
Билирубин общий (Bilirubin total)
Синонимы: Общий билирубин крови; Общий билирубин сыворотки.
Totalbilirubin; TBIL.
Краткая характеристика определяемого вещества Билирубин общий
Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест…
310 руб
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий белок
Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны…
315 руб
- для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в крови антител: антинуклеарные антитела; антитела класса IgG к двуспиральной ДНК; Антинейтрофильные цитоплазматические антитела, АНЦА Ig G;
Антинуклеарные антитела, IgG, скрининг, ИФА (Антиядерные антитела, Аntinuclear antibodies, ANAs, EIA)
Синонимы: Антинуклеарные антитела, Антинуклеарный фактор; АНФ.
Antinuclear Antibody; ANA; Antinuclear factor; ANF.
Краткое описание теста «Антинуклеарные антитела, IgG, скрининг, ИФА»
Один из распространенных скрининговых тестов, использующихся в диагностике аутоиммунных за…
790 руб
- анализ крови на содержание гормонов (тироксина; трийодтиронин; тиреотропного гормона; антител к тиреопероксидазе; антител к тиреоглобулину);
Тироксин свободный (Т4 свободный, Free Thyroxine, FT4)
Синонимы: Свободный Т4, свободный тетрайодтиронин, св.Т4. Free Thyroxine, Free T4., 4iodthyronin, tetraiodtironin
Краткая характеристика определяемого вещества Тироксин свободный
Вырабатывается фолликулярными клетками щитовидной железы под контролем ТТГ (тиреотропного гормона). Яв…
580 руб
Трийодтиронин свободный (Т3 свободный, Free Triiodthyronine, FT3)
Гормон щитовидной железы, стимулирует обмен и поглощение кислорода тканями (активнее Т4).
Вырабатывается фолликулярными клетками щитовидной железы под контролем ТТГ (тиреотропного гормона). В периферических тканях образуется при дейодировании Т4. Свободный Т3 является активной частью общего Т3, сос…
580 руб
Антитела к тиреоидной пероксидазе (АТ-ТПО, микросомальные антитела, anti-thyroid)
Синонимы: Антитела к тиреоидной пероксидазе, микросомальные антитела, антитела к микросомальному антигену, АТПО.
Anti-thyroid Peroxidase Autoantibodies, Antimicrosomal Antibodies, Antithyroid Microsomal Antibodies, Thyroid Peroxidase Autoantibodies, TPO Antibodies, Thyroid Peroxidase Test, Thyro…
695 руб
Антитела к тиреоглобулину (АТ-ТГ, anti-thyroglobulin autoantibodies)
Синонимы: Антитела к ТГ; АТТГ; АнтиТГ; Анти-ТГ.
Anti-thyroglobulin Autoantibodies; Thyroglobulin Antibodies; Tg Autoantibody; TgAb; Anti-Tg Ab; ATG.
Краткое описание исследования Антитела к тиреоглобулину
Антитела к белку-предшественнику тиреоидных гормонов.
Тиреоглобулин…
690 руб
- анализ крови на онкомаркеры;
- Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2;
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
510 руб
- вирус Эпштейна-Барр, определение ДНК в крови;
Вирус Эпштейна-Барр, определение ДНК (Epstein Barr virus, DNA) в крови
Определение ДНК вируса Эпштейна-Барр в крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Вирус Эпштейна – Барр (ВЭБ) является причиной инфекционного мононуклеоза. С вирусом Эпштейна-Барр связывают также этиологию некоторых онкологических…
580 руб
- обследование на туберкулез;
- биопсия лимфатического узла – Исследование пунктатов других органов и тканей (кроме костного мозга);
Исследование пунктатов других органов и тканей (кроме костного мозга)
Исследование пунктатов, полученных из опухолей, предопухолевых, опухолеподобных образований различной локализации: печень, почки, лёгкие, забрюшинные опухоли, опухоли средостения, щитовидная железа, предстательная железа, яичко, яичники, лимфатические узлы, миндалины, мягкие ткани, кости.
…
895 руб
- комплексное ультразвуковое исследование органов брюшной полости;
- рентгенография органов грудной полости;
Гастроскопия
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Колоноскопия
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Колоноскопия с седацией (во сне)
Лечебно-диагностический метод исследования толстого кишечника, во время которого при необходимости может быть проведено малое хирургическое вмешательство (биопсия, удаление полипа до 1 мм).
Лечение увеличенных лимфатических узлов
В большинстве случаев лимфаденопатия проходит самостоятельно и не требует специфического лечения.
Если же лимфоузлы быстро увеличиваются, болезненны при ощупывании, процесс сопровождается другими симптомами, в том числе повышением температуры тела и слабостью, необходимо проконсультироваться со специалистом.
Врач проведет необходимое обследование и определит комплекс лечебных мероприятий.
При бактериальном воспалении будет назначена антибактериальная терапия и необходимое симптоматическое лечение (жаропонижающие и противовоспалительные средства). При инфекционном мононуклеозе обычно специфической терапии не требуется, проводится в основном симптоматическое лечение. При подозрении на ВИЧ-инфекцию проводится тщательное лабораторно-инструментальное обследование и назначается антиретровирусная терапия, а также лечение сопутствующих инфекций.
Для лечения аутоиммунных заболеваний используются различные иммуносупрессивные и противовоспалительные препараты. В зависимости от показаний может применяться пульс-терапия и терапия внутривенными иммуноглобулинами.
При опухолевых процессах решается вопрос о проведении химиотерапии, лучевой терапии, хирургического лечения, а также трансплантации костного мозга.
Что делать если увеличились лимфатические узлы?
Прежде всего лечение увеличенных лимфатических узлов направлено на терапию основного заболевания, приведшего к развитию этого симптома. Важно соблюдать правила личной гигиены, организовать режим дня и сбалансировать рацион. Любое лечение назначает врач.
Недопустимо растирать и прогревать увеличенный лимфатический узел, смазывать мазями, пытаться его раздавить и лечить любыми народными методами без консультации специалиста.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Тахикардия
Тахикардия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Перхоть
Мелкие или крупные отшелушивающиеся чешуйки в волосистой части головы называют перхотью.
Депрессия
Депрессия – одно из самых распространенных психических расстройств.
Источник