Контагиозный моллюск и лимфоузлы
Над статьей доктора
Столяровой Е. А.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина
Дата публикации 18 июля 2020Обновлено 20 июля 2020
Определение болезни. Причины заболевания
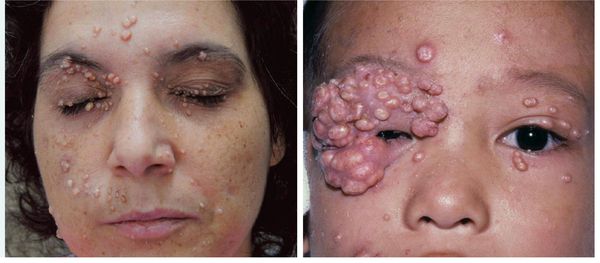
Контагиозный моллюск — вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с вдавлением в центре. Заболевание практически всегда проходит самостоятельно. Такое интересное название оно получило из-за схожести узелков при сильном увеличении с улиткой или жемчужиной. К поеданию морепродуктов или купанию в море болезнь отношения не имеет.
Заболевание вызывает вирус контагиозного моллюска (Molluscum contagiosum virus) семейства Poxviridae. Другой известный представитель этого семейства — вирус натуральной оспы.
Распространённость контагиозного моллюска среди детей во всём мире составляет приблизительно 3-11 %. В среднем в популяции заражено от 1,2 % до 22 % населения, мужчины болеют чаще [8]. Контагиозный моллюск более распространён в тёплом влажном климате.
Инкубационный период заболевания длится от одной недели до нескольких месяцев и в среднем составляет от 2 до 7 недель. Продолжительность инкубационного периода зависит от количества возбудителя (инфицирующей дозы), его вирулентности (заразности), а также состояния иммунной системы на момент заражения.
Контагиозным моллюском чаще болеют:
- Дети 1-14 лет (чаще 1-4 года) — высыпания обычно появляются на туловище, конечностях, голове и шее. У детей школьного возраста заражение происходит в основном контактным путём — при соприкосновении с кожей заражённого человека или инфицированным предметом при посещении плавательного бассейна или спортивных секций.
- Пожилые люди — на фоне ослабленной работы иммунной системы заболевание протекает более тяжело, высыпания обширно поражают кожу и слизистые.
- Люди с иммуносупрессией, ВИЧ — у пациентов с ослабленным иммунитетом размер узелков может достигать 10-15 мм в диаметре, обширно поражая кожу, в том числе кожу век. Контагиозный моллюск встречается у 5-30 % пациентов с ВИЧ [2].
- Пациенты с атопическим дерматитом находятся в группе риска по заражению контагиозным моллюском. Из-за зуда возникают множественные повреждения кожи (царапинки и трещинки), через которые вирус может распространяться с одной части тела на другую. Это приводит к рецидивирующему течению заболевания. Пациентам с атопическим дерматитом необходимо тщательно следить за кожей, используя уходовые средства (эмольянты), и не допускать появления кожного зуда [3].

Пути передачи инфекции:
- контактный — взаимодействие с больным человеком или с предметами, инфицированными вирусом, например с полотенцами или одеждой;
- половой — обычно высыпания возникают на гениталиях, лобке, внутренней поверхности бёдер и нижней части живота;
- передача через нанесение татуировки[6];
- передача от матери к ребёнку во время родов возможна, но встречается нечасто [7].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы контагиозного моллюска
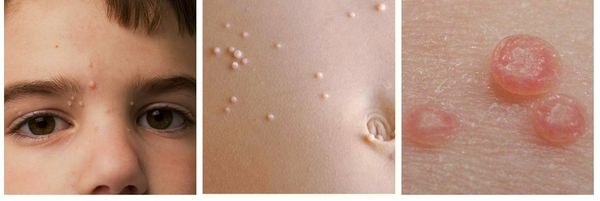
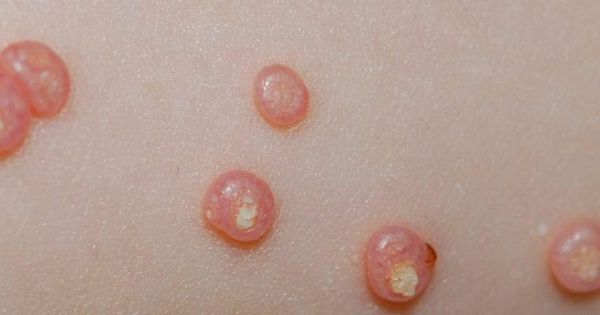
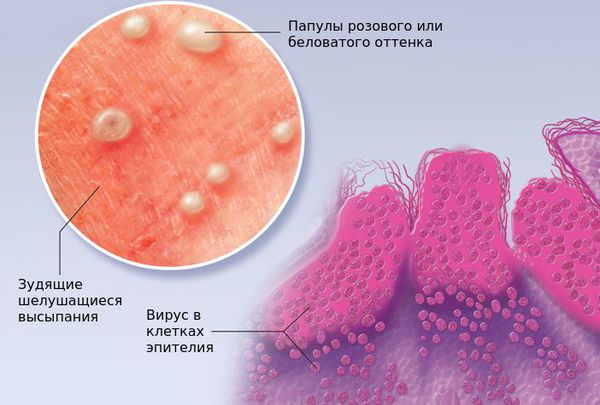
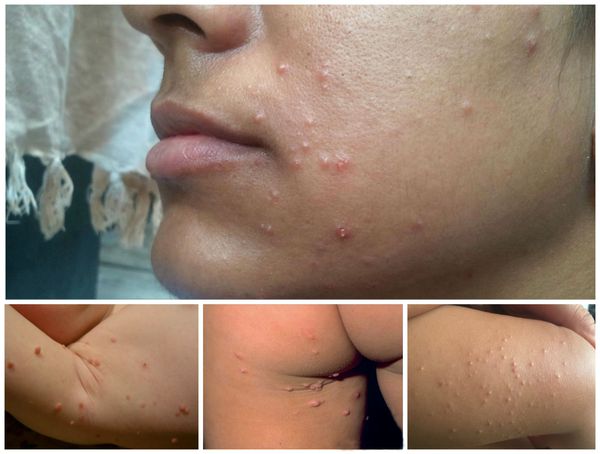
При заболевании на коже возникают мелкие узелки — 1,5-2 мм в диаметре. Они быстро растут и принимают вид телесно-розоватых, красных или прозрачных, не сливающихся между собой полушаровидных папул величиной до 5-10 мм с центральным пупковидным углублением. При надавливании на узелок из него выделяется белая творожисто-кашицеобразная масса, состоящая из ороговевшего эпителия и “моллюсковых телец” — типичных для данного заболевания клеток яйцевидной формы, наполненных вирусными частицами.
Других жалоб заболевание не вызывает, высыпания не болят и не чешутся. Температура тела не повышается, самочувствие и общее состояние не страдает. Возможна любая локализация высыпаний, но чаще всего они поражают лицо, веки, шею, грудь, подмышечные впадины, складки конечностей и половые органы. Высыпания на веках могут сочетаться с хроническим конъюнктивитом или кератитом. Кожа вокруг папул часто легко или умеренно раздражена. Возможно линейное расположение высыпаний, вызванное переносом вируса с одного участка кожного покрова или слизистой на другой.
Патогенез контагиозного моллюска
Заражение контагиозным моллюском происходит после взаимодействия с инфицированными людьми или заражёнными предметами. Вирус проникает в кожу через небольшие ссадины и микротрещины и размножается исключительно в клетках плоского эпителия. Поражённые клетки увеличиваются в размерах, а при достижении критической точки их стенки лопаются и скапливаются в центре папулы.
Без лечения высыпания на коже сохраняются 6-9 месяцев, но могут оставаться и до двух лет. Это связано с уклонением вируса контагиозного моллюска от иммунного ответа. Механизм таких “пряток” от нашей иммунной системы не до конца изучен, но, вероятно, включает выработку вирусом специфических белков, которые мешают сформироваться правильному иммунному ответу и уничтожению контагиозного моллюска. Однако через 6-24 месяца иммунный ответ формуется — образуются защитные антитела, и наступает выздоровление [5].
Классификация и стадии развития контагиозного моллюска
Существует четыре типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым (75-96 % случаев) является тип MCV-1. Тип MCV-2 зачастую выявляется у взрослых, он связан с ВИЧ и иммунодефицитными состояниями и передаётся половым путём. Клиническая картина заболевания при заражении всеми этими типами схожа.
Контагиозный моллюск поражает:
- туловище — в 63 % случаев;
- ноги — 57 %;
- руки — 44 %;
- голову или шею — в 31 %;
- ягодицы — 17 %;
- гениталии — 17 %.
По количеству поражённых областей:
- одна область — 24 %;
- две области — 35 %;
- более трёх областей — 42 %.
По количеству папул:
- менее 10 папул — 35 %;
- 10-49 — 60 %;
- более 50 — 5 % [20].
По форме заболевания выделяют:
1. Типичная форма:
- локализованная (группа папул находится в одной анатомической зоне);
- генерализованная (несколько скоплений высыпаний, например на коже век и рук).
2. Атипичная форма (встречается очень редко):
- гигантские моллюски — элементы сыпи могут сливаться между собой и образовывать высыпания диаметром 3 см и более;
- ороговевающие моллюски — кожа на месте высыпаний интенсивно шелушится, с неё постоянно сходят чешуйки;
- кистозные моллюски — на месте узелка появляются кисты;
- изъязвлённые моллюски — на коже образуется эрозивная поверхность, переходящая в язвочки;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски — узелок расположен над поверхностью кожи на тонкой ножке [8].
Осложнения контагиозного моллюска
Возможные осложнения:
- у пациентов с ВИЧ, начинающих приём антиретровирусной терапии (АРТ), могут появиться новые узелки как часть воспалительного ответа (синдрома иммунного восстановления) [9];
- рубцы на месте удалённых папул;
- косметологические дефекты, особенно при поражении кожи лица; [17]
- хронический конъюнктивит или поверхностный кератит при поражении конъюнктивы или роговицы;
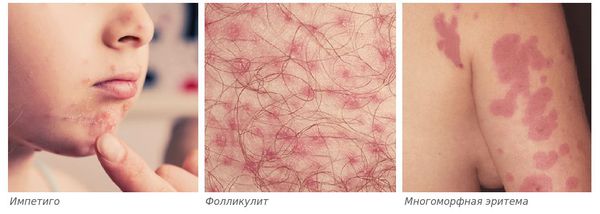
- бактериальные осложнения, чаще всего вызываемые золотистым стафилококком и стрептококками, — импетиго (поверхностная инфекция кожи), фолликулит (поражение волосяных фолликулов) или многоморфная эритема (высыпания на коже и слизистых).
Диагностика контагиозного моллюска
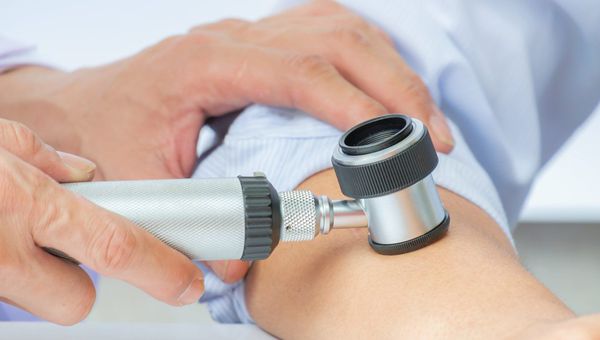
Диагноз чаще всего выставляется на основании осмотра и обнаружения белых, розово-телесных папул с центральным пупкообразным вдавлением.
Изредка необходима увеличительная линза или дермоскопия, которые помогут в визуализации центрального “пупка”, если он не виден невооружённым глазом.
Биопсия используется крайне редко, только при атипичных проявлениях заболевания или неясном диагнозе (например, при ВИЧ-инфекции для исключения глубоких микозов кожи).
Вирус контагиозного моллюска и его тип можно выявить методом ПЦР (полимеразная цепная реакция). Метод применяется в научных исследованиях, но практически не используется в клинической практике [10][11].
Дифференциальную диагностику проводят с милиа (угри с белой головкой, которые образуется при избыточной деятельности сальных желёз), кистами, закрытыми комедонами, плоскими бородавками, криптококкозом (инфекционное заболевание, вызываемое дрожжевыми грибами Cryptococcus neoformans), герпесвирусными поражениями кожи [4].
Лечение контагиозного моллюска
Заболевание лечит дерматолог амбулаторно, госпитализация не требуется. Подходы к лечению контагиозного моллюска в РФ и Европе разнятся:
- В Европе применяют выжидательную тактику. Ни одно вмешательство не было признано эффективным — высыпания чаще регрессируют через несколько месяцев или лет самопроизвольно без лечения. Однако родители часто требуют провести лечение детей незамедлительно [13].
- По мнению российских учёных, в связи с быстрым развитием заболевания и высокой заразностью вируса лечение необходимо начинать как можно раньше [21].
Если имеется всего несколько узелков, то их можно механически удалить пинцетом, иглой или кюреткой.
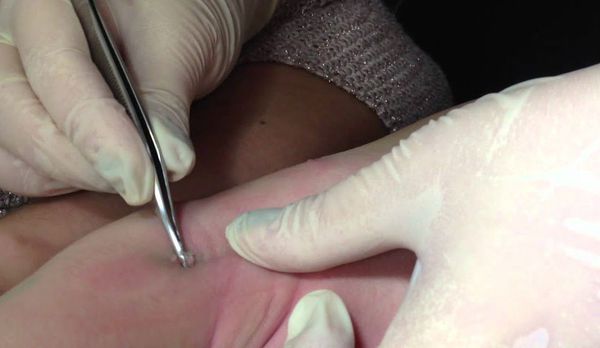
Согласно данным европейских исследований, кюретаж не рекомендован при поражении лица и генитальной области. Риски проведения кюретажа включают боль, психологическую травму, появление рубцов, гипо- или гиперпигментации. Процедура болезненна, но для уменьшения боли достаточно нанести крем с Lidocaini hydrochloridum (лидокаином) или Prilocainum (прилокаином) за 20-30 минут до удаления узелков. Если удалить папулы механически невозможно, то следует ждать их самостоятельного регресса.
Не рекомендуется заниматься самолечением, так как при неправильном удалении узелков высок риск их инфицирования, появления рубчиков после заживления, а также дальнейшего распространения высыпаний на другие участки тела.
У пациентов, страдающих сопутствующим атопическим дерматитом, после кюретажа отмечаются повторные поражения кожи, иногда даже в большем объёме (через 4 недели — у 66 %, через 8 недель — у 45 % пациентов) [22].
Для лечения также применяются:
- Криодеструкция — нанесение жидкого азота тампоном или распылителем в течение 10-20 секунд. При необходимости процедуру можно повторить. Эффективный и не очень болезненный метод [14].
- Лазерная деструкция — удаление папул углекислотным или импульсным лазерами на красителях. При сохранении высыпаний повторную операцию проводят через 2-3 недели. Рецидивов обычно не бывает. Побочные эффекты включают лёгкую болезненность в момент удаления, преходящее покраснение кожи и гипо- или гиперпигментацию кожи [23].
- Электрокоагуляция — это температурное воздействие на изменённые моллюском кожные покровы. Используется при множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных пациентов). Часто для удаления крупных элементов требуется инфильтрационная анестезия. Это укол с анестетиком, чаще лидокаином, в очаг поражения: в этом месте блокируются нервные импульсы, и пациент не чувствует боль. Возможно удаление в несколько этапов [15].

- Фотодинамическая терапия топической 5-аминолевулиновой кислотой — лечение основано на взаимодействии лекарства с лазерным излучением. Успешно используется при рецидивирующем течении контагиозного моллюска у пациентов с ВИЧ-инфекцией. Также у таких пациентов применяют пилинг лица трихлоруксусной кислотой.
После удаления папул необходимо провести обработку кожи антисептиками [16].
Системная терапия контагиозного моллюска не проводится. В связи с отсутствием доказательной базы об эффективности и безопасности в РФ местных препаратов по лечению контагиозного моллюска вопрос их применения остаётся спорным.
В мировой практике используют следующие местные препараты:
- Подофиллотоксин крем 0,5 % — применяется дважды в день в течение трёх суток подряд в неделю. Курс лечения составляет до шести недель. Побочные эффекты включают жжение, зуд, раздражение, изменение пигментации кожи. Не рекомендован для беременных из-за потенциальной токсичности для плода. Не одобрен FDA в США для лечения контагиозного моллюска.
- Кантаридин 0,7 % (экстракт жуков-нарывников) — препарат отпускают без рецепта, но его нанесение требует даже от врача определённых навыков, поскольку возможны серьёзные ожоги кожи и слизистых. Токсичен при попадании внутрь. Эффект наступает быстро, лекарство безболезненно при нанесении. Препарат не следует применять на лице, гениталиях, в перианальной зоне из-за риска образования рубцов. Также не одобрен FDA для лечения контагиозного моллюска [24].
- Гидроксид калия 10 % — признан эффективным и безопасным препаратом для лечения контагиозного моллюска. К побочным эффектам относятся болезненность, эритема (покраснение), нарушение пигментации кожи.
- Имиквимод 5 % крем — безрецептурный препарат, наносится перед сном три раза в неделю в течение 1-3 месяцев. Распространённое побочное действие — дерматит в месте нанесения препарата. Признан неэффективным при лечении контагиозного моллюска.
- Ретиноиды для местного применения (третиноин) чаще всего используются при высыпаниях на лице. Могут вызвать контактный дерматит.
- Другие местные препараты — гель салициловой кислоты, 10 % раствор повидона в йоде в сочетании с 50 % салициловой кислотой под повязку, 40 % паста нитрита серебра, сидофир.
Проводятся исследования эффективности и безопасности системной терапии контагиозного моллюска циметидином и интерфероном альфа.
У ВИЧ-инфицированных пациентов заболевание не проходит самостоятельно и без лечения быстро прогрессирует. Однако высыпания часто исчезают под действием высокоактивной антиретровирусной терапии.
Во время лечения рекомендуется воздержаться от посещения бассейна и контактных видов спорта. Следует оберегать кожу от повреждений и раздражающего действия косметических средств и пота.
Прогноз. Профилактика
При нормальном иммунитете заболевание проходит самостоятельно, однако период выздоровления может длиться до 24 месяцев. Основная цель терапии состоит в том, чтобы снизить риск передачи инфекции другим людям. У ВИЧ-инфицированных пациентов заболевание, как правило, протекает тяжелее и менее чувствительно к лечению.
Меры профилактики:
- соблюдать правила личной гигиены — использовать индивидуальные полотенца, одноразовые бритвы, после посещения бассейна и тренировок принимать душ с мылом;
- ВИЧ-инфицированным пациентам с высыпаниями на лице следует бриться как можно реже или отпустить бороду, так как бритьё способствует распространению вируса [18];
- проходить профилактические осмотры в детских садах и школах для раннего выявления случаев заболевания;
- использовать презервативы и избегать контакта с областями, поражёнными контагиозным моллюском;
- изолировать до полного выздоровления больных детей в детских садах [19].
Источник
Контагиозный моллюск – это инфекция, вызванная вирусом оспы (моллюск контагиозный вирус). Результат инфицирования – доброкачественное заболевание кожи, характеризующееся поражениями, которые могут появляться в любом месте на теле.
Образования обычно рассасываются без рубцов в течение 6-12 месяцев, но процесс заживления может занять до 4 лет. Поэтому требуется консультация дерматолога и лечение по его назначению.
Что такое контагиозный моллюск? Кто возбудитель заболевания?
Это распространенная вирусная инфекция кожи, которая вызывает локализованные скопления эпидермальных папул, называемых моллюсками. Возбудитель – один из представителей группы вирусов оспы – ортопоксвирус, относящийся к семейству Poxviridae, подсемейству: Chordopoxviridae, роду: Molluscipoxvirus.
Выделяют четыре типа инфекции:
- MCV1 – самый распространенный;
- MCV2 – тип, передающийся половым путем и встречающийся в основном у взрослых;
- MCV3;
- MCV4.
Контагиозный моллюск не поражает животных (только человека), соответственно ими не переносится.
Вирус содержит ДНК, в курином эмбрионе не культивируется и не является патогенным для подопытных животных. С этими фактами связаны особенности диагностики.
Пути передачи контагиозного моллюска
Существует несколько способов его распространения:
- Прямой контакт кожи с кожей;
- Косвенный контакт через общие полотенца или другие предметы;
- Самостоятельный перенос возбудителя на другие участки;
- Половая передача у взрослых.
Вирус, вызывающий моллюск, чаще всего распространяется при прямом физическом контакте человека с человеком и через зараженные фомиты.
Контагиозный моллюск
Фомиты – это неодушевленные предметы, которые могут быть заражены вирусом, контакт с которыми значительно увеличивает риск инфицирования. В случае molluscum contagiosum источники заражения могут включать постельное белье, одежду и полотенца, купальные губки, оборудование для бассейна и игрушки. Вирус может распространяться путем совместного использования бассейнов, бань, саун или других мест с влажной и теплой средой.
Специалисты считают, что более вероятно, что вирус распространяется путем совместного использования полотенец и других предметов вокруг бассейна или сауны, чем через воду.
Зараженный моллюском может распространить его на другие части своего тела, выдавливая или царапая повреждение, а затем касаясь себя зараженными руками. Этот процесс называется самоинфицированием. Бритье также может распространить заболевание на другие части тела.
Моллюск может распространяться от одного человека к другому при половом контакте. Многие, но не все, случаи моллюсков у взрослых людей вызваны именно интимным контактом. Половой путь передачи инфекции контагиозного моллюска чаще всего встречается среди молодежи.
Может ли заболевание распространяться простым контактом с внешне неповрежденными поражениями или же для распространения вируса необходимо разрушение очага поражения и последующая передача зараженного материала – до сих пор остается неясным, поскольку по результатам исследований получены противоречивые данные.
Точно известно, что вирус molluscum contagiosum остается в верхнем слое кожи (эпидермисе) и не циркулирует по всему телу, поэтому он не может распространяться через кашель или чихание. Поскольку вирус живет только в верхнем слое кожи, как только повреждения исчезли, вирус исчезает, и его невозможно распространить.
Выздоровление от одной моллюсковой инфекции не предотвращает будущие инфекции. Моллюск contagiosum не похож на вирусы герпеса, которые могут оставаться скрытыми (спящими) в организме в течение длительного периода времени, а затем снова появляться. Он удаляется из организма при правильном лечении, но повторное заражение возможно, поскольку иммунитет к заболеванию не формируется.
Если образуются новые поражения моллюсков contagiosum после того, как вы вылечились, это означает, что вы снова вступили в контакт с инфицированным человеком или объектом.
Кто подвержен риску заражения?
Заболевание является достаточно распространенным, встречается у лиц обоего пола и возраста. Контагиозный моллюск не ограничивается детьми, хотя часто встречается у детей в возрасте от 1 до 10 лет.
Лица с повышенным риском инфицирования:
- Люди с ослабленной иммунной системой. Например, ВИЧ-инфицированные или лица, получающие лечение от рака подвергаются более высокому риску заражения моллюсками. Повреждения у них могут выглядеть по-разному, быть больше, атипичнее и быть более трудными для диагностики и лечения.
- Больные атопическим дерматитом. Также могут быть фактором риска для получения моллюска contagiosum из-за частых повреждений и дисфункции иммунной клетки в атопической коже. Кроме того, у этих пациентов может быть больше шансов на аутоинволюцию – удаление первичных очагов поражения и распространение на участки нормальной кожи из-за зуда от атопии.
- Проживающие в теплом, влажном климате. Особенно в перенаселенных местах или где наблюдаются плохие условия жизни (антисанитария, недостаток медицинской помощи).
Кроме того, имеются данные о том, что в последнее время наблюдается рост заболеваемости моллюсками, но эти инфекции не контролируются на регулярной основе, поскольку могут исчезать без лечения, или заболевшие воспринимают их за другие заболевания и не обращаются к дерматологу.
Клинические особенности инфекции
Эта инфекция встречается во всем мире, но чаще в развивающихся странах. При этом успешная вакцинация против оспы в младенчестве не является защитной мерой от заболевания.
В отношении инкубационного периода контагиозного моллюска достоверной информации мало. Однако, по оценкам, он составляет от 2 недель до 6 месяцев. Большинство случаев заболевания приходится на детей старше 1 года, и только один известный случай заболевания зарегистрирован у младенца (на 7-й день после родов).
Очаги поражения (моллюски) характеризуются следующими признаками:
- выглядят как небольшие приподнятые образования;
- обычно белые, розовые или телесного цвета (более темные – коричневые – редко);
- они часто имеют восковой блестящий, так называемый жемчужный вид;
- обычно гладкие и твердые;
- чаще всего безболезненные;
- в центре образования находится ямочка из которой выделяется белый творожистый секрет, часто наблюдается выраженное центральное ядро белого цвета;
- у большинства людей очаги поражения варьируются от размера булавочной головки до размера ластика для карандашей (от 2 до 5 миллиметров в диаметре);
- могут стать зудящими, болезненными, красными и/или опухшими;
- поражение часто вызывает дерматит, поэтому кожа вокруг высыпаний становится розовой, сухой и зудящей;
- по мере того как папулы рассасываются, они могут воспаляться, покрываться коркой или покрываться струпьями в течение недели или двух;
- моллюски могут встречаться в любом месте на теле, включая лицо, шею, руки, ноги, живот и область гениталий, поодиночке или группами;
- чаще всего возникают в теплых влажных местах, таких как подмышки, за коленями, веки и губы, в паху или в области половых органов, редко встречаются на ладонях рук или подошвах ног и в полости рта;
- на инфицированном человеке может быть несколько или сотни папул;
- когда инфекция аутоинвазируется путем расчесывания, папулы часто образуют ряд повреждений.
Современная классификация контагиозного моллюска
Поражения molluscum contagiosum недавно стали классифицироваться одним из трех способов:
- Широко распространенные поражения кожи, обнаруженные в основном на лице, туловище и конечностях детей;
- Поражения, передающиеся половым путем, обнаруженные на животе, внутренних бедрах и половых органах сексуально активных взрослых;
- Диффузные, длительные, устойчивые к лечению, повторяющиеся высыпания у пациентов со СПИДом или другими иммуносупрессивными расстройствами.
Осложнения контагиозного моллюска
Повреждения, вызванные моллюском, обычно доброкачественны и разрешаются без образования рубцов. Однако привычка выдавливать (или непроизвольно царапать, расчесывать) моллюски имеет неблагоприятный исход, поскольку в таком случае может образоваться шрам. По этой причине, физически извлекать содержимое папул категорически не рекомендуется не только у лиц с ослабленным иммунитетом, но и у здоровых. Кроме образования шрамов, это способствует как распространению повреждений у себя, так и распространению инфекции другим.
Контагиозный моллюск – диагностика
Наиболее распространенное осложнение – вторичная инфекция, вызванная бактериями. Вторичные инфекции могут представлять значительную проблему для пациентов с ослабленным иммунитетом, таких как больные ВИЧ/СПИДом или лиц, принимающих иммуносупрессивную лекарственную терапию. В этих случаях для предотвращения дальнейшего распространения инфекции необходимо обязательное лечение по назначению дерматолога.
Осложнения Molluscum contagiosum:
- Вторичная бактериальная инфекция (импетиго);
- Конъюнктивит при инфицировании века;
- Диссеминированная вторичная экзема, это представляет собой иммунологическую реакцию или ‘id’ к вирусу;
- Многочисленные и широко распространенные крупные моллюски contagiosum. Могут возникнуть у иммунодефицитных пациентов, у пациентов, применяющих иммуносупрессивные препараты и у реципиентов трансплантатов, и часто затрагивают лицо;
- Гигантские поражения (≥15 мм в диаметре), большее число поражений и поражения, которые более устойчивы к стандартной терапии. Могут возникнуть у иммунодефицитных пациентов;
- Самопроизвольное рубцевание с образованием шрамов, углублений в коже;
- Рубцевание вследствие хирургического лечения.
Дифференциальный диагноз инфекции
При дифференциальной диагностике моллюсков-контагиозов следует учитывать следующие заболевания:
- криптококкоз;
- базалиома;
- кератоакантома;
- гистоплазмоз;
- кокцидиоидомикоз;
- бородавки (verruca vulgaris).
Для генитальных поражений следует рассматривать кондилому acuminata (остроконечную) и генитальные сирингомы.
Как диагностируется контагиозный моллюск?
Моллюск обычно распознается дерматологом по его характерному клиническому виду или при дерматоскопии. Из центра папул могут быть выделены белые тела моллюсков.
Иногда диагноз ставится с помощью биопсии кожи. Характерными особенностями являются:
- Эпидермальная гиперплазия.
- Центральный кратер заполнен телами моллюсков (огромные эозинофильные и базофильные внутрицитоплазматические включения).
- Отсутствие воспаления в неповрежденных поражениях; плотная воспалительная реакция в поврежденных.
Гистопатология показывает характерные внутриплазменные включения органов.
Гистология моллюсков contagiosum
В контагиозном моллюске обычно наблюдается выраженная гиперплазия и папилломатоз.
Миллионы вирионов, пролиферирующих в цитоплазме пораженных эпителиоцитов, приводят к образованию характерных внутриклеточных телец, сжимающих ядро кератиноцита. Это вирусное включение является самым крупным во всей гистопатологии человека.
Может произойти фолликулярный разрыв, приводящий к образованию обширных фолликулитов, нагноению и воспалительных изменений. В таких случаях вирусные включения может быть трудно найти.
Дифференциальная диагностика инфекционной гистопатологии моллюсков
При Verruca vulgaris, тип myrmecia крупные эозинофильные кератогиалиновые гранулы вируса папилломы человека (ВПЧ) могут быть ошибочно приняты за моллюски. Эти включения обычно зернистые, а бородавки типа мирмекий обычно встречаются на акральных участках, не содержащих волос (подошвах) (чрезвычайно редкое место для моллюска contagiosum).
Атипичный лимфоидный инфильтрат – поврежденные инфицированные фолликулы моллюска могут вызвать заметно атипичную лимфоидную реакцию. В редких случаях они могут быть ошибочно приняты за лимфоматоидный папулез.
Варианты лечения контагиозного моллюска
Поскольку molluscum contagiosum самоограничивается у здоровых людей, лечение при легких формах инфекции может быть ненужным. Тем не менее, во многих случаях терапия необходима, поскольку поражения заметны и создают неэстетичный внешний вид. Также отмечается лежащее в основе атопическое заболевание и желание предотвратить передачу.
Лечение моллюсков обычно рекомендуется, если поражения находятся в области гениталий (на или около полового члена, вульвы, влагалища или ануса). Если повреждения обнаружены в этой области, необходимо проконсультироваться со специалистом, поскольку есть вероятность, что может быть другое заболевание, распространяющееся при половом контакте.
Имейте в виду, что некоторые процедуры для лечения/удаления моллюсков, доступные через интернет, могут быть неэффективными и даже вредными.
Физическое устранение
Физическое удаление очагов поражения может включать:
- криотерапию (замораживание очага поражения жидким азотом);
- кюретаж (прокалывание сердцевины и выскабливание пораженного материала);
- лазерную терапию.
Эти варианты быстры, однако требуют квалифицированного специалиста и местной анестезии. Неправильное удаление моллюсков может привести к боли после процедуры, раздражению и образованию рубцов.
Также после удаления повреждений необходимо соблюдение рекомендаций дерматолога: правильный уход, местные обезболивающие (спрей лидокаина), заживляющие и препятствующие образованию рубцов средства (контрактубекс, дерматикс).
Запомните! Попытаться удалить повреждения или жидкость внутри повреждений самостоятельно – 100% плохая идея. Удаляя повреждения или выдавливая папулы, вы можете непреднамеренно аутоинвазировать другие части тела. Кроме того это повышает риск сочетанной бактериальной инфекции.
Пероральная терапия
Назначается в качестве сопутствующей. Включает антигистаминные средства для снятия зуда, покраснения и противовирусные препараты. Поскольку лекарственных средств этих групп много, детям и взрослым они подбираются индивидуально дерматологом на консультации.
Местная терапия
В качестве домашней терапии для взрослых назначается крем подофиллотоксин (0,5%), но он не рекомендуется беременным женщинам из-за предполагаемой токсичности для плода.
Другие варианты для местной терапии включают: йод и салициловую кислоту, некоторые ретиноиды (третиноин и др), Имихимод (модификатор Т-клетки). Имихимод и синекатехины применяются, но их эффективность в терапии моллюсков не доказана. Имиквимод не применяется для лечения контагиозных моллюсков у детей.
В 2019 году исследование показало, что гель ingenol mebutate (торговое наименование Picato, Пикато) более эффективен, чем крем Имихимод (imiquimod).
При вторичном дерматите могут назначаться мази/крема, содержащие кортикостероиды для снятия зуда, отека, покраснения.
Все препараты должны быть назначены дерматологом. Каждое поражение должно лечиться индивидуально, так как терапевтический эффект локализован.
Контагиозный моллюск – лечение
Способ лечения иммунокомпрометированных лиц
У иммунокомпетентных пациентов эффективны большинство методов лечения. Однако пациенты с ВИЧ/СПИДом или другими иммуносупрессивными состояниями часто не реагируют на традиционные методы лечения. Кроме того, эти методики в значительной степени неэффективны для достижения долгосрочного контроля у пациентов с ВИЧ. Физическое удаление повреждений у таких пациентов не рекомендуется, поскольку это повышает риск инфицирования.
Низкие показатели CD4-клеток связаны с широким распространением лицевых моллюсков и поэтому стали маркером тяжелого заболевания ВИЧ. У иммунокомпрометированных лиц эффективна терапия, направленная на усиление иммунной системы. Уменьшение и заживление высыпаний наблюдается в некоторых случаях при начале антиретровирусной терапии.
В крайних случаях для лечения лицевых повреждений у этих пациентов применялся интерферон. Однако тяжелые и неприятные побочные эффекты интерферона – гриппоподобные симптомы, болезненность участка, депрессия, делают его менее чем желательным лечением. Кроме того, интерферонотерапия оказалась наиболее эффективной у практически здоровых людей.
Пациентам с иммунодефицитом также приносит мало пользы лучевая терапия.
Профилактика инфекции
Способы предотвращения распространения контагиозных моллюсков существуют. Лучший способ избежать попадания моллюска – это следовать правильным гигиеническим привычкам.
- Мойте руки. Держать руки чистыми – это лучший способ избежать инфекции моллюсков, а также многих других инфекций. Мытье рук удаляет микробы, которые попали с зараженных поверхностей или инфицированных людей. Когда вымыть руки невозможно используйте местные антисептики (спреи, гели).
- Не расчесывайте, не ковыряйте, не выдавливайте поражения. Важно не трогать кожу, которая имеет повреждения, причем не только на себе, но и у зараженного члена семьи. Таким образом легко распространить вирус на незараженный участок тела, другим людям, а также инфицировать его бактериями.
- Закрывайте поражения моллюсков. Важно, чтобы область с поражениями моллюсков была чистой и покрыта повязкой. Также важно поддерживать пораженную кожу сухой. Стерильные самоклеящиеся повязки продаются в аптеке. Они хорошо держатся на коже (и в то же время легко снимаются), воздухопроницаемы препятствуют проникновению патогенов. Когда контакт с другими людьми минимален, нужно снять повязку, чтобы кожа дышала.
- Будьте осторожны во время занятий спортом. Люди с моллюском не должны принимать участие в контактных видах спорта, таких как борьба, баскетбол и футбол, если все повреждения не могут быть покрыты одеждой или повязками. Также следует избегать видов занятий, при которых используется общее снаряжение – шлемы, бейсбольные перчатки и мячи. Плавание также не рекомендуется. Личные вещи, такие как полотенца, очки и купальники, не должны быть общими.
Другие способы, позволяющие избежать инфекции контагиозных моллюсков
- Не делитесь ни с кем полотенцами, расческами, одеждой или другими личными вещами. Это относится также ко всем детским вещам, игрушкам.
- Не брейте и не подвергайте электролизу участки кожи с поражениями.
- Если вы заметили повреждения на или около пениса, вульвы, влагалища или ануса, избегайте половых контактов, пока не обратитесь к врачу.
Поделиться ссылкой:
Источник