Классификация туберкулеза периферических лимфатических узлов
Туберкулез
периферических лимфатических узлов —
хроническое инфекционное заболевание,
характеризующееся образованием
специфического гранулематозного
воспаления лимфоидной ткани, при котором
в 30% случаев присутствуют и другие
локализации туберкулеза.
Туберкулезное
поражение лимфатических узлов является
третьей по частоте причиной их увеличения,
следующей за неспецифическим лимфаденитом
и метастатическими опухолями. Это
весьма распространенная форма
внелегочного туберкулеза.
Патогенез
и патоморфология.
Туберкулез
периферических лимфатических узлов
при первичном заражении развивается
в основном у детей и подростков. При
этом через поврежденную слизистую
оболочку рта или через кариозные
поражения зубов инфекция проникает в
регионарные лимфатические узлы. Чаще
поражаются подчелюстные, шейные,
подбородочные, реже — подмышечные и
другие узлы. Поражение может быть
изолированным или сочетаться с
туберкулезом других органов.
Клиническаякартина.Различают
инфильтративную, казеозную и инду-ративную
формы туберкулеза периферических
лимфатических узлов.
Инфилътративная
форма возникает
в раннем периоде заболевания.
Характеризуется воспалительной
инфильтрацией лимфатического узла
(одного или нескольких) с образованием
туберкулезных гранулем. Заболевание
чаще начинается остро, температура
тела повышается до 38—39 °С, ухудшается
общее состояние, быстро увеличиваются
лимфатические узлы. При пальпации они
лишь слегка болезненны, плотной или
плотноэластической консистенции.
Нередко лимфатические узлы сливаются
в конгломераты, спаянные с подкожной
клетчаткой вследствие вовлечения в
процесс окружающих тканей — периаденита.
Кожа над узлами не изменена. Увеличение
периферических узлов возможно и без
выраженных перифокальных явлений и
симптомов интоксикации. В дальнейшем
в лимфатических узлах развивается
фиброз (рис. 15.7).
Казеозная
формаразвивается
при несвоевременнойдиагностике
идаль-нейшем прогрессировании процесса,
характеризуется формированием в
лимфатических узлах очагов казеозного
некроза. Симптомы интоксикации
нарастают; пораженные лимфатические
узлы становятся резко болезненными,
кожа над ними гиперемирована, истончена,
появляется флуктуация, образуется
абсцесс. В 10% случаев могут произойти
расплавление и прорыв казеозно-некротических
масс с образованием свищей с густым
гнойным отделяемым, обычно серовато-белого
цвета, без запаха. После опорожнения
лимфатических узлов температура тела
снижается, уменьшается болезненность,
свищи медленно заживают с образованием
характерных рубцов в виде уздечек или
сосочков. При неполном опорожнении
узлов заболевание приобретает хроническое
течение с периодическими обострениями.
Индуративная
форма развивается
в тех случаях, когда под влиянием терапии
или без таковой казеозные массы
лимфатических узлов не прорываются.
Воспалительные изменения стихают,
казеозные массы обыз-вествляются.
Лимфатические узлы уменьшаются в
размерах, становятся плотными, заболевание
приобретает склонность к волнообразному
течению. У небольшой части больных
оно протекает малосимптомно и диаг
 ностируется
ностируется
главным образом при профилактических
осмотрах. При поздней диагностике
развивающиеся в лимфатическом узле
казеоз-ные и индуративные изменения
значительно затрудняют лечение.
Рентгенологическая
картина. При длительном течении процесса
и наличии плотных лимфатических
узлов показана рентгенография мягких
тканей шеи для определения кальцинатов.
Применение позволяет определить
отдельные увеличенные лимфатические
узлы в челюстно-лицевой области, а также
конгломераты слившихся узлов. Характерным
признаком туберкулезного поражения
является периферическое расположение
некротического фокуса или фокусов
наряду с отеком окружающих мягких
тканей.
Диагностика
основывается
на данных анамнеза (контакт с
туберкулезным больным, перенесенный
в прошлом туберкулез), объективного
исследования, при котором выявляются
симптомы туберкулезной интоксикации,
увеличение периферических лимфатических
узлов, признаки туберкулезного поражения
легких.
Туберкулиновая
проба Манту с 2 ТЕ ППД-Л, как правило,
положительна, вплоть до гиперерги-ческой.
Пункционная
биопсия лимфатического узла или
исследование
отделяемого
свища на МБТ
позволяет
установить диагноз у 30—50% больных.
Окончательный
диагноз ставят после хирургического
удаления лимфатического узла и
последующего гистологического и
бактериологического исследования.
Следует помнить, что у некоторых больных
это единственная локализация
туберкулеза, и радикальное удаление
пораженного узла способствует излечению.
Дифференциальная
диагностика туберкулеза периферических
лимфатических узлов в первую очередь
проводится с неспецифическими
лимфаденитами, занимающими 40% всех
лимфаденопатий, которые обычно возникают
после перенесенных инфекционных
заболеваний, фурункулов, микротравм,
а также при злокачественных опухолях
(лимфоме, лимфосаркоме, лимфогранулематозе,
метастазах опухолей) и системных
заболеваниях (саркоидозе и т.п.). При
наличии лимфа-денопатий следует иметь
в виду ВИЧ-инфекцию, ранними симптомами
которой могут быть увеличенные
периферические лимфатические узлы.
Лечение.Тактика
лечения зависит от стадии процесса и
включает анти-биотикохимиотерапию и
хирургические методы лечения. На стадиях
инфильтрации и казеозного некроза
устанавливают показания к хирургической
операции — радикальному удалению
пораженных лимфатических узлов и
конгломератов. При абсцедирующих формах
производят вскрытие абсцесса и
удаление казеозных масс. При свищевых
формах проводят местное лечение —
санацию свищевого хода: промывание
антисептическими растворами, удаление
отторгающихся казеозных масс, вскрытие
и открытую санацию абсцессов.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
24.11.201926.12 Кб0Физиология РК-1(теория).docx
- #
- #
- #
- #
- #
- #
20.11.201928.58 Кб0хим руб.docx
- #
- #
- #
- #
Источник
Туберкулез периферических лимфатических узлов.
Туберкулез периферических лимфатических узлов – это проявление общего заболевания. По своему генезу он в большинстве случаев относится к первичному периоду туберкулеза, т. е. является самостоятельным заболеванием. Однако могут встречаться и вторичные туберкулезные лимфадениты, в частности при обострении процесса в других органах. Вторичный туберкулез периферических лимфатических узлов чаще всего развивается в результате эндогенной реактивации очагов любой локализации при низкой сопротивляемости организма; доказана роль лимфатических узлов как депо микобактерий в организме, источника их диссеминации и развития рецидива. Представление о том, что возможно «мирное» существование микобактерий туберкулеза в организме человека, не выдерживает критики [Чистович А. Н., 1973], Нахождение микобактерий туберкулеза в инкапсулированном очаге творожистого некроза свидетельствует не о том, что они утратили вирулентность, а о доминирующем в данное время состоянии защитных сил организма. Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
В общей структуре внелегочного туберкулеза у впервые выявленных больных эта локализация занимает одно из первых мест. Чаще туберкулезом поражаются шейные лимфатические узлы (75- 80%), реже – подмышечные (15-20%) и паховые (5%). Это объясняется не только тем, что микобактерии туберкулеза попадают в организм через рот и верхние дыхательные пути, для которых шейные лимфатические узлы являются регионарными, но и тем, что эти узлы создают мощный биологический фильтровальный коллектор, предназначенный для того, чтобы задерживать инфекцию и раковые клетки. В область шеи оттекает лимфа не только от органов головы и шеи, но и от верхних конечностей, а через грудной проток – и от органов грудной и брюшной полости, забрюшинного пространства и нижних конечностей. Таким образом, через область шеи полностью или частично проходит лимфа со всех областей тела. Очевидно, в процессе филогенеза создались такие анатомические условия, в которых лимфатические узлы шеи должны были выполнять функцию главного барьера: и первого, и последнего; первого – для органов головы и собственно шеи, последнего – для органов грудной и брюшной полости.
Этиология и патогенез. Возбудителем туберкулеза лимфатических узлов чаще всего является человеческий вид микобактерии туберкулеза, но в тех местах, где неблагополучная эпизоотическая ситуация по туберкулезу, значительное место занимают микобактерии бычьего вида. Заражение туберкулезом лимфатических узлов происходит лимфогематогенным путем.
Патологическая анатомия. Микобактерии туберкулеза, попадая в ткань лимфатического узла, вызывают в ней воспалительный процесс. Последовательное развитие трех компонентов воспаления (альтерация, экссудация и пролиферация) наблюдается и при туберкулезе, но только в первые дни после инфицирования макроорганизма. Затем начинается период борьбы паразита и хозяина. На ранних этапах заболевания изменения в лимфатическом узле неспецифичны и характеризуются диффузной лимфоидной гиперплазией. Вероятнее всего, речь идет лишь об антигенной стимуляции. На последующих этапах происходят лейкоцитарная и фибринозная экссудация, накопление эпителиоидных клеток, появляются гигантские клетки Пирогов а-Лангханса. Эпителиоидные клетки вместе с гигантскими образуют бугорки с полисадообразными структурами из лимфоцитов и очагами некроза в центре.
Казеозному некрозу может подвергнуться часть лимфатического узла или весь узел. В дальнейшем казеозные места кальцинируются либо нагнаиваются и в результате этого образуются свищи. В других случаях обнаруживают большое количество эпителиоидных клеток и клетки Пирогов а-Лангханса со слабой наклонностью к казеозному некрозу. Подобная картина может сохраняться долго, несмотря на большие размеры лимфатического узла. Постепенно туберкулезные бугорки подвергаются фибропластическому превращению и развивается склероз. Последовательность изменений в ткани лимфатического узла при туберкулезе положена в основу морфологической классификации, предложенной А. И. Абрикосовым, по которой выделены диффузная лимфоидная гиперплазия, милиарный туберкулез, казеозный туберкулез, крупноклеточный туберкулезный лимфаденит и индуративный туберкулезный лимфаденит. Согласно клинико-морфологической классификации, различают инфильтративную, казеозную и индуративную формы.
Клиническая картина. Клинические наблюдения показывают, что чаще всего туберкулез периферических лимфатических узлов протекает хронически и начинается с их увеличения в какой-либо одной группе или смежных группах. При таком течении обычно выражены явления специфической интоксикации, выражающиеся в повышении температуры тела, бледности кожных покровов, быстрой утомляемости, потливости, снижении аппетита. Многолетнее течение заболевания и стойкая интоксикация в большинстве случаев приводит к выраженным нарушениям деятельности сердечно-сосудистой и вегетативной нервной системы и белкового обмена. В начале заболевания лимфатические узлы увеличены до 0,5-1,5 см, мягкие, безболезненные при пальпации, не спаянные между собой и с окружающими тканями. Иногда же ткань лимфатического узла подвергается казеозному перерождению и гнойному расправлению, при этом в неспецифический воспалительный процесс вовлекается капсула лимфатического узла и формируется единый конгломерат, спаянный с кожей и окружающими тканями. В таких случаях при пальпации отмечаются болезненность и флюктуация. Кожа над конгломератом увеличенных лимфатических узлов гиперемируется и вскрывается, в результате чего формируется свищ, имеющий бледные отечные края.
По затихании процесса воспалительные изменения исчезают, свищи закрываются и на их месте формируются обезображивающие рубцы. Лимфатические узлы уменьшаются в размерах и вовлекаются в рубцы. Признаки туберкулезной интоксикации постепенно исчезают. Больные чувствуют себя практически здоровыми ДО нового обострения.
Для туберкулеза характерна сезонность обострений (весна и осень). Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
Атипично протекает туберкулез периферических лимфатических узлов у детей, беременных и стариков. Для них характерно острое начало заболевания, ярко выраженные симптомы туберкулезной интоксикации. Температура тела повышается до 38-39 °С, сопровождается слабостью, сильной головной болью. Увеличенные лимфатические узлы подвергаются казеозному перерождению и гнойному расплавлению, спаиваются с окружающими тканями и кожей, резко болезненны при пальпации, при которой определяется флюктуация, а затем открываются свищи. При остром течении туберкулеза период времени от начала заболевания до появления свищей составляет от 1 до 3 мес. Осложнения туберкулеза периферических лимфатических узлов – свищи, кровотечения, амилоидоз внутренних органов.
Диагностика, дифференциальная диагностика. При исследовании крови в период обострения выявляют лейкоцитоз с выраженным нейтрофильным сдвигом влево, моноцитоз, лимфоцитоз. У больных, у которых отмечается значительное распространение процесса, может наблюдаться лимфопения. СОЭ у большей половины больных увеличена, но, за редким исключением, не достигает высоких цифр.
При исследовании сыворотки крови обнаруживают нарушение белкового обмена (снижение уровня альбуминов и повышение глобулинов за счет «2- и у-фракций), увеличение содержания фибриногена и сиаловой кислоты, С-реактивный белок. Эти изменения наиболее выражены при казеозных лимфаденитах. Для установления диагноза проводят иммунологическое исследование, в частности реакцию непрямой гемагглюцинации, серологическое и радионуклидное исследования.
В диагностике туберкулеза широкое применение нашли туберкулиновые пробы. Наиболее распространенным методом туберкулинодиагностики является внутрикожная реакция Манту с 2 ТЕ. В сложных диагностических случаях применяют более чувствительную подкожную пробу Коха. Показатели крови и плазмы определяют до введения туберкулина и через 48 ч после него.
Также проводят системное рентгенологическое исследование (рентгенография мягких тканей в области увеличенных лимфатических узлов, грудной и брюшной полости), при котором выявляют кальцинированные лимфатические узлы. Для туберкулеза характерно обызвествление в центре лимфатического узла и сохранение необызвествленной капсулы. Большое значение в диагностике туберкулеза периферических лимфатических узлов имеют гистологическое, цитологическое и бактериологическое исследования патологического материала, полученного во время пункции лимфатического узла или после его удаления.
Для диагностики туберкулеза периферических лимфатических узлов важен детальный анамнез. Важно уточнить начальную картину заболевания, длительность процесса, наличие рецидивов, туберкулеза другой локализации, контакта больного с источником туберкулезной инфекции. Необходимо обратить внимание на локализацию увеличенных лимфатических узлов, их размеры, консистенцию, спаянность между собой и с окружающей подкожной жировой клетчаткой, распространенность. Для туберкулеза характерны полиморфизм лимфатических узлов по консистенции, образование из них конгломерата. Необходимо учитывать также результаты лабораторного и рентгенологического исследований, туберкулиновых проб. Наиболее точные данные дают биопсия лимфатического узла, гистологическое и бактериологическое исследования.
Туберкулез лимфатических узлов необходимо дифференцировать от их воспалительных заболеваний, гемобластозов и доброкачественных новообразований.
Особенностями неспецифического лимфаденита являются короткий инкубационный период, наличие в анамнезе недавно перенесенного простудного заболевания, ссадин, кариозных зубов, хронического тонзиллита. Неспецифический лимфаденит может быть острым и хроническим. При остром течении лимфатические узлы увеличиваются до 1,5-2 см в диаметре, иногда больше, резко болезненны при пальпации. Если в воспалительный процесс вовлечены несколько близлежащих узлов, то они спаиваются в конгломерат. В течение непродолжительного периода либо воспалительные изменения стихают, либо появляются гиперемия кожи, флюктуация и открывается свищ с гнойным отделяемым. Под действием консервативной терапии (антибиотики, перевязки) свищ быстро опорожняется и закрывается.
Источник
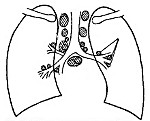
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
Общие сведения
Туберкулез внутригрудных лимфатических узлов (туберкулезный бронхоаденит) – специфическое воспаление лимфоузлов зоны средостения и корня легких, обусловленное микобактериями туберкулеза. Туберкулез внутригрудных лимфатических узлов (ВГЛУ) – основная клиническая разновидность первичного туберкулеза у детей, подростков и молодых лиц в возрасте 18-24 лет (до 80-90% случаев).
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже – как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Туберкулез внутригрудных лимфатических узлов
Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко – пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов – паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма – тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
При опухолевидной и инфильтративной формах симптомы более выражены; их течение сопровождается общей слабостью, бледностью, фебрильной (до 38-39°C) и длительно сохраняющейся субфебрильной температурой. В раннем возрасте бронхоаденит может протекать остро, с высокой лихорадкой и резкими общими расстройствами. Возможен коклюшеобразный или битональный ночной кашель, вызванный сдавлением бронхов гиперплазированными лимфоузлами. Быстрое увеличение бифуркационной группы узлов может вызвать асфиксию.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации – т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям – биопсии лимфоузла. Первостепенное значение в диагностике имеют:
- Физикальные данные. Типичными визуальными признаками бронхоаденита являются расширение мелких поверхностных сосудов венозной сети на груди и спине (симптомы Видергоффера и Франка). При значительных поражениях пальпаторно определяется положительный симптом Петрушки (боль при надавливании на верхнегрудные позвонки). Выслушивается притупление перкуторного звука, иногда могут появляться бронхофония и трахеальное дыхание ниже I позвонка.
- Рентгенологическая картина. Туберкулез внутригрудных лимфатических узлов часто обнаруживается после проведения рентгенографии легких ребенку, имеющему вираж или гиперергическую реакцию пробы Манту. Инфильтративную форму отличают размытость наружных очертаний, небольшое расширение и смазанность тени корня легкого. Кальцинаты определяются в виде неравномерных округлых или овальных теней. При опухолевидной форме заметны расширение, удлинение и усиление интенсивности тени корней легких, имеющих четко очерченный бугристый контур. В диагностике «малых» форм на стадии инфильтрации пользуются косвенными рентгенологическими признаками. Для уточнения размеров и структуры лимфоузлов применяется МСКТ грудной клетки.
- Лабораторные данные. В крови возможен небольшой лейкоцитоз, эозинофилия, лимфоцитоз, повышение СОЭ. У специфическим анализам крови, подтверждающим факт наличия туберкулезной инфекции, относятся T-SPOT.TB и интерфероновый тест.
- Эндоскопия бронхов. Бронхоскопия показана при подозрении на туберкулез бронхов, неспецифический эндобронхит, лимфобронхиальный свищ и для дифференциальной диагностики.
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину – кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Источник