Классификация шейных лимфатических узлов
Современная классификация Американского объединенного комитета по изучению злокачественных опухолей и Американской академии оториноларингологии и хирургии головы и шеи изменена K. Robbins с соавт. в 2000 г. и утверждена AJCC-AAOHNS в 2001 г. В ней предложено разделить 3 уровня на подуровни. Классификация лимфатических узлов по уровням известна во всем мире, удобна в использовании, легка для запоминания и, что самое главное, позволяет специалистам говорить на одном языке. Она уже стала основой для классификации шейных диссекций.
Использование классификации лимфатических узлов шеи по уровням позволит решить целый ряд проблем, возникающих, в частности: 1) при определении объема хирургического вмешательства и планировании лучевой терапии; 2) при обращении больного, лечившегося в одном лечебном учреждении, в другое с выпиской, в которой указано, что больному проведено фасциально-футлярное иссечение клетчатки шеи и не указан точный объем вмешательства. В первой ситуации, где по заключению УЗИ имеется поражение шейно-надключичной зоны без указания уровней, нам трудно оценить объем поражения. Во второй ситуации без протокола хирургического вмешательства невозможно узнать точный объем ранее выполненной операции.
Классификация
I (IA и IB) – ниже тела нижней челюсти (позади ветви нижней челюсти – это уже IIA);
IA — группа подбородочных узлов
IB — группа подчелюстных лимфатических узлов (находятся спереди и сзади от подчелюстной слюнной железы). При поражении лимфатических узлов этого уровня или самой железы, то она удаляется.
II, III, IV – яремные – вдоль сосудисто-нервного пучка (внутренней яремной вены) прикрыты m.sternoclaidomastoideus
II – верхние яремные – от уровня основания черепа до уровня нижнего края подъязычной кости
IIA — верхние яремные передние — кпереди от заднего края внутренней яремной вены;
IIB — верхние яремные задние — кзади от заднего края внутренней яремной вены.
III — средние яремные – от уровня нижнего края подъязычной кости до уровня нижнего края перстневидного хряща гортани;
IV – нижние яремные — от уровня нижнего края перстневидного хряща гортани до ключиц (в т.ч. Вирховские);
V – заднего (латерального) треугольника шеи соответствует анатомическим границам
VA – акцессорные – выше уровня нижнего края перстневидного хряща, по передней поверхности трапецевидной мышцы,
VB – надключичные — ниже уровня нижнего края перстневидного хряща (исключая Вирховские);
VI – переднего пространства шеи — пре- и паратрахеальные ЛУ, предгортанные (Delphian (Дельфийские) и околощитовидные ЛУ, включающие ЛУ вдоль возвратного гортанного нерва)
Таблица

Группы лимфатических узлов не входящих в классификацию.
При описании всех перечисленных ниже групп лимфатических узлов необходимо использовать традиционные названия.
1. Лимфатические узлы заушной области.
2. Подзатылочные лимфатические узлы.
3. Околоушные лимфатические узлы (внутри и внеоколоушной слюнной железы).
4. Латеральные и медиальные ретрофарингеальные лимфатические узлы (их поражение имеет значение при раке носоглотки и ротоглотки).
5. Лицевые лимфатические узлы.
6. Верхние медиастинальные лимфатические узлы (не относятся к лимфатическим узлам шеи).
Примеры лимфаденопатии разных групп лимфатических узлов шеи.
На ниже представленном КТ снимке визуализируется некроз лимфатических узлов группы IA.

На ниже представленном КТ снимке визуализируется лимфаденопатия группы IB справа.

На ниже представленном постконтрастном КТ снимке представлен пациент с карциномой языка и лимфаденопатией II группы лимфатических узлов.

На ниже представленном постконтрастном КТ изображении визуализируется увеличение и контрастное усиление лимфатических узлов III группы.

На постконтрастном изображении белой стрелкой указан увеличенный лимфатический узел IV группы. У пациента удалена правая доля щитовидной железы и правая яремная вена, что указано чёрной стрелкой, всвязи с папиллярной карциномой.

На постконтрастном изображении белой стрелкой указан увеличенный лимфатический узел V группы.

На постконтрастном изображении белой стрелкой указан увеличенный лимфатический узел VI группы.

Источник
- Cervical lymphadenopathy: what radiologists need to know Vincent Chong Department of Diagnostic Radiology, Singapore General Hospital, Singapore Corresponding address: Vincent Chong, Department of Diagnostic Radiology, Singapore General Hospital, Outram Road, Singapore 169608. Date accepted for publication 19 January 2004
- С. Субраманиан1,2, В. Л. Любаев1, В. Ж. Бржезовский1, А. А. Айдарбекова1 КЛАССИФИКАЦИЯ ЛИМФАТИЧЕСКИХ УЗЛОВ ШЕИ: НЕОБХОДИМОСТЬ ПЕРЕХОДА НА СОВРЕМЕННУю КЛАССИФИКАЦИю В ОНКОЛОГИЧЕСКОЙ ПРАКТИКЕ 1 НИИ клинической онкологии ГУ РОНЦ им. Н. Н. Блохина РАМН, Москва 2 Кафедра онкологии, Московская медицинская академия им. И. М. Сеченова, Москва
- КТ-диагностика злокачественных опухолей ротовой полости, глотки, гортани.
Кураева Людмила МДЦ-Димитров, Коритько Юрий МЦ Томоград. - Radiology Assistant
- Radiomed
Источник
Практикующий КТ-шник должен подходить к оценке лимфатических узлов шеи с робостию и сознанием несовершенства собственных знаний.
Да и как не оробеть, прочитав, например, такое: “…Особое внимание следует обратить на границу между уровнями IB и IIA, которой, согласно последней классификации, является шилоподъязычная мышца, а не заднее брюшко двубрюшной мышцы…” https://cyberleninka.ru/article/n/klassifikatsiya-limfaticheskih-uzlov-shei-neobhodimost-perehoda-na-sovremennuyu-klassifikatsiyu-v-onkologicheskoy-praktike
Но не стоит отчаиваться. Вполне себе разобраться в топике лимфоузлов можно даже с помощью более привычных анатомических ориентиров, типа грудинно-ключично-сосцевидной или трапецевидной мышц.
Для начала, современная классификациия лимфоузлов шеи (утвержденная AJCC-AAOHNS в 2001 г. на основе изменений K.Robbins с соавт. в 2000 г.) , выделяет 6 уровней (групп) лимфатических узлов. Из ни 3 (I, II и V) делятся на подгруппу (подуровни) А и В:
IA – подбородочные ЛУ;
IB – подчелюстные (в которых, по отношению к подчелюстной слюнной железе, различают пре- и постгландулярные);
II – верхние яремные (IIA – верхние яремные передние, IIB – верхние яремные задние);
III – средние яремные;
IV – нижние яремные (в т.ч. Вирховские);
V – заднего (латерального) треугольника шеи (VA – акцессорные, VB – надключичные (исключая Вирховские);
VI – переднего пространства шеи.
В современную классификацию не включены ретрофарингеальные, паротидные, щечные, около (пре- и за-) ушные и затылочные ЛУ (включаемые в предыдущую (Rouviere) классификацию 1992 г.), должны упоминаться отдельно
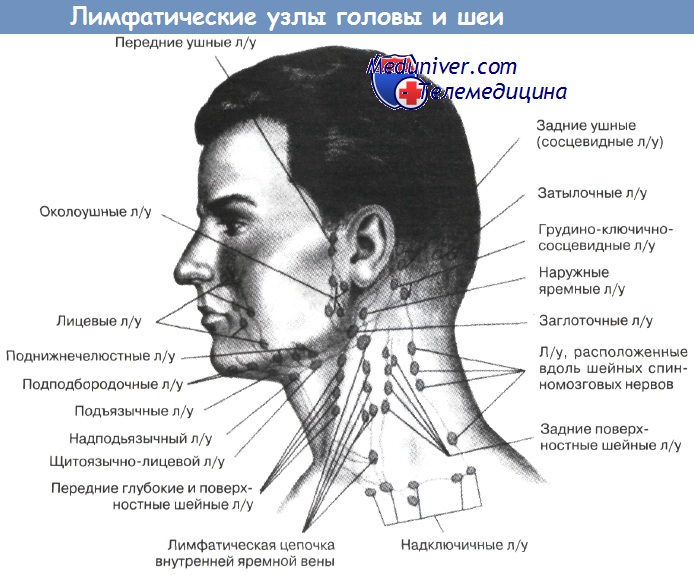
Желательно вспомнить анатомию лимфоузлов головы и шеи (цифры не соответствуют группам по классификации)
Вот еще схема, на которой также можно ознакомиться с положением лимфоузлов шеи (обозначены зеленым)

Вот еще хирургическая схема
Схема разделения шеи на 3 горизонтальных уровня 2 плоскостями: по нижней границе тела подъязычной кости, по нижней границе перстневидного хряща (последний хрящ гортани, ниже него только хрящи трахеи)

Среди не вполне привычных анатомических ориентиров упоминаются, например «(спинальная часть) добавочного нерва» или «поперечная артерия шеи».
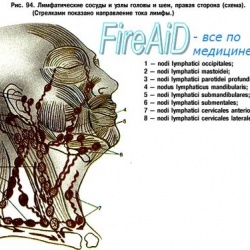
N. accessorius, вместе с IX, X парами черепных нервов, выходит из полости черепа через яремное отверстие (foramen jugularis). После выхода из яремного отверстия он делится на две ветви – внутреннюю и наружную. Наружная ветвь (ramus externus) идет назад и вниз позади внутренней яремной вены к m. sternoclaidomastoideus и m. trapezius.
Ход его (сначала по задне-наружной поверхности внутренней яремной вены, а затем по верхнему контуру трапецевидной мышцы) хорошо виден на рисунке из атласа топографической анатомии (Ю.Л. Золотко).
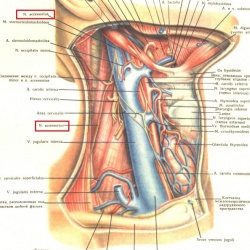
Поперечная артерия шеи – ветвь подключичной артерии, идущая назад и кнаружи к мышцам лопатки.
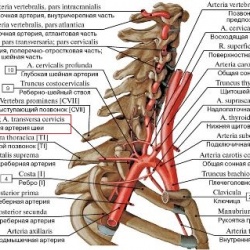
Схема вариантов отхождения ветвей поперечной артерии шеи [7] от подключичной артерии из атласа Золотко
Таким образом, еще раз, глядя на схему (см.):
I (IA и IB) – ниже тела нижней челюсти (позади ветви нижней челюсти – это уже IIA);
II, III, IV – яремные – вдоль сосудисто-нервного пучка (внутренней яремной вены) прикрыты m.sternoclaidomastoideus
II – верхние яремные – от уровня основания черепа до уровня нижнего края подъязычной кости
IIA – верхние яремные передние – кпереди от заднего края внутренней яремной вены;
IIB – верхние яремные задние – кзади от заднего края внутренней яремной вены.
III – средние яремные – от уровня нижнего края подъязычной кости до уровня нижнего края перстневидного хряща гортани;
IV – нижние яремные – от уровня нижнего края перстневидного хряща гортани до ключиц (в т.ч. Вирховские);
V – заднего (латерального) треугольника шеи соответствует анатомическим границам
VA – акцессорные – выше уровня нижнего края перстневидного хряща, по передней поверхности трапецевидной мышцы,
VB – надключичные – ниже уровня нижнего края перстневидного хряща (исключая Вирховские);
VI – переднего пространства шеи – пре- и паратрахеальные ЛУ, предгортанные (Delphian (Дельфийские) и околощитовидные ЛУ, включающие ЛУ вдоль возвратного гортанного нерва)
Источник
Лимфатическая система и лимфатические узлы шеи
В области шеи человека насчитывается до 300 лимфатических узлов. Лимфатическая система шеи является частью ретикулоэндотелиальной и ретикулогистиоцитарной систем. Входные ворота этой системы включают лимфоэпителиальные органы носо- и ротоглотки.
P.S. Примерно до 8-10-летнего возраста гиперплазия шейных лимфатических узлов, дренирующих лимфу из области носоглотки и ротоглотки, бывает связана с реактивным отеком нёбных миндалин и часто обусловлена тесной связью между лимфоэпителиальной и ретикулоэндотелиальной системами. Появление признаков лимфаденопатии, связанных с вовлечением новых лимфатических узлов, всегда требует обследования независимо от возраста пациента.
Лимфатические коллекторы отводят лимфу от тканей к регионарным лимфатическим узлам или группам узлов. Эти лимфатические узлы встроены в сеть лимфатических капилляров и сосудов и дренируются на обеих сторонах шеи в более глубоко расположенные лимфатические узлы следующего уровня, из которых лимфа наконец оттекает в венозную систему.
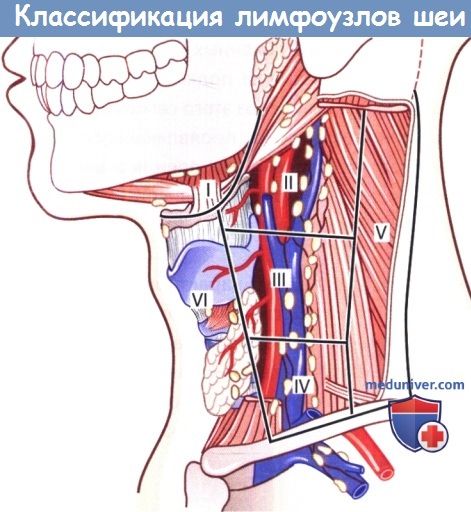
Классификация лимфатических узлов шеи.
Общее пространство шеи с расположенными в нем лимфатическими узлами делят на 6 пространств, или отделов.
Поверхностной границей этих пространств служит поверхностная шейная фасция, расположенная под подкожной мышцей шеи (m. platysma).
Глубокая плоскость соответствует предпозвоночной и висцеральной фасциям.
I – подбородочная и поднижнечелюстная группа; II – верхняя яремная группа; III -средняя яремная группа;
IV -нижняя яремная группа; V – группа заднего треугольника шеи; VI -группа переднего ложа.
Слева грудной проток перед впадением в венозный угол часто распадается на несколько стволиков, образуя дельтовидную сеть. Справа правый лимфатический проток впадает в шейный лимфатический ствол длиной 1-2 см, который, в свою очередь, впадает в правый венозный (яремно-подключичный) узел. Шейные лимфатические стволы через яремные, подключичные и бронхомедиастинальные протоки дренируют лимфу из обеих сторон головы, подмышечной области и грудной клетки.
Лимфа от органов грудной клетки, за исключением верхней доли левого легкого, притекает в основном в правый венозный угол. Лимфа из нижней половины тела дренируется в левый венозный угол через грудной лимфатический проток. Лимфа из верхних сегментов левого легкого через левый яремно-подключичный ствол также дренируется в левый венозный угол.

P.S. Лимфатические узлы, расположенные в области обоих венозных углов (надключичные лимфатические узлы), являются последним звеном в «эшелонированной» защите, обеспечиваемой лимфатической системой. Этим объясняется важная роль биопсии предлестничных лимфатических узлов в уточнении клинического диагноза.
Цепочки лимфатических узлов вокруг крупных вен шеи, особенно внутренней яремной вены, детерминированы эмбриологически. Группы лимфатических узлов, имеющих наибольшее клиническое значение, залегают между претрахеальной пластинкой шейной фасции и глубокой шейной фасцией. Горизонтально и вертикально расположенные цепочки лимфатических узлов анастомозируют в сонном треугольнике.
Их можно пропальпировать под углом нижней челюсти и увидеть во время хирургического вмешательства в области сонного треугольника вблизи венозного угла.

Центральное лимфатическое пространство тела на уровне основания шеи с обеих сторон и лимфатические пути,
которые направляются сюда из лимфатических узлов черепа, шейных, грудных (медиастинальных и трахеобронхиальных),
абдоминальных (брыжеечных, поясничных, паховых и подвздошных) и нижних лимфатических узлов.
А1 – правое центральное лимфатическое пространство;
А2 – левое центральное лимфатическое пространство с устьем грудного лимфатического протока;
1 – грудной лимфатический проток.
Учебное видео анатомии, топографии грудного протока и правого лимфатического протока
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
Видео техники пальпации лимфатических узлов
– Также рекомендуем “Нервы шеи и ее иннервация”
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Оглавление темы “Клиническая анатомия шеи и ее болезни”:
- Симптомы опухоли пищевода и ее лечение
- Области и треугольники шеи
- Анатомия фасций шеи
- Анатомия пространств шеи
- Анатомия кровеносных сосудов шеи – артерий и вен
- Лимфатическая система и лимфатические узлы шеи
- Нервы шеи и ее иннервация
- Осмотр и пальпация шеи
- Методы обследования органов шеи и ее лимфоузлов
- Симптомы воспаления шеи и его лечение
Источник
Шейные лимфатические узлы являются частым местом метастазирования злокачественных опухолей, первичный очаг которых располагается в области головы и шеи. К ним, например, относятся плоскоклеточный рак верхних отделов дыхательных путей, а также метастазы рака слюнных желез и щитовидной железы.
Наиболее распространенным клиническим признаком является увеличивающееся образование шеи, которое обычно обнаруживается пациентом или его врачом. При подозрении на метастатическое поражения лимфатических узлов шеи для диагностики и определения наилучшей тактики лечения потребуется осмотр врачом-онкологом, инструментальные методы и биопсия.
Иногда новообразования вне области головы и шеи могут неожиданно метастазировать в шейные лимфатические узлы, что требует особенно тщательной диагностики для выявления первичного очага.
Лечение будет зависеть от типа и локализации первичной опухоли, которая распространилась в лимфатические узлы шеи, и, скорее всего, будет включать в себя комбинацию хирургического вмешательства, лучевой терапии и/или химиотерапии.
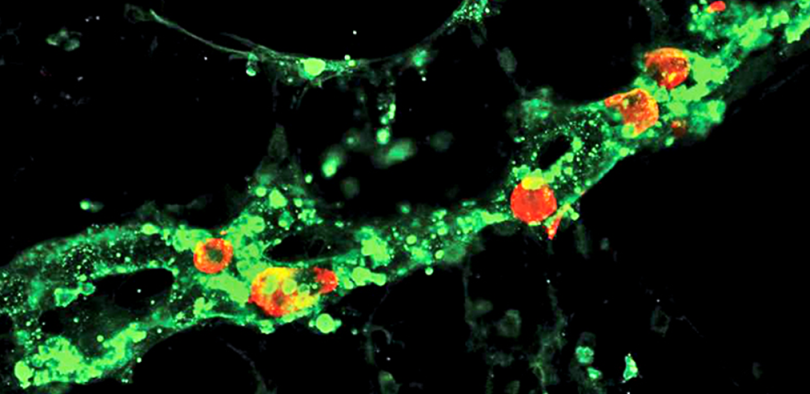
Иммунофлюоресцентная визуализация метастатических клеток меланомы (красные) внутри лимфатических сосудов (зеленые). Масштабная линейка: 100 мкм
(Science Advances/Michael Detmar Group ©)
Из чего состоит лимфатическая система шеи
Лимфатическая система шеи включает в себя сосуды и узлы.
Сосуды:
Лимфатические капилляры — это тонкостенные структуры, состоящие из одного слоя эндотелиальных клеток. Они находятся во всех тканях организма и, объединяясь друг с другом, способствуют оттоку лимфатической жидкости в более крупные лимфатические сосуды.
Стенка лимфатических сосудов состоит из трех слоев: внутреннего слоя эндотелиальных клеток, среднего мышечного слоя и внешнего слоя соединительной ткани. В лимфатических сосудах гораздо больше клапанов, чем в венозных, при этом циркуляция лимфы полностью зависит от сжатия сосудов окружающими мышцами. Лимфатические сосуды дренируют лимфу в лимфатические узлы.
Узлы:
В среднем на каждой стороне шеи расположено до 75 лимфатических узлов. Снаружи узел покрывает капсула, под которой располагается субкапсулярные синусы – место куда попадает лимфатическая жидкость из приносящих лимфатических сосудов. Жидкость проходит сквозь ткань лимфатического узла, которая состоит из коркового и мозгового вещества, а затем выходит через ворота лимфатического узла и попадает в отводящие лимфатические сосуды. В итоге лимфа попадает в венозную систему в месте соустья внутренней яремной и подключичной вены.
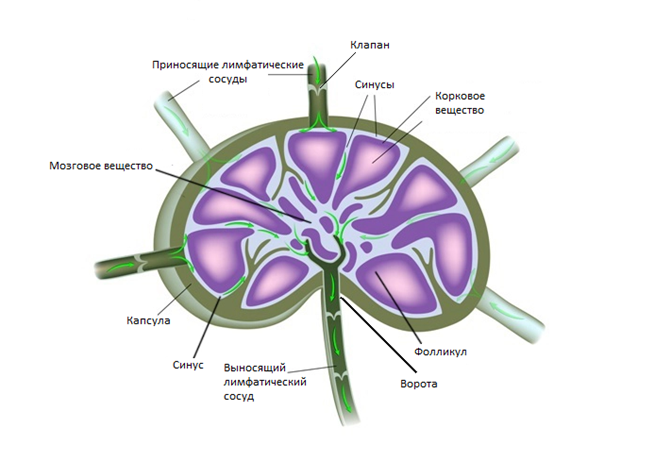
Анатомическая структура лимфатического узла (Alila Medical Media/ Shutterstock ©)
Классификация лимфатических узлов шеи
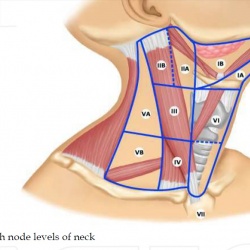
На данный момент во всем мире рекомендована к использованию классификация Американского объединенного комитета по раку (American Joint Committee on Cancer (AJCC)) 8 издания от 2018 года:
- Уровень I (IA и IB): подбородочные и поднижнечелюстные лимфатические узлы;
- Уровень II (IIA и IIB): верхняя яремная группа (делится на 2 подуровня, границей между которыми является добавочный нерв);
- Уровень III: средняя яремная группа;
- Уровень IV: нижняя яремная группа;
- Уровень V (VА и VB): лимфатические узлы заднего треугольника шеи;
- Уровень VI: передние шейные лимфатические узлы;
- Уровень VII: верхние медиастинальные лимфатические узлы.

Уровни лимфатических узлов шеи (Tenese Winslow LLC ©)
Диагностика
Осмотр
При пальпации шеи врач обращает внимание на расположение, размер, плотность и подвижность каждого узла. Особое внимание уделяется узлам, которые кажутся фиксированными к подлежащим сосудисто-нервным структурам и внутренним органам. Описание каждого узла становится важной частью медицинской документации, которая в дальнейшем может использоваться для оценки эффекта лечения.
Лучевые методы
- Ультразвуковое исследование
Преимуществами УЗИ перед другими методами визуализации являются цена, скорость исследования и низкая лучевая нагрузка на пациента.
Ультразвуковыми признаками метастатического поражения лимфатических узлов может быть образование сферической формы, нарушение структуры, нечеткие границы, наличие центрального некроза и др.
Поскольку не всегда по УЗИ можно с уверенностью сказать является лимфатический узел пораженным или нет, иногда одновременно выполняют тонкоигольную аспирационную биопсию под ультразвуковым контролем с последующим цитологическим исследованием материала из этого узла. Результат цитологического исследования зависит от навыков врача УЗИ и качества образца (т.е. наличия достаточного количества репрезентативных клеток).
- Компьютерная томография
С появлением систем высокого разрешения и специальных контрастных веществ КТ позволяет обнаруживать лимфатические узлы, которые могли быть пропущены при иных методах диагностики.
- Магнитно-резонансная томография
Ценность МРТ – превосходная детализация мягких тканей. МРТ превосходит КТ в качестве предпочтительного исследования при оценке ряда новообразований головы и шеи, таких как основание языка и слюнные железы. Размер, наличие нескольких увеличенных узлов и центральный некроз – критерии, общие для протоколов исследования КТ и МРТ.
- Позитронно-эмиссионная томография
Этот новый метод визуализации все чаще используется для определения стадии опухолей головы и шеи. Метод основан на поглощении 2-фтор-2-дезокси-D-глюкозы (ФДГ) метаболически активными тканями. Исследование также может быть объединено с КТ, чтобы улучшить разрешение получаемого изображения и более точно определить расположение образования.
Биопсия
Биопсия — это удаление небольшого кусочка ткани для исследования под микроскопом или для тестирования в лаборатории на предмет наличия признаков злокачественности. В подавляющем большинстве случаев проводится тонкоигольная аспирационная биопсия. Врач, выполняющий биопсию, может использовать УЗИ или КТ для выполнения процедуры. Иногда тонкоигольная аспирационная биопсия не позволяет поставить окончательный диагноз, и требуются другие виды биопсии, такие как трепан-биопсия или эксцизионная биопсия.
План лечения
После определения диагноза и проведения всех диагностических исследований врач порекомендует оптимальный для пациента курс лечения. В конечном итоге лечение метастатического поражения лимфатических узлов зависит от типа и локализации первичной опухоли.
Существует три различных варианта лечения, которые могут быть использованы отдельно или в комбинации:
- хирургическое вмешательство,
- лучевая терапия,
- химиотерапия.
Хирургическое лечение
Хирургическое лечение обычно включает удаление лимфатических узлов шеи (лимфодиссекция) и последующее гистологическое исследование для точного определения стадии, так как это может существенно повлиять на дальнейшую тактику лечения. Хоть и не всегда, но чаще всего лимфодиссекция выполняется одновременно с удалением первичной опухоли.
Существуют различные виды лимфодиссекций:
- радикальная лимфодиссекция: удаление всех лимфоузлов, удаление внутренней яремной вены, удаление мышц и нервов;
- модифицированная радикальная лимфодиссекция: удаление всех лимфоузлов с сохранением мышц. Нервы и/или внутренняя яремная вена могут быть удалены;
- селективная лимфодиссекция: удаление только определенных групп лимфоузлов.
Лучевая терапия
Лучевая терапия может быть назначена в качестве самостоятельного метода лечения в послеоперационном периоде, чтобы снизить вероятность рецидива либо в комбинации с химиотерапией в качестве самостоятельного или адъювантного лечения. Обычно адъювантная лучевая терапия необходима, если по результатам гистологического исследования обнаруживается несколько пораженных лимфатических узлов.
Химиотерапия
Химиотерапия обычно добавляется к лучевой терапии в качестве самостоятельного или адъювантного (послеоперационного) лечения. В некоторых случаях может использоваться индукционная химиотерапия с целью уменьшения объема образования и последующего хирургического вмешательства.
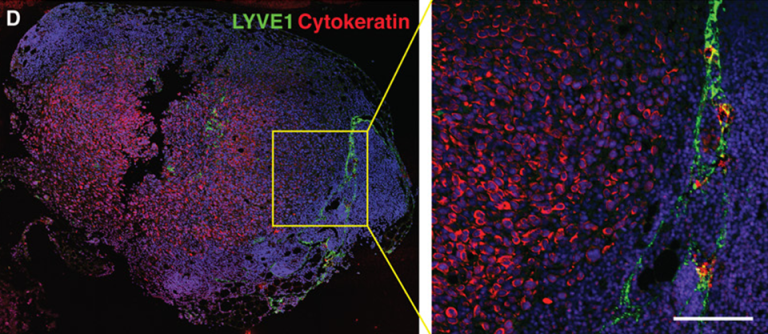
Иммунофлюоресцентная визуализация метастатически пораженного лимфатического узла с окраской на Цитокератин (красный) – маркер характерный для опухолевых клеток эпителиального происхождения. Масштабная линейка: 50 мкм
(Science Advances/Michael Detmar Group ©)
Прогноз
Метастазы в лимфатические узлы шеи могут возникать при онкологических заболеваниях различных локализаций, поэтому давать прогностические оценки для этой группы пациентов следует только после выявления первичной опухоли.
Факторы, влияющие на прогноз:
- стадия заболевания,
- локализация первичной опухоли,
- гистологический подтип и степень дифференцировки,
- количество и размер пораженных лимфатических узлов,
- характеристика края резекции опухоли.
Наблюдение после лечения
Пациенты должны регулярно посещать своего специалиста по опухолям головы и шеи для оценки состояния на предмет любых признаков рецидива заболевания.
Стандартный график наблюдения
В первые 1–2 года осмотр и сбор жалоб рекомендуется проводить каждые 3–6 месяца, на сроке 3–5 лет – один раз в 6–12 месяцев. После 5 лет с момента операции посещать врача необходимо один раз в год или при появлении жалоб. У пациентов с высоким риском рецидива перерыв между обследованиями может быть сокращен.
Список литературы:
- RUSSCO Практические рекомендации по лечению злокачественных опухолей головы и шеи. 2020г
- NCCN Clinical Practice Guidelines in Oncology Head and Neck Cancers Version 1.2021 — November 9, 2020
- DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology (Cancer Principles and Practice of Oncology) 11th Edition 2019
- AJCC (American Joint Committee on Cancer). Cancer Staging Manual – 8th Edition. New York, NY: Springer; 2018
- Pisani, Paolo et al. “Metastatic disease in head & neck oncology.” Acta otorhinolaryngologica Italica 2020
- Van den Brekel MW. Lymph node metastases: CT and MRI. Eur J Radiol. 2000
- Chen ZW, Zhu LJ, Hou QY, Wang QP, Jiang S, Feng H. Clinical application of positron-emission tomography for the identification of cervical nodal metastases of head and neck cancer compared with CT or MRI and clinical palpation. Chinese journal of stomatology. 2008
- Qiaoli Ma et al. Unexpected contribution of lymphatic vessels to promotion of distant metastatic tumor spread. Science Advances 08 Aug 2018
- Sun, J et al. Computed tomography versus magnetic resonance imaging for diagnosing cervical lymph node metastasis of head and neck cancer: a systematic review and meta-analysis. OncoTargets and therapy. 2015
- Robbins KT, Shaha AR, Medina JE, et al. Consensus statement on the classification and terminology of neck dissection. Arch Otolaryngol Head Neck Surg. 2008
- López, Fernando et al. Cervical lymph node metastases from remote primary tumor sites. Head & neck 2016
Источник