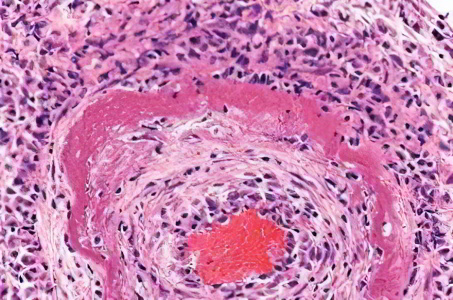
Казеозный некроз лимфоузла патан

I. ОБЩАЯ ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ. ГЛАВА 1. ПОВРЕЖДЕНИЕ И ГИБЕЛЬ КЛЕТОК И ТКАНЕЙ
НЕКРОЗ. АПОПТОЗ
Повреждение
(альтерация) – это вызванное внешним (экзогенным) или внутренним
(эндогенным) воздействием нарушение структуры и функции клеток, тканей,
органов или частей тела. Виды повреждения (альтерации) клеток: дистрофии, некроз, апоптоз.
Дистрофии (внутриклеточные и внеклеточные накопления) – преимущественно обратимые нарушения обмена веществ (трофики), морфологически
выражающиеся изменением содержания (чаще – накоплением) в клетках или
тканях нормальных или качественно измененных, а также аномальных
метаболитов (воды, белков, жиров, углеводов, пигментов и др.).
Некроз –
это смерть клеток, тканей, органов и частей тела в живом организме.
Некроз – общепатологический процесс, вид повреждения (альтерации),
наиболее распространенный тип гибели клеток, вызванный экзоили
эндогенными повреждающими воздействиями. Стадии некроза: паранекроз, некробиоз, смерть клетки, аутолиз и гетеролиз. Аутолиз – ферментное самопереваривание (лизис) клетки, гетеролиз – ферментное переваривание погибшей клетки либо ее частей фагоцитами и соседними клетками. Клинико-морфологические виды некроза: коагуляционный (сухой) некроз, колликвационный (влажный) некроз, гангрена
(сухая и влажная гангрена, пролежень, нома), секвестр, казеозный
(творожистый) некроз, фибриноидный некроз, восковидный (ценкеровский)
некроз, жировой (ферментный) некроз (стеатонекроз), инфаркт (сосудистый,
ишемический, ангиогенный некроз). Исходы некроза: благоприятные – полная
репаративная регенерация (реституция), неполная репаративная
регенерация (субституция) – рубцевание, инкапсуляция, кальцификация
(обызвествление), оссификация, резорбция некротических масс –
формирование псевдокисты («кисты»), секвестрация, мутиляция
(«самоампутация»); неблагоприятные – гнойное расплавление (асептическое или инфицированное вплоть до развития сепсиса).
Апоптоз – общепатологический процесс, вид гибели клеток («программированная клеточная гибель»), реализующийся
вследствие последовательной активации «генов смерти» и ферментов
«суицидального биохимического пути». Апоптоз – это генетически
контролируемое и требующее затрат энергии самоуничтожение клетки
приспособительного характера или под влиянием слабых экзо- и эндогенных
повреждающих факторов, не вызывающих дистрофию и некроз.
Рис. 1 –1. Микропрепараты
(а, б). Баллонная дистрофия одонтобластов при глубоком кариесе:
одонтобласты увеличены в размерах (1), в их цитоплазме крупные вакуоли,
напоминающие баллоны, заполненные цитоплазматической жидкостью,
оттесняющие ядра и органеллы на периферию клетки (фокальный
колликвационный некроз клетки); 2 – дентин; 3 – пульпа зуба (пульпит).
Окраска гематоксилином и эозином: а – x 120, б – х400
Рис. 1-2. Электронограмма.
Баллонная дистрофия одонтобласта при глубоком кариесе: в цитоплазме
одонтобласта крупные вакуоли («баллоны») (1), органеллы и ядро (2)
клетки смещены на периферию, кариопикноз, деструктивные изменения
митохондрий (3)
Рис. 1-3. Костный
секвестр при хроническом остеомиелите челюстных костей.
некротизированный фрагмент челюстной кости, окруженный гнойным
экссудатом зеленовато-желтого цвета и сероватого цвета фиброзной
секвестральной капсулой (препарат Р.М. Пичхадзе)
Рис. 1-4. Микропрепараты
(а, б). Хронический остеомиелит челюстных костей, стадия секвестрации: а
– костный секвестр – бесклеточный фрагмент костной балки (1) и
секвестральная соединительнотканная капсула (2); б – гнойное воспаление
(гнойный экссудат состоит преимущественно из живых и погибших
нейтрофильных лейкоцитов – гнойных телец) (3). Окраска гематоксилином и
эозином: х200 (препараты Г.Н. Берченко)
Рис. 1-5. Макропрепарат.
Казеозный некроз шейного лимфатического узла при туберкулезе:
лимфатический узел увеличен, уплотнен, на разрезе – творожистого вида
крошащиеся массы желтовато-белого цвета, отграниченные от небольших
участков окружающей сохранившейся ткани белесовато-серыми прослойками
(соединительнотканной капсулой)
Рис. 1-6. Микропрепарат.
Казеозный некроз шейного лимфатического узла при туберкулезе:
эозинофильные очаги казеозного (творожистого) некроза (1) в ткани
лимфатического узла, окруженные «частоколом» из эпителиоидных клеток,
скоплениями макрофагов и лимфоцитов (2), среди которых видны единичные
гигантские многоядерные клетки Пирогова-Лангханса. Окраска
гематоксилином и эозином: χ 120
Рис. 1-7. Макропрепараты
(а, б). Инфаркт миокарда: очаг некроза (1) неправильной геометрической
формы, пестрого вида, желтовато-серого цвета с красными очагами, дряблой
консистенции, западает на разрезе, окружен геморрагическим венчиком
красного цвета (зона демаркационного воспаления); вид инфаркта – белый с
геморрагическим венчиком, давность инфаркта – около 3 сут
Рис. 1-8. Микропрепарат.
Исчезновение гликогена из кардиомиоцитов в зоне ишемии миокарда: 1 –
сохранные кардиомиоциты, содержащие в цитоплазме фиолетово-малинового
цвета гранулы гликогена; 2 – кардиомиоциты в зоне ишемии, их цитоплазма
не окрасилась. PAS-реакция: х100 (из [1]
Рис. 1-9. Макропрепараты
(а-в). Ишемический инфаркт почки: 1 – очаг некроза клиновидной (на
разрезе – треугольной) формы (основание клина обращено к капсуле почки,
вершина – к воротам органа), плотной консистенции, желтовато-белого
цвета, отграниченный от окружающей ткани геморрагическим венчиком –
зоной демаркационного воспаления; вид инфаркта – белый с геморрагическим
венчиком (в – препарат И.Н. Шестаковой)
Рис. 1-9. Окончание
Рис. 1-10. Макропрепараты
(а, б). Гангрена стопы: а – сухая гангрена, пальцы стопы уменьшены в
размерах, плотной суховатой консистенции (мумификация), серо-черного
цвета за счет образования сульфида железа, с четко выраженной границей и
сохранными тканями в виде полоски красного цвета (зона демаркационного
воспаления); б – влажная гангрена, стопа увеличена в размерах, отечная,
синюшного цвета с черными участками, мацерацией кожи, зона
демаркационного воспаления выражена нечетко (а – препарат И.Н.
Шестаковой)
Рис. 1-11. Микропрепарат.
Некроз миндалин при лейкозе (некротическая ангина): некроз покровного
многослойного плоского эпителия миндалины, обширные очаги некроза
лимфоидной ткани, окруженные воспалительным инфильтратом из
полиморфно-ядерных лейкоцитов, расширенные полнокровные сосуды
(демаркационное воспаление); 1 – некротический детрит с колониями
бактерий; 2 – ткань миндалины с демаркационным воспалением и лейкозной
инфильтрацией.
Окраска гематоксилином и эозином: х200
Рис. 1-12. Микропрепараты
(а, б). Некроз и апоптоз лимфоцитов фолликулов селезенки: в светлом
(герминативном) центре лимфоидного фолликула – апоптозные тельца и
фрагменты некротизированных лимфоцитов (с признаками кариопикноза,
кариорексиса) фагоцитируются фолликулярными дендритными клетками и
макрофагами. Окраска гематоксилином и эозином: а – х200, б – х400
Рис. 1-13. Микропрепарат.
Апоптозное тельце (тельце Каунсилмена) при вирусном гепатите: в составе
балок гепатоцитов (иногда могут выступать в пространства Диссе) –
крупное апоптозное тельце (1) с уплотненной эозинофильной цитоплазмой,
сохранившимся пикнотичным и фрагментированным ядром; 2 – гидропическая
(баллонная дистрофия гепатоцитов). Окраска гематоксилином и эозином: х600 (из [1])
Рис. 1-14. Электронограмма.
Апоптозное тельце (тельце Каунсилмена) при вирусном гепатите:
цитоплазма уплотнена, с компактным расположением органелл, фрагмент ядра
(1) с конденсацией хроматина под ядерной мембраной гепатоцита, ставшего
апоптозным тельцем (из [1])
Источник
Казеозный некроз является разновидностью коагуляционного некроза. Ткань, пораженная данным видом некроза, преобразуется в мягкую, белую белковую похожую на творог (казеин) массу. Причинами возникновения творожистого некроза может быть туберкулез, сифилис и особый тип грибков.
Часто такая патология наблюдается при глубоком, системном микозе, инфекционном заболевании, вызываемом дрожжевыми грибами, и при поражении опасными диморфными грибами. При казеозном некрозе гистологическая структура полностью разрушается, под микроскопом можно увидеть розовые зоны, лишенные клеток окруженные гранулематозным воспалительным процессом.
Казеозный некроз легкого характеризуется желтовато-коричневым оттенком поверхности. В случае сильных разрушений появляются кистозные пространства. Творожистый некроз развивается в гранулеме в случае изменения реактивности организма, об этом свидетельствуют фиброзные превращения. В некоторых случаях возможно сильное увеличение туберкулезного очага, а впоследствии его склонность к творожистому некрозу и разрушению.
Творожистый некроз легкого развивается после казеозной пневмонии. Подбираясь к какой-либо поверхности и затрагивая орган или ткань, очаг вскрывается, позволяя творожистой массе опорожняться. При этом образуются каверны (обширные дефекты). Быстрое разжижение творожистых масс способствует формированию огромной полости. Клинические симптомы выражаются нарушением функций бронхолегочной системы, дыхательной недостаточностью, серьезными изменениями функциональных систем гомеостаза.
Болезнь прогрессирует очень быстро, возможен летальный исход. Заболевание протекает проявлениями синдрома интоксикации, повышается и держится постоянно температура тела до 39-40 °C. Отмечаются отсутствие аппетита, отказ от пищи, резкое и значительное снижение веса, поносы, слабость.
У больных болевые ощущения локализуются в области груди, появляется одышка, мокрый кашель с обильным выделением мокроты, часто ржавого цвета. При обширном поражении легкого некроз обнаруживается и в висцеральной, и в париетальной плевре. Если болезнь обнаружена слишком рано, есть все шансы на быстрое выздоровление. В более поздние сроки назначается операция.
Казеозный некроз лимфатического узла
Лимфатические узлы относятся к органам защиты, в которых вырабатываются лимфоциты, предотвращающие проникновение в организм вредных микробов. В здоровом состоянии они имеют округлую, бобовидную, реже веретенообразную форму слегка уплощенную. Длина может быть от нескольких миллиметров до 2-3 см. Вблизи крупных кровеносных сосудов, лимфатические узлы составляют «гроздья».
Любой лимфоузел имеет приводящие и отводящие лимфатические сосуды, по которым течет лимфа. Инородные полезные, в том числе и вредные вещества скапливаются обычно в узлах. Это – фильтр организма. Лимфатическая жидкость проходит через лимфоузел, затем попадает в кровь, а оттуда в печень и почки.
Увеличение лимфоузлов – важный симптом, указывающий на какой-либо патологический процесс в организме. При поражении туберкулезом, в стадии, когда он замещается туберкулезной гранулемой, опасным моментом является образование казеозного некроза. В этом случае требуется помощь хирурга, потому, что творожные массы не рассасываются, а наоборот все более уплотняются, за счет отложения в них солей кальция. Также ещё одним неблагоприятным фактом является не уплотнение, а гнойное расплавление казеозно-преобразованного лимфоузла с гноем.
Если он прорывается, то образуется туберкулезный свищ, и закрытый туберкулезный процесс превращается в открытый. Если рассматривать казеозный некроз лимфатического узла под микроскопом, то в корковом слое наблюдается скопление лимфоцитов, плотно прилегающих друг к другу. Их ядра темно-синего цвета, окруженные ободками цитоплазмы.
На некоторых участках узла образуется розовая масса с большим количеством синих глыбок разных форм и размеров. Лимфоузел обычно увеличивается в объеме.
Границы между корковыми и мозговыми слоями стираются, появляются небольшие очажки, состоящие из сухой крошащейся массы серо-белого цвета похожей на сухой творог, вокруг которых формируется соединительная ткань.
Меняющаяся структура казеозного некроза лимфатического узла приводит к хроническому течению. Болезнь становится практически неизлечимой при помощи лекарств, потому как кровеносные сосуды сохраняются только в капсуле узла и поэтому проникновение жидкости исключается.
Новые возможности диагностики в области иммунологии и биохимии позволяют точно определять характер патологических изменений в лимфатическом узле, это и указывает на выбор тактики лечения.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
ГЛАВА 28. ПОРАЖЕНИЕ ЛИМФАТИЧЕСКИХ УЗЛОВ ОРОФАЦИАЛЬНОЙ ОБЛАСТИ И ШЕИ
РЕАКТИВНЫЕ ИЗМЕНЕНИЯ
ЛИМФАТИЧЕСКИХ УЗЛОВ. ТУБЕРКУЛЕЗ,
АКТИНОМИКОЗ, СИФИЛИС.
ЛИМФАДЕНОПАТИЯ
ПРИ ВИЧ-ИНФЕКЦИИ. ЛИМФОМЫ.
МЕТАСТАЗЫ ОПУХОЛЕЙ
Гиперпластические и воспалительные процессы лимфатических узлов шеи
Лимфаденопатия –
увеличение лимфатических узлов при инфекционных, системных неопухолевых
и онкологических заболеваниях или местных воспалительных процессах. При
воспалительном процессе в орофациальной области могут увеличиваться
поднижнечелюстные, паротидные, язычные, предгортанные, а также
поверхностные (позже и глубокие шейные) лимфатические узлы.
Реактивная гиперплазия лимфатических узлов –
гиперплазия лимфоидной ткани лимфатических узлов при иммунном ответе.
Развивается в лимфатических узлах, дренирующих воспалительный очаг, при
этом они увеличиваются в размерах до 2 см и более, имеют
мягкоэластическую консистенцию. Виды реактивной гиперплазии: фолликулярная
гиперплазия (В-зон), паракортикальная гиперплазия (Т-зон),
синусно-гистиоцитарная гиперплазия (реактивный гистиоцитоз синусов). В
практике стоматологов чаще встречаются регионарные формы гиперплазии
шейных лимфатических узлов и воспалительные поражения последних при
наличии инфекционного процесса в полости рта, зубочелюстной системе,
органах и мягких тканях шеи.
Особые клинико-морфологические варианты лим- фаденопатий/гиперплазий: болезнь Кастлемена (morbus Castleman, ангиофолликулярная гиперплазия), болезнь Росаи-Дорфмана (гистиоцитоз синусов с массивной лимфаденопатией); дерматопатиче-
ская лимфаденопатия (дерматопатический лимфаденит).
Клинико-морфологическая классификация лимфаденитов: острый
лимфаденит, аденофлегмона; некротический лимфаденит Кикучи-Фуджимото;
хронический лимфаденит (неспецифический и специфический),
лимфаденит/лимфаденопатия при вирусных, бактериальных, микотических и
протозойных инфекциях.
Внедрение
в лимфатический узел гноеродных микроорганизмов может вызвать гнойное
расплавление ткани узла с вовлечением в процесс перинодулярной клетчатки
(аденофлегмона). Понятие «хронический лимфаденит» до
настоящего времени четко не определено. Полагают, что его
микроскопическими проявлениями служат прежде всего атрофия лимфоидной
ткани и склероз.
Поражение шейных лимфатических узлов при туберкулезе является
следствием лимфогенной диссеминации микобактерий из элементов
первичного легочного туберкулезного комплекса или гематогенной
диссеминации (при гематогенном туберкулезе).
Поражение шейных лимфатических узлов при сифилисе, если
первичный шанкр локализуется на слизистой оболочке рта или губах,
характерно для поднижнечелюстных лимфатических узлов. Типичные
морфологические проявления сифилитического лимфаденита – васкулиты и
диффузная инфильтрация всех зон лимфатического узла
плазмоцитами,
гиперплазия лимфоидных фолликулов с уменьшением числа лимфоцитов в
паракортикальной зоне, синусный гистиоцитоз, появление в мякотных тяжах
эпителиоидных клеток и клеток Пирогова-Лангханса.
Болезнь кошачьей царапины (фелиноз), вызываемая бактерией рода Bartonella, характеризуется
гиперплазией фолликулов и пролиферацией моноцитоидных В-клеток. В
дальнейшем в скоплениях этих клеток обычно вблизи герминативного центра
или субкапсулярного синуса появляются мелкие очаги некроза, в которых
накапливаются нейтрофильные гранулоциты, которые затем распадаются. Эти
участки увеличиваются в размерах, количество лейкоцитов возрастает,
вокруг очагов накапливаются гистиоциты. Это приводит к формированию
характерной картины абсцедирующего гранулематоза.
Лимфаденопатия при ВИЧ-инфекции (см.
гл. 7, 19). В начале заболевания за счет фолликулярнопаракортикальной
гиперплазии происходит увеличение всех групп лимфатических узлов (генерализованная лимфаденопатия как проявление гиперпластической стадии изменений лимфоидной ткани). При
морфологическом исследовании выявляются истончение или деструкция
мантии лимфоидных фолликулов; последняя выглядит как бы «изъеденной
молью» (из-за очагового исчезновения лимфоцитов), возможны также
увеличение числа плазматических клеток в ткани лимфатического узла,
пролиферация и набухание эндотелия сосудов. В финале ВИЧ-инфекции
(стадия СПИД) наблюдается атрофия лимфатических узлов (инволютивная стадия изменений лимфоидной ткани). При
прогрессировании ВИЧ-инфекции происходит уменьшение числа фолликулов и
истончение паракортикальной зоны за счет снижения уровня лимфоцитов.
Между фолликулами возрастает количество бластных форм лимфоидных клеток,
плазматических клеток и макрофагов. Характерны развитие гистиоцитоза
синусов и обнажение ретикулярной стромы. Нередко развивается диффузный
фиброз.
Поражение шейных лимфатических узлов при саркоидозе (болезнь
Бенье-Бека-Шауманна) чаще следует за поражением лимфатических узлов
средостения. Макроскопически они увеличены, плотной консистенции.
Микроскопически выявляются типичные для саркоидоза
эпителиоидно-клеточные гранулемы с четкими «штамповаными» границами.
Саркоидные гранулемы содержат единичные гигантские многоядерные клетки
Пирогова- Лангханса и никогда не подвергаются казеозному некрозу. В
ходе развития болезни происходит фиброзная трансформация гранулем и
параллельное образование новых саркоидных гранулем. Изменения
лимфатических узлов по типу саркоидоза («саркоидная реакция») могут
наблюдаться при системных болезнях соединительной ткани и других
иммунопатологических состояниях, в узлах, регио-
нарных к очагу хронического воспаления, опухоли любого гистогенеза.
Опухолевые поражения лимфатических узлов Лимфомы –
злокачественные новообразования, развивающиеся из лимфоцитов, их
предшественников и производных (см. гл. 12). Диагноз лимфомы
устанавливают при морфологическом исследовании опухоли с обязательным иммунофенотипированием (определением
молекулярной структуры клеток с помощью проточной цитофлюорометрии и
иммуногистохимии). Существенную информацию несут цитогенетическое,
молекулярно-генетическое, молекулярно-биологическое исследования,
позволяющие определить клональный характер опухоли, выявить маркерные
мутации (и их продукты) в опухолевом клоне. В качестве примера ниже дана
краткая характеристика основных типов лимфом.
Неходжкинские лимфомы. Опухоли из предшественников В- и Т-клеток (лимфобластные
лимфо- мы/лейкозы). Среди лимфом преобладают пре-Тклеточные, среди
лейкозов – пре-В-клеточные. Большинство лимфом этого типа локализуются в
средостении. Возможно первичное поражение лимфатических узлов шеи, а
также миндалин. Лимфобластные лимфомы (независимо от фенотипа) склонны к
быстрой лейкемизации с поражением костного мозга, лимфоидных и
нелимфоидных органов.
Опухоль из периферических В-клеток (лимфома
из малых лимфоцитов/хронический лимфолейкоз) – одна из самых
«доброкачественных» лимфом, но встречается ее трансформация в
В-клеточные опухоли с более агрессивным течением. Опухолевая ткань
представлена малыми лимфоцитами с грубодисперсным хроматином. Имеется
примесь более крупных клеток, часть из них содержит центральное ядрышко
(пролимфоциты). Последние местами образуют скопления – «пролиферативные
центры». Диагностическое значение имеет коэкспрессия CD5 и CD23 при
иммуногистохимическом исследовании.
Лимфоплазмоцитарная лимфома (иммуноцитома) –
опухоль, состоящая из малых лимфоцитов, плазмоцитоидных лимфоцитов и
плазмоцитов. В лимфатических узлах опухоль обычно растет между
фолликулами, не повреждая синусы. Клинически иммуноцитома соответствует
макроглобулинемии Вальденстрема (моноклональный IgM в крови).
Иммунофенотип: В-клеточных антигенов нет, имеются цитоплазматические
иммуноглобулины (Ig), экспрессия CD5 и CD10 отсутствует.
Плазмоклеточная миелома (плазмоцитома). Опухоль
состоит из клеток, напоминающих зрелые или незрелые плазматические
клетки, диффузно поражает костный мозг или формирует очаги (нередко
множественные) в костях. Опухолевые клетки пролиферируют медленно. Чаще
поражаются плоские кости черепа и ребер, позвоночник, трубчатые кости –
плечевая и бедренная. В крови накапливаются
продукты синтеза опухолевых клеток – парапротеины (чаще IgG и IgA, их легкие и тяжелые цепи). В моче определяется белок Бенс-Джонса (парапротеины), накопление которого приводит к развитию миеломной нефропатии. Осложнения миеломной болезни: патологические
переломы костей (в том числе челюстей), вторичный амилоидоз
(AL-амилоидоз), хроническая почечная недостаточность (миеломная
нефропатия), вторичный иммунодефицитный синдром и связанные с ним
инфекционные осложнения.
Плазмоцитома –
локальная опухолевая пролиферация моноклоновых плазматических клеток в
единственном очаге. Солитарная плазмоцитома отличается значительно более
благоприятным прогнозом, чем множественная миелома, но высок риск ее
диссеминации.
Нодальные лимфомы маргинальной зоны (нодальный
аналог лимфом маргинальной зоны MALT-типа). Опухоль представлена
разнообразными клетками – центроцитоидными и моноцитоидными
В-лимфоцитами, малыми лимфоцитами и плазматическими клетками.
Встречаются отдельные крупные клетки типа центроили иммунобластов. В
лимфатических узлах разрастания опухоли часто располагаются вокруг
фолликулов и синусоидов. Иммунофенотип: опухолевые клетки содержат
поверхностные Ig, В-клеточные антигены, отсутствует экспрессия CD5, CD10
и CD23.
Фолликулярная лимфома происходит
из клеток фолликулярного центра, представлена смесью центроцитов и
центробластов в различных пропорциях. Митозы обычно немногочисленны. Тип
роста нодулярный (фолликулярный) или диффузный. Фолликулы, как правило,
сопоставимых размеров, не сливаются друг с другом. Иммунофенотип:
клетки содержат поверхностные Ig, имеются В-клеточные антигены, в том
числе маркеры фолликулярной дифференцировки – CD10 и bcl-2, нет CD5. При
фолликулярном росте экспрессия bcl-2 позволяет доказать опухолевый
характер фолликулов [резуль- тат транслокации t (14;18)].
Лимфома из клеток мантии. Опухоль
состоит из клеток мелких и средних размеров. Хроматин в ядре нежнее,
чем у зрелых лимфоцитов. Ядра неправильной формы, цитоплазма в виде
небольшого светлого ободка. Опухоль растет диффузно с вовлечением
мантийных зон фолликулов. Характеризуется высокоагрессивным течением.
Диагностическое значение имеет коэкспрессия CD5 и циклина D1 при
иммуногистохимическом исследовании.
Диффузная крупноклеточная В-клеточная лимфома. Опухоль
состоит из крупных клеток, имеющих структуру иммуноили центробластов.
Характеризуется агрессивным течением. Иммунофенотип: экспрессированы
В-клеточные антигены.
Лимфома Беркитта. Опухоль развивается в лимфатических узлах, реже – экстранодально, мо-
жет
первично поражать кости челюстей. Опухолевые клетки мономорфны, тесно
расположены, с округлыми ядрами, многочисленными (до 5) ядрышками,
относительно широкой базофильной цитоплазмой. Типична картина «звездного неба», которая
создается многочисленными макрофагами с обильной цитоплазмой,
находящимися среди опухолевых клеток. Высока митотическая активность,
одновременно наблюдаются признаки апоптоза опухолевых клеток. Опухоль
очень агрессивна. Дифференциальный диагноз лимфомы Беркитта и
крупноклеточных лимфом очень важен, поскольку тактика лечения этих
опухолей принципиально различна. Иммунофенотип: В-клеточные антигены, в
том числе антигены фолликулярной дифференцировки (CD10, bcl-6),
отсутствие bcl-2.
Периферические Т-клеточные лимфомы. Анапластическая крупноклеточная лимфома. Опухоль
состоит из крупных клеток с эксцентрично расположенными причудливыми
(подковообразными, почкообразными и др.) ядрами (диагностические клетки)
и из многоядерных клеток. Клетки этой опухоли в типичных случаях
значительно крупнее клеток крупноклеточных В-лимфом и имеют обильную
цитоплазму. Во всех случаях опухолевые клетки экспрессируют CD30 и в
большинстве случаев белок ALK, один или несколько Т-клеточных антигенов и
белки цитотоксических гранул. Опухоль, несмотря на выраженную атипию,
относится к группе индолентных лимфом.
Периферическая Т-клеточная лимфома, неуточненная. Диагноз
этой опухоли устанавливается, когда при наличии Т-клеточной опухоли все
прочие варианты Т-клеточных лимфом исключены. Таким образом, она
фактически представляет собой сборную группу опухолей. Типично диффузное
поражение лимфатического узла, но в начальных стадиях развития опухоль
часто занимает паракортикальную Т-клеточную зону. Представлена клетками
средних и крупных размеров с ядрами неправильной формы и умеренно
широкой цитоплазмой. Иммунофенотип включает экспрессию одного или
нескольких Т-клеточных антигенов, экспрессия цитотоксических молекул
встречается редко.
Лимфома Ходжкина (устар.
– лимфогранулематоз) – одна из наиболее частых лимфом, в ее диагностике
(как и других лимфом) решающая роль принадлежит морфологическому
исследованию. В начальном периоде заболевания обычно наблюдается
изолированное поражение поверхностных шейных лимфатических узлов чаще
правой стороны. Затем происходит генерализация процесса с вовлечением
подмышечных, медиастинальных, паховых, забрюшинных лимфатических узлов и
селезенки. Макроскопическая картина: лимфатические узлы сначала
увеличены незначительно, мягкой консистенции, затем уплотняются и
образуют конгломераты, а на разрезе приобретают серовато-желтую окраску.
Микроскопическая картина:
диагностическими
при морфологическом исследовании являются опухолевые клетки –
одноядерные клетки Ходжкина и (особенно) многоядерные клетки
Березовского-Рида-Штернберга, которые по современным представлениям
происходят из В-лимфоцитов герминативных центров лимфатических узлов. Гистологические варианты (фазы): классические – с большим количеством лимфоцитов, нодулярный склероз, смешанно-клеточный, с лимфоидным истощением; самостоятельный –
нодулярный вариант с лимфоидным преобладанием. При большинстве
вариантов лимфомы Ходжкина клетки реактивной популяции (лимфоциты,
плазмоциты, гистиоциты, нейтрофильные и эозинофильные лейкоциты) резко
преобладают над опухолевыми.
Метастатические (вторичные) поражения шейных лимфатических узлов могут
развиваться при злокачественных новообразованиях различной локализации,
прежде всего головы и шеи, языка, слюнных желез, гортани, миндалин,
щитовидной железы. Также в лимфатических узлах шеи могут встречаться
метастазы опухолей молочной железы, легких, желудка и других органов
брюшной полости. Чаще всего метастазы возникают в глубоких лимфатических
узлах шеи, располагающихся кнутри от поверхностной фасции. Длительное
прогрессирующее увеличение лимфатических узлов, их плот-
ность,
безболезненность, образование конгломератов, спаянность с окружающими
тканями позволяют заподозрить метастатический процесс. Гистологические
изменения в лимфатических узлах при метастазах определяются структурой
первичной опухоли (хотя в метастазах возможно как повышение, так и
понижение ее дифференцировки). Наиболее часто обнаруживаются метастазы плоскоклеточного рака, источниками
которых является рак языка, слизистой оболочки рта, гортани, легких. В
случае низкой дифференцировки опухоли определение первичной локализации
опухолевого процесса затруднено, и тогда проводится
иммуногистохимическое исследование для выявления специфических
опухолевых маркеров (для плоскоклеточного рака, например, цитокератинов,
эпителиального мембранного антигена).
Рис. 28-1. Микропрепараты
(а, б). Неспецифическая гиперплазия лимфатического узла: эквиваленты
гуморального иммунитета (В-зависимая зона) – большое количество
фолликулов со светлыми центрами размножения; клеточного иммунитета
(Т-зависимая зона) – паракортикальная зона, медуллярные тяжи – зона
преимущественного расположения плазмоцитов.
Окраска гематоксилином и эозином: а – x60, б – x200
Рис. 28-2. Микропрепараты
(а, б). Туберкулезный лимфаденит: а – множественные
эпителиодно-гигантоклеточные гранулемы с мелкими очагами казеозного
некроза в центре некоторых гранулем; б – казеозный лимфаденит: почти
полное замещение ткани лимфатического узла бесструктурными
эозинофильными некротическими массами (казеозный некроз). По периферии
зоны некроза вал («частокол») эпителиоидных клеток, скопления
макрофагов, лимфоцитов, с единичными гигантскими многоядерными клетками
Пирогова-Лангханса.
Окраска гематоксилином и эозином: а – x60, б – x 100 (см. также рис. 1-3) (а -препарат Ю.Г. Пархоменко)
Рис. 28-3. Микропрепараты
(а, б). Саркоидоз лимфатического узла: а – множественные четко
отграниченные («штампованые») саркоидные гранулемы; б – неказеозные
гранулемы (казеозный некроз отсутствует), из эпителиоидных и гигантских
многоядерных клеток Пирогова-Лангханса.
Окраска гематоксилином и эозином: а – x60, б – x200 (препараты О.В. Макаровой)
Рис. 28-4. Микропрепараты
(а-в). Лимфатический узел при лимфоме Ходжкина (лимфогранулематозе):
рисунок строения лимфатического узла стерт. Лимфоидная ткань вытеснена
разрастаниями опухолевой ткани; а – смешанно-клеточный вариант, ткань
опухоли состоит из малых и больших клеток Ходжкина, единичных клеток
Березовского-Рида-Штернберга, с примесью лимфоцитов, эозинофилов,
макрофагов; б – нодулярный тип лимфоидного преобладания, видны клетки
«попкорна»; в – нодулярный склероз, видны лакунарные клетки. Окраска
гематоксилином и эозином: а, б – x200, в – x 100 (см. также рис. 12-10);
(в, г – препараты Г.А. Франка)
Рис. 28-5. Микропрепараты
(а, б). Метастаз плоскоклеточного рака в шейный лимфатический узел:
комплексы атипичных опухолевых клеток плоскоклеточного рака с «раковыми
жемчужинами» (а) в различных отделах лимфатического узла.
Окраска гематоксилином и эозином: x 100
Рис. 28-6. Микропрепарат.
Метастаз железистого рака (аденокарциномы) в шейный лимфатический узел:
лимфоидная ткань лимфатического узла полностью вытеснена опухолью,
имеющей строение умеренно дифференцированной аденокарциномы (метастаз
рака желудка).
Окраска гематоксилином и эозином: а – x 100, б – x200
Рис. 28-7. Метастазы рака поджелудочной железы в шейные лимфатические узлы (фотография из архива И.Н. Шестаковой)
Рис. 28-8. Микропрепараты (а-е). Неходжкинские лимфомы лимфатических узлов: биоптаты лимфатических узлов;
а, б
– фолликулярная лимфома, экспрессия Bcl2 (б); в, г – лимфома из клеток
мантийной зоны, экспрессия в опухолевых клетках cyclinD1 (г); д, е –
анапластическая крупноклеточная лимфома (лимфосаркома), экспрессия CD30 в
клетках опухоли (е); а, в, д – окраска гематоксилином и эозином, б, г, е
– иммуногистохимический метод: а – x100,
б, в, е – x200, г, д – x400 (см. также рис. 12-14-12-16) (препараты Г.А. Франка)
Источник