Эндоскопическая биопсия лимфоузла средостения

Наши врачи проводят чреспищеводную тонкоигольную биопсию объемных образований средостения под контролем эндосонографии (эндоУЗИ, ЭУС) — малоинвазивную, безопасную процедуру, которая помогает с высокой точностью выявить опухолевые очаги в лимфатических узлах грудной клетки при раке легкого. В этой статье мы подробно расскажем о данном методе диагностики, его преимуществах, а также о том, что такое средостение, и для чего проводят его биопсию.
Биопсия средостения — это диагностическая процедура, во время которой врач получает доступ в область тела, расположенную в центре грудной клетки между легкими, удаляет фрагмент патологически измененных тканей и отправляет его в лабораторию для гистологического, цитологического, молекулярно-генетического исследования.
Основное показание к биопсии средостения в онкологии — наличие увеличенных лимфатических узлов при раке легкого или иных онкологических заболеваниях рак легких, когда есть подозрение, что опухолевые клетки распространились в лимфатические узлы.
Что такое средостение, и где оно находится?
Средостением называют комплекс тканей, расположенный между правой и левой плевральными полостями. Плеврой называют тонкую пленку из соединительной ткани, которая покрывает легкие (висцеральная плевра) и выстилает изнутри стенки грудной полости (париетальная плевра). Между висцеральным и париетальным листками плевры находятся узкие щели — плевральные полости.
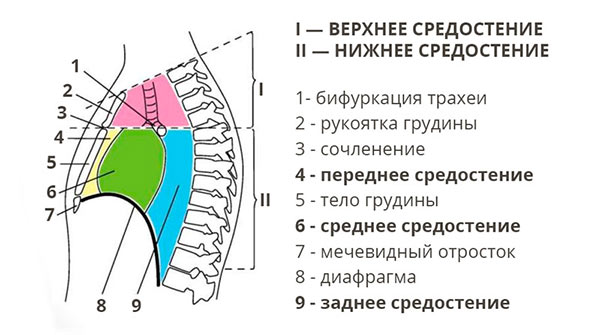
Таким образом, средостение находится в центральной части грудной клетки, между легкими.
Хирурги и анатомы условно выделяют верхнее и нижнее средостение. В свою очередь, нижнее делится на переднее, среднее и заднее.
В средостении находится сердце, пищевод, трахея и другие важные органы:
- вилочковая железа (тимус) у детей;
- блуждающий, диафрагмальный и другие нервы;
- пищеводное нервное сплетение;
- лимфатические узлы — именно они в первую очередь представляют интерес для онкологов во время биопсии средостения;
- аорта;
- верхняя полая вена, которая собирает кровь от верхней части тела;
- легочный ствол — артерия, которая несет кровь в легкие;
- грудной лимфатический проток — собирает лимфу и впадает в вены.
Какие патологические изменения можно выявить с помощью биопсии средостения?
В первую очередь биопсия средостения помогает обнаружить пораженные лимфатические узлы и уточнить стадию при раке легкого и ряде других онкозаболеваний. Эта информация нужна для того, чтобы составить оптимальный план лечения.
Также с помощью биопсии средостения можно диагностировать опухоли, локализующиеся в этой области, тимому (опухоль тимуса), лимфомы, лимфогранулематоз, саркоидоз, туберкулез.
Как проводят биопсию средостения?
Существуют разные методики забора материала для исследования:
- Чрескожная пункционная биопсия. Хирург делает прокол между ребрами и вводит в средостение специальную иглу под контролем компьютерной томографии. С помощью этой иглы получают материал для анализа. При этом общий наркоз не применяют, во время процедуры пациент находится в сознании.
- Медиастиноскопия с биопсией. Медиастиноскопия — термин, который обозначает эндоскопическое исследование средостения. Процедуру проводят под общей анестезией. Хирург делает разрез над грудиной и вводит через него тонкий эндоскоп с видеокамерой и источником света. Осматривают структуры средостения, находят патологически измененные лимфоузлы и выполняют биопсию.
- Торакоскопия с биопсией средостения. Торакоскопией называют эндоскопическое исследование грудной полости. При этом специальный инструмент с видеокамерой — торакоскоп — вводят через разрез между ребрами. Через дополнительные разрезы вводят инструменты, с помощью которых можно провести биопсию, выполнить некоторые хирургические вмешательства. Процедуру проводят в операционной, пациент в это время находится под наркозом.
- Медиастинотомия с биопсией. Медиастинотомия — это хирургическое вмешательство через разрез, термин дословно переводится как «вскрытие средостения». Это наиболее серьезное, травматичное вмешательство. К нему прибегают в случаях, когда биопсию не удается провести другими способами.
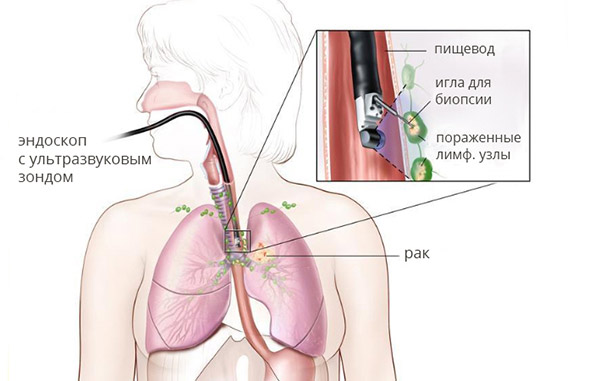
В Европейской клинике применяется современная методика — чреспищеводная тонкоигольная биопсия под контролем эндоУЗИ. Суть метода состоит в том, что в пищевод вводят эндоскоп, на конце которого расположен ультразвуковой датчик. С помощью УЗИ обнаруживают измененный лимфоузел, и в него с помощью всё того же эндоскопа вводят тонкую иглу через стенку пищевода.
В чем преимущества чреспищеводной тонкоигольной биопсии средостения?
Главное преимущество данного метода в том, что он малоинвазивный и не предусматривает вскрытия средостения или введения в него эндоскопа. Игла проходит по самой короткой траектории, так как пищевод сам является органом средостения. Риск осложнений минимальный и несопоставим ни с одним из альтеранативных способов получения опухолевого материала (чрезкожной биопсией, медиастиноскопии и тем более медиастинотомии).
В Европейской клинике применяется аппарат для эндоУЗИ с высоким разрешением, за счет чего врач прекрасно видит лимфатические узлы и окружающие ткани, направляет иглу точно в нужное место. Метод позволяет получать образцы патологических образований диаметром до 5 мм.
Чреспищеводная тонкоигольная биопсия под контролем эндоУЗИ отличается высокой точностью в плане постановки диагноза. Исследования показывают, что она позволяет многим пациентам избежать более серьезных и травматичных хирургических вмешательств.
По данным различных исследований, точность метода составляет 85–90% — даже в случаях, когда другие методы биопсии оказались неэффективны.
Большим плюсом является отсутствие необходимости в «большом» наркозе. Врачи Европейской клиники проводят вмешательство в условиях легкой седациипод легкой седацией. Пациент находится в состоянии «медикаментозного сна» — это позволяет минимизировать неприятные ощущения.
В Европейской клинике есть возможность подобрать оптимальную иглу, соответствующую выполнению поставленных перед исследованием задач. Наши возможности позволяют провести не только цитологическое и гистологическое исследование опухолевой ткани, но и иммуногистохимию, генетический анализ. Это помогает разобраться, какие мутации произошли в опухолевых клетках, какие вещества они используют для обеспечения своей жизнедеятельности и бесконтрольного размножения.
В настоящее время рак легкого является наиболее изученным онкологическим заболеванием, к которому возможен подбор индивидуальной — персонализированной химиотерапии, а это возможно только при получении опухолевого материала и его детальном лабораторном исследовании. Тонкоигольная пункция под контролем эндосонографии в большинстве случаев позволяет это сделать в максимально быстрые сроки и с минимальным риском для пациента.
В конечном итоге всё это позволяет установить максимально точный диагноз, составить оптимальный план лечения, назначить персонализированную противоопухолевую терапию и улучшить прогноз для пациента.
Источник
Биопсия лимфоузла – это диагностический процесс, подразумевающий сбор биологического материала (биоптата) для проведения анализов. Процедура болезненна, но результативна – 91% постановления точных диагнозов. Она проводится при раке, подозрениях на туберкулёз, онкологию: у человека лимфоузлы уплотняются и увеличиваются в размерах. Код операции медицинского перечня «биопсия» – А11.
Лимфатические узлы – части лимфатической системы. Система представляет собой небольшие, круглые комочки, связанные особыми сосудами с жидкостью под названием лимфа. Лимфатические узлы у здорового человека не прощупываются, при воспалении – увеличиваются.
При каких случаях проводится биопсия
Проводится диагностика исключительно, если:
- врачи имеют подозрения на образования злокачественного типа;
- не наблюдается изменений лимфоузла при безрезультатном проведении терапии в течение длительного периода;
- симптомы соответствуют развитию метастазов;
- болезненные воспаления появились на шее, под подмышкой;
- у пациента наблюдается лимфогранулематоз или саркоидоз;
- у человека в организме проходят воспалительные процессы без видимых причин;
- размер узла больше 1 см;
- пациент не жалуется на болезненные ощущения в области расположения узлов, одновременно присутствуют основные признаки интоксикации организма;
- изменения в лёгких, которые невозможно проследить с помощью бронхоскопии.
Исследование показывает наличие метастазов у человека, особенности протекания болезни, уровень заражения.
Метастазы раковых клеток
Противопоказания
Эта процедура связана с хирургическим вмешательством, обнаруживаются противопоказания, их важно учитывать, избегая осложнений:
- Нагноения в необходимых узлах и ближайших местах.
- Плохая свёртываемость крови.
- Искривление позвоночника.
- Температура тела выше нормы.
Важным пунктом является проверка состояния кожи пациента, чтобы избежать всевозможных нарушений, осложнений.
Как проводится биопсия в лабораторных условиях?
Цель биопсии – определение качества опухоли поражённой области. Потребуется пройти гистологический анализ. Подозрительные клетки рассматривают под микроскопом. Здоровые сохраняют структуру, а больные, как правило, разрушаются.
Ткань разрезают на небольшие кусочки, потом окрашивают. Этап осуществляется автоматизированными приборами с помощью специальных ванночек, остальное зависит от уровня профессионализма патологоанатома – именно он способен вынести вердикт. В зависимости от нарушений у структуры клеток врач определяет вид образования, его качества, иногда возможно постановление диагноза.
Если светового микроскопа недостаточно для обследования клеток, подключают иммуногистохимическое исследование. В указанном случае кусочки ткани обрабатывают различными жидкостями или веществами, направленными на борьбу с поражёнными клетками. При срабатывании какого-либо средства под микроскопом появляются отчётливые гранулы жёлтого цвета. Метод с использованием специальных веществ широко распространён для выявления меланом.
Иногда, исследуя сложные случаи, врачам приходится прибегать к электронным микроскопам, чтобы разобраться в изменениях, произошедших у пациента. Способ обнаруживает преимущества и недостатки. Электронный микроскоп увеличивает в тысячу раз, что показывает отдельные клетки и крупные молекулы. Однако способ позволяет рассматривать только пару клеток. Очень важен правильный забор ткани на анализ, чтобы избежать ошибок.
Подготовка к проведению процедуры
До проведения биопсии пациенту следует тщательно обследовать организм. Для начала важно проконсультироваться с врачами: кардиологом, онкологом, хирургом. Далее пройти УЗИ, электрокардиограмму, рентген, сдать кровь на общий анализ. Пациент отказывается от лекарств, влияющих на уровень свёртываемости крови, от солёной, жирной, острой пищи.
Методы проведения
Сегодня известен ряд действующих методов проведения биопсии.
Аспирационная тонкоигольная
Процедура является наиболее безопасной, её проводят с помощью полой тонкой иголки. Обычно аспирационный вид используется для взятия биологического материала из лимфоузлов, располагающихся над ключицей и челюстью, шея – подходящий участок для метода.
Эта методика подходит исключительно для таких случаев, где врачу важно взять небольшое количество биоптата. Пациенты переносят процедуру спокойно, редко случаются осложнения.
Пункционная
Процедура выполняется полой иглой, оборудованной мандреном для забора и удержания большого количества материала. Пункционный вид работает исключительно при необходимости получения биологического материала из средостения, к примеру, в паху, из молочной железы. Диагностика переносится пациентами практически безболезненно, под местной анестезией.
Эта методика создана для взятия материала в большом количестве, чтобы провести тщательное гистологическое исследование, выявить проблему.
Взятие биопсии
Открытая
Второе название – эксцизионная. Процедура отличная от вышеописанных технологией проведения. Открытый метод заключается в полном удалении подозрительных воспалённых лимфоузлов. Эксцизионную операцию проводят при расположении узла в труднодоступном месте.
Выполняется небольшой разрез, удаляется поражённый участок, после накладываются швы.
Пока идёт операция, ассистенты проводят срочный анализ необходимого материала. Эксцизионный вид биопсии длится в течение часа, считается самым надёжным.
Помните, гистологический анализ, сделанный на основе материалов пункции и аспирации, бывает неточным. Пункционный забор способствует распространению заражённых клеток.
Трепан-биопсия
Трепан-биопсия – передовой метод для обнаружения раковых и доброкачественных образований с использованием специальной иглы с резьбой. Это распространённая практика, относящаяся к биопсии. При проведении процедуры получают больший по размеру образец ткани, чем при пункционном варианте, из-за специального строения инструмента. В современной медицине пользуются популярностью специализированные пистолеты, позволяющие практически безболезненно взять биологический материал из поражённого участка.
Особенности биопсии
Все вышеописанные методы занимают около 5-10 мин., проводятся под местным наркозом, допускаются неприятные безболезненные ощущения. Если узлы расположены в труднодоступных местах, операция займет от 20 минут до часа.
Пунктуационный анализ возможен без наркоза, считается, что это безболезненная операция.
Результат готовится от одной до двух недель.
Врач, специализирующийся на биопсии, изучает собранный биологический материал. Он выявляет начальные стадии рака.
Цитология лимфомы
Помимо гистологического исследования клеток, распространено цитологическое. Разница между ними заключается в том, что для первого метода используются отдельные кусочки ткани, а для второго – клетки. Это позволяет в различных областях медицины, к примеру, в гинекологии не подвергать травмированию большую часть органов.
Операция выполняется либо сидя, либо лёжа, в зависимости от расположения лимфоузлов. Соблюдаются все правила гигиены, дезинфекции, антисептики. Изначально вводят иглу без шприца, затем, убедившись в её правильном расположении, делают несколько всасывающих движений. Игла, меняя направление, подцепляет участки ткани с различных мест, чтобы уменьшить риск ошибки при исследовании. Место оперирования заклеивают бактерицидным пластырем или накладывают швы, исходя из вида операции.
Биопсия сигнального лимфоузла
Ткань, наиболее подверженная злокачественным образованиям – сигнальные лимфоузлы. Биопсия способна не только выявить метастазы, но и способствует удалению исключительно раковых клеток, не затрагивая здоровые участки.
Алгоритм проведения процедуры: в место первичного заражения сторожевого узла вводят безопасную для здоровья краску либо радиоактивный элемент. Далее врачи наблюдают за состоянием всей системы: первый изменивший цвет узел будет удалён, чтобы предотвратить дальнейшее распространение злокачественных клеток.
«Жидкая биопсия»
В 2014 году врачи открыли совершенно новую методику, позволяющую обнаружить поражённые клетки до того, как они станут опасными для жизни и здоровья человека. Прежде способ применялся исключительно для лабораторных опытов и не был доступен для реального лечения. Теперь же его внедряют повсеместно для упрощения проведения биопсии.
Последствия, осложнения
Большая часть пациентов переносят биопсию без последствий и осложнений. Однако бывают случаи, что у людей проявляются симптомы:
- слабость в теле;
- боли в области головы, головокружения;
- защемление или повреждение нерва;
- внутреннее кровотечение, если хирург повредил сосуд;
- попадание бактерий из-за недостаточной обработки инструментов и места проведения операции;
- вытекание лимфы.
У пациентов возможны слабость, озноб, обмороки, повышение температуры, боли на месте проведения операции на восстановительном периоде. Пациент должен незамедлительно обратиться к лечащему врачу, чтобы избежать осложнений, опасных для жизни.
Восстановление после операции
Как правило, реабилитация происходит быстро, потому что операция проводится скоротечно и почти безболезненно. При первых двух описанных выше методах остается небольшая ранка. Её необходимо обработать с помощью антисептического средства, перевязать стерильным бинтом. При открытом методе остаются швы, их необходимо содержать в чистоте. Снятие специальных нитей с ран происходит через неделю.
Если на месте, где проводилась операция, возникают неприятные ощущения, боль, отёк, краснота, то следует обратиться к лечащему врачу. Это могут быть симптомы интоксикации и занесения какого-либо заражения внутрь организма. Помощь, оказанная вовремя, может спасти жизнь.
Если болезненные ощущения не носят инфекционный характер, то врач подберет хорошее обезболивающее.
Первое время после проведения процедуры нельзя мочить ранку. От воды следует оберегаться в течение 3-4 дней, исходя из глубины и ощущений. Следует избегать физкультуры и спорта, потому что перегрузка организма может негативно сказаться на швах и ранке: возможно раскрытие раны и оставшийся шрам.
Пациентам рекомендуется носить свободную, не обтягивающую одежду во время восстановительного периода.
Цена процедуры
Ценник на операцию зависит от места для оперирования, сложности и длительности. Минимальная оплата за биопсию лимфоузлов составляет 1500 рублей, максимум – 7000 рублей. При этом стоит учитывать и тип наркоза (местный или общий), цены частных клиник, опыт специалиста.
Таким образом, биопсия лимфоузлов – это действенный метод борьбы с новообразованиями, выявления их качества с наименьшими последствиями для организма. У 90% пациентов биопсия прошла удачно и результативно.
Выберите город, желаемую дату, нажмите кнопку “найти” и запишитесь на приём без очереди:
Источник
Опухоли средостения представляют широкий спектр различных нозологических единиц и встречаются в любом возрасте. Различают врожденные и приобретенные новообразования, которые могут исходить не только из тканей средостения, но и вовлекать их при патологических процессах в легких или отдаленных метастазах при злокачественных новообразованиях различных локализаций. Несмотря на относительно редкую распространенность, частота встречаемости опухолей средостения за последние 50 лет увеличивается [1]. Дифференциальный диагноз труден в связи со схожестью рентгенологической картины при многих патологических процессах в переднем средостении. Зачастую в связи с ретростернальным расположением опухоли в переднем средостении, близостью образований среднего средостения к магистральным сосудам морфологическая верификация технически сложна. Наиболее щадящим, минимально инвазивным методом является трансторакальная толстоигольная биопсия под контролем ультразвуковой навигации, однако диагностическая ценность метода, чувствительность и специфичность варьируют в широком диапазоне при различных формах опухолей средостения и зависят от опыта учреждения. В случае неудачи метода можно применять хирургические методы диагностики, такие как диагностическая торакоскопия, парастернальная медиастинотомия, медиастиноскопия, либо выполнять открытую биопсию [2]. Нехватка материала для полноценного гистологического исследования, неинформативность полученного материала, повторные биопсии задерживают постановку правильного диагноза, что откладывает начало терапии и увеличивает риски для больного[3].
В МНИОИ им. П.А. Герцена в период с 2007 по 2017 г. выполнено 89 трансторакальных толстоигольных биопсий 80 больным (47 женщин, 33 мужчины) с первично опухолевым и метастатическим поражением средостения. Средний возраст составил 46 лет (от 16 до 78 лет).
Наиболее часто опухоль локализовалась в переднем средостении, биопсия образования, расположенного в данной области, выполнена в 81 случае. В 6 случаях наибольший компонент опухоли определялся в правой плевральной полости, в 2 случаях — в левой, в 3 случаях объект исследования располагался в заднем средостении по паравертебральной линии, в 1 случае выполнена биопсия паратрахеальных лимфатических узлов у больного с лимфогранулематозом.
Выполнено 47 стандартных, 43 мультифокальных биопсии — 33 из двух точек, 10 из трех.
Во всех случаях биопсию выполняли при помощи многоразовой полуавтоматической системы Bard Magnum одноразовой сменной иглой MN 14−18 Gauge. Диаметр иглы для биопсийного пистолета выбирали исходя из размеров очага. Для поверхностно-расположенных и объемных образований размером более 4 см применяли иглы большого калибра (14 Gauge), для небольших и глубоко залегающих — более тонкие иглы (18 или 16 Gauge). Всем пациентам выполняли местную анестезию кожи, подкожной жировой клетчатки 0,5% раствором новокаина. После выполнения указанных процедур и контрольного УЗИ проводили трепанобиопсию.
В случае пролегания трассы через ткань легкого после манипуляции выполняли рентгеноскопию органов грудной клетки с целью исключения пневмоторакса.
Окончательный гистологический диагноз путем трансторакальной биопсии средостения под контролем УЗИ установлен у 67 (84%) больных от общего числа пациентов.
У 57 (85%) больных диагностирована злокачественная опухоль, в 10 (15%) случаях процесс имел доброкачественный характер. Спектр нозологических единиц представлен в табл. 1.  Таблица 1. Гистологическая структура верифицированных опухолей
Таблица 1. Гистологическая структура верифицированных опухолей
Иммуногистохимически (ИГХ) исследовали 5 (56%) биоптатов. Наиболее частым показанием к выполнению ИГХ-исследования явилось иммунофенотипирование опухоли при лимфопролиферативных заболеваниях, дифференциальная диагностика между метастазами злокачественных опухолей.
У 19 (23,6%) больных в 21 биоптате представленный материал оказался неинформативным. Среди них в подавляющем большинстве дифференциальный диагноз проводился между тимомой и лимфомой (17 биоптатов). В 16 случаях материала не хватило для полноценного иммунофенотипирования опухоли.
Повторные биопсии выполнены 7 больным, что позволило установить окончательный диагноз в 6 случаях: у 3 больных лимфомой, у 1 нейрофибромой средостения, у 1 с метастатическим поражением лимфатических узлов средостения, у 1 тимомой.
13 пациентам в связи с неэффективностью трансторакальной биопсии выполнены диагностическая парастернальная медиастинотомия, открытая биопсия опухоли. Во всех случаях поставлен окончательный диагноз (табл. 2).  Таблица 2. Сравнительная эффективность трансторакальной биопсии средостения и парастернальной медиастинотомии
Таблица 2. Сравнительная эффективность трансторакальной биопсии средостения и парастернальной медиастинотомии
В группе пациентов с установленным морфологическим диагнозом путем трансторакальной биопсии под контролем УЗИ (n=67) среднее число полученных биопсийных столбиков составило 1,59 (от 1 до 4), средний размер столбика — 11 мм (от 1 до 33 мм), тогда как в группе пациентов, у которых биопсия была неинформативна (n=21), среднее число полученных столбиков составило 1,36 (от 1 до 3), средний размер столбика — 6 мм (от 4 до 14 мм). Достоверных статистических различий в количестве полученных столбиков (р=0,36) и общих размерах биоптатов (р=0,1) не выявлено.
Из 35 пациентов с эхографической картиной поражения медиастинальных лимфатических узлов при лимфоме окончательный диагноз лимфопролиферативного заболевания поставлен в 29 случаях, у 6 пациентов верифицированы другие заболевания. Из 45 пациентов, у которых клинически предполагали иной диагноз, в 7 случаях верифицирована лимфома. Чувствительность трансторакальной биопсии средостения под контролем УЗИ при лимфоме составила 81%, специфичность — 86%, диагностическая точность метода — 84%. Среди 22 больных с эхографической картиной опухоли вилочковой железы истинный диагноз поставлен в 12 случаях, у 10 верифицировано другое заболевание. Из 45 пациентов, обследованных по поводу другого заболевания, у 5 выявлены тимома либо рак тимуса. Чувствительность трансторакальной биопсии под контролем УЗИ при тимоме и раке тимуса составила 70%, специфичность — 80%, диагностическая точность метода — 77% (табл. 3).  Таблица 3. Информативность трансторакальной биопсии средостения при лимфоме и опухолях вилочковой железы
Таблица 3. Информативность трансторакальной биопсии средостения при лимфоме и опухолях вилочковой железы
Осложнений после трансторакальной биопсии опухоли средостения под контролем УЗИ не отмечено.
Опухоли средостения в торакальной онкохирургии встречаются редко, на их долю приходится до 3% всех опухолей грудной полости [4]. Выбор оптимального метода лечения зависит от гистологической структуры образования, распространенности опухолевого процесса. В случае первичной нерезектабельности, подозрения на герминогенную опухоль, лимфому на первый план выходит системное лекарственное лечение, назначение которого невозможно без четкого морфологического диагноза.
Обычно диагноз устанавливают на основании обзорной рентгенографии, выполненной при плановом диспансерном обследовании либо при наличии жалоб в условиях симптомного течения заболевания.
Наиболее важным этапом обследования являются визуализирующие методы. С этой целью выполняют мультиспиральную компьютерную томографию с внутривенным контрастированием, УЗИ средостения. В случае подозрения на герминогенную опухоль также применяют УЗИ мошонки, исследуют маркеры герминогенных опухолей (АФП, β-чХГ, α1-антитрипсин) [5]. Зачастую уже на этом этапе, используя сведения о семиотике рентгенологической картины, возрасте пациента, характере клинического течения заболевания, можно относительно четко установить первичный диагноз.
В средостении различают как злокачественные, так и доброкачественные новообразования, которые могут иметь солидную или кистозную структуру и вовлекать любой из компартментов средостения. Вероятность злокачественности определяется несколькими факторами, среди которых наиболее важными являются топическое расположение опухоли, возраст пациента, наличие или отсутствие клинической симптоматики. Злокачественные опухоли наиболее часто расположены в переднем средостении, у пациентов старше 40 лет, имеющих симптомное течение [6]. В нашей серии наблюдений у пациентов данной возрастной группы отмечали повышение частоты встречаемости злокачественных опухолей, тогда как частота встречаемости лимфомы снижалась с 62 до 17%.
В некоторых случаях опухолей переднего средостения наблюдают характерные рентгенологические или клинические признаки, позволяющие с высокой долей вероятности установить правильный диагноз на клиническом этапе. В случае загрудинного распространения узлового зоба на фоне гиперплазии щитовидной железы выявляют характерную КТ-картину округлого образования с четким ровным контуром, мягкотканной плотности, расположенного вокруг трахеи, с гетерогенными включениями кальцинатов. У пациентов с генерализованной формой миастении, аплазией красного ростка кроветворения, гипогаммаглобулинемией и резектабельной опухолью переднего средостения диагноз опухоли вилочковой железы очевиден и не требует морфологического подтверждения [4]. При тимоме морфологическая верификация необходима в случае нерезектабельного процесса, при оценке возможности проведения неоадъювантной терапии, высокой вероятности лимфомы у пациентов с противопоказаниями к хирургическому вмешательству [7].
С целью морфологической верификации можно применять различные методики, различающиеся как по степени инвазивности, так и по диагностической точности. Наиболее распространенной минимально инвазивной методикой является чрескожная трансторакальная биопсия под контролем УЗИ- или КТ-навигации. Проведение биопсии под контролем КТ дороже и сложнее, чем под контролем УЗИ, метод сопровождается лучевой нагрузкой и занимает больше времени. В отличие от УЗИ биопсия под контролем КТ-навигации менее доступна, а задержка в установке диагноза для пациента в тяжелом состоянии может стать критической.
Тонкоигольная аспирационная пункция с последующим цитологическим исследованием — первая используемая чрескожная методика для морфологической верификации лимфомы [8]. Однако это исследование не столь информативно, как толстоигольная биопсия, зачастую по цитологическим образцам невозможно определить архитектонику опухоли [9]. В случае местно-распространенной опухоли из-за быстрого роста в центре формируется очаг некроза, что обусловливает низкую информативность полученного при биопсии материала. Для получения адекватного объема биоптата, отражающего полный клеточный состав опухоли, необходима мультифокальная биопсия. В нашем исследовании именно в случае лимфопролиферативных заболеваний наблюдали наибольшее число неинформативных биопсий: 16 (76%) из 21. В этой группе пациентов мультифокальная биопсия с помощью игл большего диаметра может повысить информативность полученного материала [10]. Также необходимо учитывать сонографическую картину зоны некроза опухоли, чтобы не взять материал для биопсии из данного участка. Толстоигольная транскутанная биопсия технически проста, ассоциируется с малым количеством осложнений [11].
По данным исследователей, общая эффективность трансторакальной биопсии варьирует в широких пределах — от 13 до 95% (табл. 4).  Таблица 4. Сводные данные различных авторов по результатам трансторакальной биопсии опухолей средостения Примечание. Кор — толстоигольная биопсия, ТАБ — тонкоигольная аспирационная биопсия.
Таблица 4. Сводные данные различных авторов по результатам трансторакальной биопсии опухолей средостения Примечание. Кор — толстоигольная биопсия, ТАБ — тонкоигольная аспирационная биопсия.
Следует отметить, что не во всех исследованиях авторы приводят данные о количестве неуспешных попыток биопсии, исключая из исследования пациентов, которым проводили повторные вмешательства. В ряде работ относительно небольшое общее количество пациентов с лимфопролиферативными и другими злокачественными заболеваниями. Именно в группе лимфом зачастую необходимо ИГХ-исследование, что повышает требования к забору материала и обусловливает большее число повторных биопсий, в то время как эффективность первой трансторакальной биопсии при доброкачественных опухолях в нашем исследовании составила 90%. Основное место в качестве визуализирующей методики занимает КТ-навигация. Работы, посвященные УЗИ-навигации, в основной массе относятся к 90-м годам ХХ века.
Чувствительность трансторакальной биопсии при опухолях вилочковой железы составила 70%, специфичность — 80%. Столь низкая чувствительность методики объясняется высокой частотой встречаемости изолированной опухоли вилочковой железы в переднем средостении, что приводит к большому удельному весу ложноположительных диагнозов, сформулированных на основании клинико-рентгенологических методов обследования. Чувствительность при лимфоме несколько выше – 81%, специфичность — 86%. Молодой возраст пациентов, характерные клинико-рентгенологические изменения и клиническая картина при лимфоме обеспечивают точную постановку диагноза на этапе клинического обследования, до постановки морфологического диагноза.
Не всегда на постановку морфологического диагноза влияют технически правильная процедура выполнения биопсии и адекватность полученного материала. Например, в исследовании S. Herman при изучении биоптатов, полученных при толстоигольной биопсии, используя лишь световую микроскопию, не прибегая к ИГХ и проточной цитометрии, правильный диагноз лимфомы Ходжкина установлен лишь у 15 (20%) больных. Четырем пациентам с болезнью Ходжкина и одному с неходжкинской лимфомой ошибочно поставлен диагноз тимомы. У двух пациентов с тимомой с преобладанием лимфоцитов ошибочно диагностировали лимфому [21]. На современном этапе крайне важно не только получить соответствующее количество биопсийного материала, но и провести адекватное морфологическое исследование с использованием всех необходимых вспомогательных методов оценки гистопрепарата.
При неэффективной первой попытке трансторакальной биопсии опухоли средостения под контролем УЗИ возможна вторая попытка либо применение различных методик открытой биопсии. «Золотым стандартом» является парастернальная медиастинотомия, известная в англоязычной литературе как операция Чемберлена [22]. В нашем исследовании эффективность повторной биопсии при лимфоме составила 20%. Учитывая необходимость быстрого начала специфической терапии, особенно при наличии синдрома верхней полой вены, считаем оправданным выполнение открытой биопсии в случае неинформативности первой трансторакальной биопсии.
При биопсии опухоли, расположенной парастернально, необходима визуализация внутренних грудных сосудов, чтобы избежать их повреждения биопсийной иглой. В случае расположения образования ближе к висцеральному компоненту средостения обязательна идентификация аорты, легочного ствола, верхней полой вены. Травматизация магистральных сосудов средостения может привести к жизнеугрожающим осложнениям. Особенно опасна биопсия образования в условиях синдрома верхней полой вены, так как в связи с наличием широкой сети венозных коллатералей, коагулопатией консервативные методы гемостаза могут быть неэффективны [23]. В случае некальцинированных реберных хрящей возможна сквозная визуализация, что может привести к травматизации межреберного сосудистого пучка [24]. В целом метод характеризуется низким числом осложнений, среди которых наиболее часто встречаются болевой синдром, пневмоторакс, гемоторакс, кровохарканье.
При сложной локализации опухоли, недоступной для транскутанной биопсии, можно применять такую методику, как трансбронхиальная эндоскопическая биопсия под эндосонографическим контролем через стенку бронха (EBUS), пищевода (EUS) [25]. Основная роль данных методик состоит в оценке медиастинальных и бронхопульмональных лимфатических узлов при раке легкого или подозрении на метастатическое поражение. При опухоли заднего средостения возможна попытка чреспищеводной биопсии. Малый диаметр иглы, дороговизна исследования, сильная зависимость от технического оснащения и опыта медицинского персонала ограничивают широкое применение этих методов.
Трансторакальная толстоигольная биопсия опухоли средостения под ультразвуковой навигацией — безопасный и надежный метод морфологической верификации, характеризующийся высокой диагностической точностью. Общая эффективность методики составляет 82,7%. При наличии зоны некроза опухоли применение мультифокальной биопсии повышает информативность биопсийного материала. В группе пациентов с подозрением на лимфопролиферативное заболевание, осложненным течением опухолевого процесса в случае неинформативности первой попытки трансторакальной биопсии показана открытая биопсия опухоли. Для окончательной морфологической верификации диагноза крайне важно не только получить адекватное количество биопсийного материала, но и провести адекватное гистологическое ис?