Гной в лимфатических узлах

Лимфатические узлы служат барьером для проникновения инфекции в организм человека. Входные ворота для всевозможных вирусов, бактерий, грибков служат повреждения кожи (царапины), фурункулы, экзема и даже ангина, кариес, стоматит. Все эти и другие заболевания часто вызывают гнойный лимфаденит — воспалительный процесс, который характеризуется присутствием патогенной микрофлоры в организме.
Гнойный лимфаденит: описание

Воспаление лимфатических узлов: описание и разновидности
Почти всегда нагноение лимфоузлов — часть гнойного процесса, и поэтому нужно принимать меры для устранения очага инфекции в организме, чтобы не допустить осложнения.
Лимфаденит в зависимости от вида микроорганизмов и развития воспалительного процесса подразделяется на виды:
- острый лимфаденит в результате быстрого поражения иммунитета инфекцией — ОРВИ, грипп, фарингит, гингивит и другие заболевания
- хронический вид — осложнение от недолеченного острого или специфического лимфаденита (туберкулез, сифилис)
- катаральный вид — развивается в начальной стадии заболевания
- гиперпластическая форма — поздняя стадия болезни с разрастанием лимфоцитов в воспаленном узле
- гнойный вид — последняя степень лимфаденита
При гнойном лимфадените разрушается лимфатический узел. В начале развивается катарально-гиперпластическая форма, и затем образуется нагноение узла.
Исходом этой формы может стать абсцесс или аденофлегмона — распространение гнойного процесса за очаги инфекции.
Лимфоузлы в зоне подмышек, на локтях и паху чаще воспаляются у взрослого человека. У детей — подчелюстная, шейная, бедренная и паховая группа.
У 80% людей иногда происходит незначительное увеличение лимфатических узлов в зоне челюсти при простуде — это нормальное явление. При этом другие группы узлов в норме не должны прощупываться. Гнойный лимфаденит не всегда возникает из-за вирусного заболевания, эту форму воспаления вызывают и специфические болезни: сифилис, туберкулез, ВИЧ-инфекция.
Что вызывает воспаление

Причины возникновения гнойного лимфаденита
Возбудители гнойного лимфаденита — патогенные микроорганизмы, вызывающие нагноение: стафилококки, стрептококки и токсины, которые они выделяют. Продукты распада бактерий попадают в лимфоузлы вместе с кровью или лимфой, постепенно вызывая воспаление.
Первичный очаг лимфаденита — гнойные раны, фурункулы, кариес, тромбофлебит, трофические язвы и другие бактериальные болезни.
Причиной может стать и вирусная патология: ОРВИ, грипп, паротит, инфекции носоглотки.
Часть вирусов, попадая в организм, просачивается в лимфатические капилляры, задерживается в лимфоузлах, и вызывает их воспаление.
Некоторые грибки (дрожжевой или плесневый вид) вызывают гнойный лимфаденит. Воспаление может быть как симптом микоза кожи и внутренних органов, кольпита, вульвита.
У детей поражение лимфоузлов часто связано с заболеваниями:
- болезни ЛОР-органов — грипп, ангина, отит, тонзиллит, синусит
- детские инфекции — паротит, краснуха, дифтерия, скарлатина
- кожные заболевания — экзема, дерматиты
Микобактерии туберкулеза, чумы, сифилиса и ВИЧ-инфекции вызывают специфический гнойный лимфаденит. В этом случае воспаленные узлы — клиническое проявление основной патологии. Также гнойная стадия может развиться из реактивного лимфаденита — заболевание, возникающее по причине местных нарушений в организме.
Признаки

Основные симптомы при воспалении лимфатических узлов
Общие симптомы воспаления лимфоузла — слабость в теле, озноб, повышенная температура до 38° C. Эти признаки говорят об интоксикации организма.
Помимо специфических признаков, видны и местные процессы:
- значительное увеличение лимфоузла
- пульсирующая боль в воспаленной области
- болезненное ощущение при нажатии на узел
- покраснение, припухлость кожи
- плотность, неподвижность лимфоузла
У детей болезнь протекает с высокой температурой до 39.5° C, потерей аппетита, слабостью, лихорадкой.
При подозрении на гнойный лимфаденит нужно сразу проконсультироваться с врачом, чтобы найти основную причину заболевания и избежать осложнений: тромбофлебит, сепсис, медиастинит (угрожающее для жизни состояние).
Диагностика

Методика обследования заболевания
Вначале врач осматривает пациента, пальпирует зоны, на которые жалуется больной, проводит сбор анамнеза. Эти действия помогают поставить диагноз.
Затем для выявления причины заболевания проводятся анализы:
- Анализ крови. Обследование выявляет признаки и оценивает выраженность воспаления. Исследование может показать увеличение лейкоцитов (инфекция), нейтрофилов (бактерии), лимфоцитов (вирусы) и другие показатели.
- УЗИ показывает размер, структуру, расположение лимфоузла. Исследование диагностирует осложнения и очаг инфекции во внутренних органах.
- Если в патологический процесс вовлечена жировая ткань, забрюшинное пространство, то для уточнения, подтверждения диагноза выполняется рентген и биопсия.
К рентгенологическому обследованию относится обзор грудной клетки и живота для выявления групп воспаленных узлов, определение поражения костной ткани. Вместо рентгена, используется и компьютерная томография.
Биопсия — инвазивное обследование, которое назначается при подозрениях:
- увеличение лимфоузла произошло из-за опухоли
- хронический лимфаденит
- специфический гнойный процесс
- отсутствие эффекта от проводимого лечения
Пункция выполняется в стерильных условиях под местным или общим наркозом.
Лечение

Лечения лимфаденита: медикаментозное, хирургическое и народное
Гнойный лимфаденит лечится в стационаре под контролем хирурга. Задача врача состоит в обеззараживании воспаленного очага антибактериальными средствами. Под анестезией проводится вскрытие лимфоузла, удаление гноя и пораженных тканей. Во время операции выясняется, как далеко распространился патологический процесс, выявляется степень пораженных органов, расположенных рядом с узлом.
После операции очаг воспаления промывается антисептиками, рана ушивается, выполняется дренаж (в полость устанавливается трубка). Дренирование позволяет выводить жидкость и гной, через трубку вводятся и антисептики. Также назначается медикаментозная терапия для устранения первопричиной болезни: противовоспалительные и антигистаминные препараты, противовирусные, противогрибковые средства.
Местно назначаются физиопроцедуры:
- Гальванизация — воздействие на организм постоянным током небольшой силы и низкого напряжения. Электрический заряд, проходя через ткани, вызывает ряд физиологических процессов, производит обезболивающий эффект, улучшает микроциркуляцию крови. Этот метод показан для восстановительного лечения после уничтожения причины гнойного лимфаденита.
- Лазеротерапия воздействует световыми волнами на ткани организма, производит противовоспалительный эффект, стимулирует восстановительные процессы. Метод не используется на участках кожи с доброкачественными новообразованиями: родинки, пигментация.
- УВЧ-терапия — воздействие на организм высокочастотным магнитным полем. За счет этого повышается температура в зоне воздействия, сосуды расширяются, процесс воспаления уменьшается. Абсолютное противопоказание метода — подозрение на опухоли, специфический лимфаденит. Не рекомендуется при повышенной температуре, ознобе.
Полезное видео — Лимфатические узлы: описание, функции и причины увеличения.
В комплексе с медикаментозными препаратами назначаются витамины для укрепления иммунитета, санитарно-гигиенический режим, диета: исключаются из рациона копчености, жирное мясо, больше употребляются белковые, молочные продукты.
Народные средства при гнойном лимфадените могут применяться в комплексе с медикаментозным лечением после операции и под контролем врача.
Распространенные народные методы — эхинацея и травяные настойки. Эхинацея стимулирует иммунитет, повышает устойчивость к воздействию вирусов, бактерий, грибков. Средство применяется в виде компресса или внутрь. В качестве травяных сборов используются корни одуванчика, сок алоэ, цветки календулы. В любом случае средства народной терапии применяются после консультации врача. Противопоказано самостоятельно прогревать гнойный лимфаденит, особенно когда неизвестна природа воспаления лимфоузлов. Необдуманные действия приведут к осложнениям.
Последствия и профилактика
 При неадекватной терапии или если больной вовремя не обратился к врачу, то гнойный лимфаденит может дать осложнения вплоть до летального исхода:
При неадекватной терапии или если больной вовремя не обратился к врачу, то гнойный лимфаденит может дать осложнения вплоть до летального исхода:
- тромбофлебит — воспаляются стенки вены, образуются тромбы, развивается отек конечности, осложнение — отрыв тромба
- свищи при прорыве гноя из воспаленного узла в трахею или пищевод
- развитие абсцесса, аденофлегмоны
- некрозы тканей, сепсис
- разъедание стенок капилляров и сосудов
Гнойный лимфаденит опасен возможным распространением инфекции по организму через кровоток и лимфу. Отсутствие адекватной терапии может привести к смерти больного.
Предупредить гнойный лимфаденит поможет своевременное лечение основного заболевания: ангины, отита, тонзиллита, гриппа, гнойных ран.
Профилактика включает в себя и уход за полостью рта: отсутствие кариеса, гигиена зубов, своевременное посещение стоматолога.
Чтобы избежать воспаления лимфоузлов нужно сразу удалять занозы из ссадин, обрабатывать антисептиками раны и порезы. Женщинам во время лактации нужно не допускать лактостаза и тщательнее следить за гигиеной молочных желез. В случае инфекции выполнять все назначения врача, не заниматься самостоятельной терапией. Не допустить развитие лимфаденита помогут препараты для повышения иммунитета.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
Источник
Симптомы гнойного лимфаденита
Заподозрить гнойный лимфаденит позволяют нарастающий болевой синдром, увеличение отечности, которые явно проявляются через одну-две недели. При пальпации обнаруживается спаивание капсулы лимфоузла с окружающими тканями, либо объединение нескольких узлов. По мере формирования гнойной раны состояние пациента может быть различной тяжести. Оно определяется степенью остроты воспалительного процесса и площадью поражения.
Разрушение лимфоузла с истечением гноя в близлежащие ткани обуславливает увеличение температуры тела. При этом возможны – лихорадка, признаки интоксикации, значительные припухлости в зоне воспаления. Анализ крови указывает на повышение СОЭ, количественный рост лейкоцитов и нейтрофилов.
Острый гнойный лимфаденит
Гнойный процесс развивается на фоне острого серозного лимфаденита при неправильном лечении либо в результате несвоевременного обращения к специалисту. Факторами провокаторами гнойного воспаления являются: стрессы, переохлаждения, предшествующие тяжелые патологические состояния, существенное снижение защитных сил организма и т.д.
Проявляется острый гнойный лимфаденит сильнейшим болевым синдромом (часто пульсирующего типа), ростом температуры, нарушением сна, отсутствием аппетита, слабостью. Лимфоузлы могут спаиваться между собой, образуя патологические конгломераты. Со стороны кожи выявляется припухлость, напряжение и гиперемия, если пораженные лимфоузлы прилегают близко к поверхности кожного покрова. Симптомы интоксикации присущи больше малышам и подросткам, чем взрослым пациентам. Анализ крови показывает рост лейкоцитов, СОЭ и нейтрофилов. В ряде случаев симптоматика носит размытый характер (например, температура держится на отметке 37oС, общее самочувствие протекает без резкого ухудшения), затрудняя диагностирование.
Образование гнойной раны происходит постепенно за одну-две недели, на что указывает усиление боли, увеличение отечности вокруг узла. При разрушении капсулы лимфатического узла, гной изливается и поражает соседние ткани с образованием аденофлегмоны.
[9], [10], [11], [12], [13], [14]
Абсцедирующий лимфаденит
Острое гнойное воспаление лимфоузлов называется также абсцедирующим. Появляется заболевание в отсутствие необходимой терапии острого серозного лимфаденита. Факторами-провокаторами выступают – стрессовые состояния, перенесенные тяжелые болезни, переохлаждения, снижение защитных сил организма и другие состояния.
Абсцедирующий лимфаденит начинается с сильных болей пульсирующего характера, нарушения сна, отсутствия аппетита, роста температуры. Признаки интоксикации выявляются у пациентов младшей возрастной группы. Симптоматика воспалительного процесса включает резкое повышение температуры, нарушение сна, отказ от пищи, сильную отечность. Грудные дети страдают от проявлений интоксикации. Кожный покров может быть напряжен с признаками покраснения.
Диагностировать патологию лимфоузла помогают анализ крови и взятие пункции.
[15], [16], [17]
Бактериальный лимфаденит
Бактериальный лимфаденит формируется из-за инфекций бактериальной природы, к таким агентам-возбудителям относят:
- стафилококк;
- туляремию;
- бруцеллез;
- стрептококк гемолитического типа;
ретикулез доброкачественного характера (заболевание кошачьей царапины).
Выделяют также микобактерии – туберкулеза, атипичные возбудители, сифилиса.
Агрессивными возбудителями являются бактерии, вызывающие специфический хронического вида лимфаденит. К подобным заболеваниям относят чуму и сибирскую язву.
[18], [19], [20], [21], [22], [23]
Негнойный лимфаденит
Воспаление без нагноения развивается при относительно хорошем состоянии пациентов. Среди жалоб выделяют болезненность в области лимфоузла при пальпации, незначительное увеличение и уплотнение узла. При осмотре выявляется подвижность капсулы лимфоузла, отсутствие сращивания с окружающими тканями, кожный покров над пораженным узлом остается без видимых изменений.
Негнойный лимфаденит поддается методам консервативной терапии. Помимо обеспечения покоя, использования местного охлаждения лимфоузлов, применяют физиотерапевтическое лечение, противовоспалительные препараты. Нередко требуется прием антибиотиков.
Воспалительный процесс в лимфоузле является своеобразным сигналом и указывает на ослабление защитных сил человеческого организма. Следует вспомнить, что лимфатическая система выполняет не только дренажную функцию, но и продуцирует антитела для борьбы с чужеродными белками. В связи с этим при попадании в лимфоузел чрезмерного числа микроорганизмов повышается число лимфоцитов, вырабатывающих необходимые антитела, происходит увеличение узла в размере. Данный процесс называется «рабочей гипертрофией» лимфатического узла.
Источник
Лимфаденит – что это?
Лимфаденит (от «лимфа» и греч. aden – железа) – это воспалительное заболевание лимфатических узлов, часто гнойное. Возникает при попадании в организм стафило- и стрептококков. Локализуется воспаление, как правило, в паховой области и в подмышечной впадине.
При лимфадените воспаляются лимфатические узлы. Они располагаются по всему телу человека. В них находятся клетки, которые отвечают за состояние иммунитета человека. По сути, лимфатические узлы являются своеобразными фильтрами, которые нейтрализуют вредные вещества, попадающие в организм.
Самой распространенной причиной воспаления лимфатических узлов является инфекция. Вирусы или микробы распространяются по организму с током крови, проникают они, в том числе, в лимфатические узлы. Это приводит к их воспалению. Поэтому лимфаденит – это воспалительная реакция узла в ответ на его заражение.
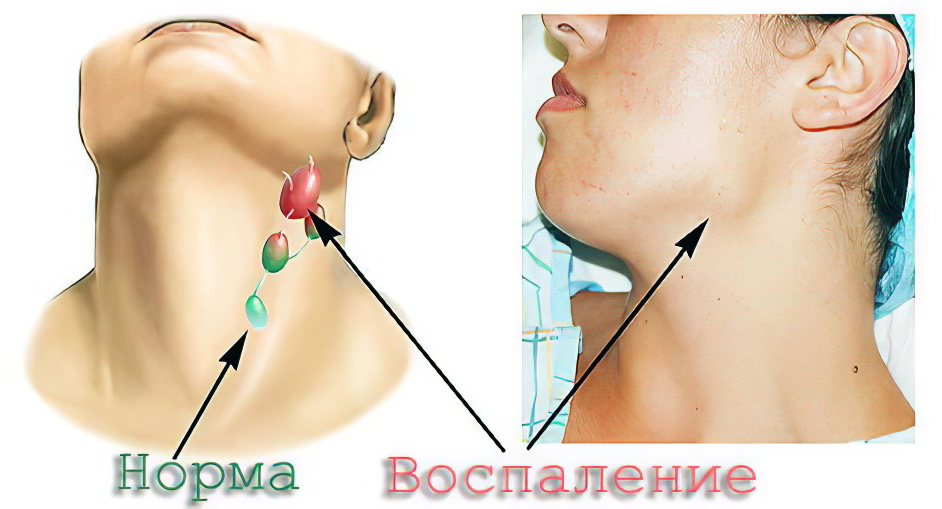
Лимфаденит и лимфаденопатия – это абсолютно разные понятия, хотя многие люди считают, что они обозначают одно и тоже. Лимфаденит – это болезнь, а лимфаденопатия – это реакция иммунной системы на определенное нарушение в организме (ВИЧ, сифилис и пр.). Чтобы определиться с природой этого нарушения необходимо обращаться к доктору.
Содержание:
- Причины и виды лимфаденита
- Симптомы лимфаденита
- Формы лимфаденита
- Лечение лимфаденита
- Прогноз
Причины и виды лимфаденита
Возбудителями данного заболевания являются различные гноеродные микроорганизмы, которые проникают в лимфатические узлы из очагов острого или хронического воспаления, например, флегмоны, панариция. Микроорганизмы передвигаются с током лимфы или крови, а также при непосредственном контакте.
Лимфаденит вызывается стафилококками, гораздо реже – стрептококками или другими гноеродными микробами. Также причиной лимфаденита могут быть и токсины микроорганизмов, продукты распада тканей из первичных очагов загнивания. Это может быть гнойная рана или фурункул, рожистое воспаление или остеомиелит, тромбофлебит или трофическая язва. Список можно продолжать и дальше.
Пути распространения подобных инфекций различны. Часто инфекция попадает через миндалины, при их поражении сразу страдают шейные или поднижнечелюстные лимфатические узлы. Очень часто инфекция распространяется через лимфу или кровь из пораженных лимфатических узлов, легких или других органов.
Если инфекционный агент проникает в лимфатический узел, то он набухает. Увеличение узла в размерах является первым признаком воспалительной реакции. Это случается из-за того, что в нем начинают скапливаться клетки, которые стремятся уничтожить патогенную флору. Воспалению может подвергаться как один лимфатический узел, так и располагающиеся рядом с ним узлы.
В зависимости от места сосредоточения воспаления, различают следующие виды лимфаденита:
Подчелюстной.
Шейный.
Подмышечный.
Паховый.
Околоушной.
Мезентериальный.
Именно эти разновидности лимфаденита встречаются чаще остальных.
Почему может развиваться лимфаденит различной локализации?
Шейный лимфаденит диагностируется чаще остальных. К его возникновению могут приводить вирусные и бактериальные инфекции, которые затрагивают органы дыхательной системы, например, ангина, грипп, тонзиллит, пневмония, ОРВИ и пр. Кроме того, спровоцировать шейный лимфаденит могут воспалительные процессы в ротовой полости: кариес, гингивит, пародонтоз.
Подчелюстной лимфаденит становится следствием воспалительных процессов в ротовой полости. Это может быть кариес, ангина, поражение десен.
Паховый лимфаденит с поражением сразу нескольких лимфатических узлов часто является следствием болезней, передающихся половым путем. В детском возрасте такое воспаление случается не часто. Привести к паховому лимфадениту может любая травма этой области (при условии, что в рану попадет инфекция). Однако интенсивное воспаление развивается лишь у людей со слабой иммунной системой.
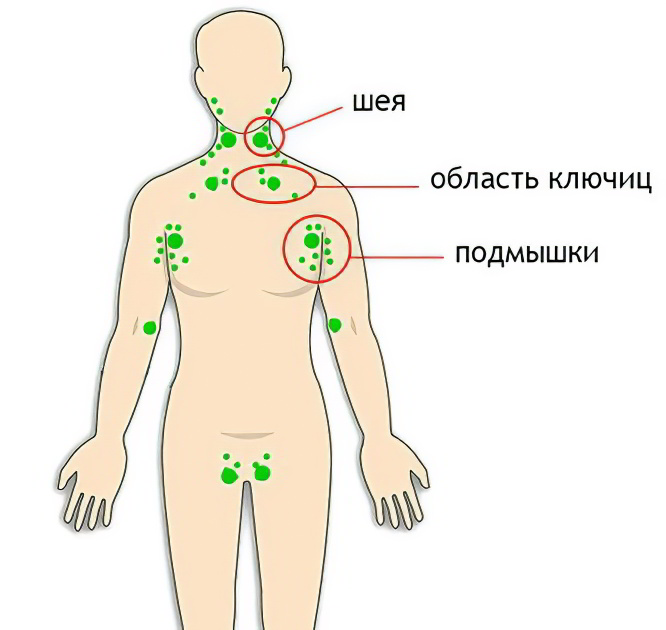
К подмышечному лимфадениту могут приводить заболевания миндалин, кариес, инфекции дыхательных путей, лица, шеи. Бактерии попадают в эту область с током крови.
Околоушной лимфаденит может стать следствием самостоятельного вскрытия угря, либо прокола уха. Такая локализация воспаления считается опасной, так как может спровоцировать менингит.
Мезентериальный лимфаденит может развиваться из-за заболевания миндалин и органов дыхания. Чаще всего этот вид воспаления диагностируется у детей.
Симптомы лимфаденита
При лимфадените, независимо от его разновидности, всегда воспаляются лимфатические узлы. Это является общим симптомом, характерным для любого вида лимфаденита.
Шейный. Воспалительная реакция сосредоточена в шейных лимфатических узлах. При их пальпации человек жалуется на болезненные ощущения. У него нарушается общее самочувствие, может повышаться температура тела, возникает головная боль. Если патология имеет осложненное течение, то в лимфатических узлах начинает скапливаться гной. Шейный лимфаденит может развиваться как у взрослых людей, так и у детей. Однако, чем младше пациент, тем тяжелее у него будет протекать патология.
Подчелюстной. Этот вид лимфаденита характеризуется болезненными ощущениями, которые усиливаются при пальпации лимфатических узлов, располагающихся за ушами или под челюстью. Когда заболевание только начало развиваться, оно не доставляет человеку особых неудобств. Лимфатические узлы свободно двигаются и не препятствуют процессу пережевывания пищи или разговору. Начиная с 3 дня болезни, можно заметить увеличившиеся лимфатические узлы под челюстью, которые выпирают из-под нее и напоминают шишки. Если человек не получает необходимого лечения, то припухлость и воспаление распространиться на ротовую полость, боль будет усиливаться, повысится температура тела. Кожа, которая располагается над лимфатическими узлами, становится бордового цвета. Когда к ней начнет приливать гной, она посинеет.
Паховый. Кроме того, что в паховой области начинают увеличиваться лимфатические узлы, у человека повышается температура тела, появляются болезненные ощущения в нижней части живота. Боль имеет тенденцию к усилению при выполнении движения. Кожа в области воспаления становится красной, общее самочувствие человека нарушается. Если лечение отсутствует, то лимфаденит распространиться на рядом расположенные узлы или даже по всему организму.
Подмышечный. Этот вид лимфаденита не отличается по своим симптомам от воспаления иной локализации. Увеличиваются в размерах лимфатические узлы, которые располагаются в подмышечных впадинах. Особенно опасна гнойная форма болезни, так как патогенная флора способна распространяться по всему организму и приводить к серьезной интоксикации.
Формы лимфаденита

Лимфаденит может быть хроническим и острым:
При острой форме болезни наблюдается ее быстрое прогрессирование, самочувствие человека резко ухудшается. Выздоровление, при адекватной терапии, затихает быстро.
Хронический лимфаденит имеет продолжительное течение. Иногда болезнь растягивается на месяцы или даже годы. Такой лимфаденит чаще всего связан с другими хроническими заболеваниями, которые время от времени обостряются.
В зависимости от причины, спровоцировавшей лимфаденит, он может быть специфическим и неспецифическим:
Специфическую форму болезни вызывают различные инфекционные агенты: бактерии туберкулеза, сифилиса, чумы и пр.
Неспецифический лимфаденит провоцируется гноеродной флорой и продуктами их распада.
Если воспаление не гнойное, то оно ограничивается лимфатическим узлом. При гнойном лимфадените экссудат может прорываться в окружающие ткани. Воспалительная реакция будет крайне интенсивной.
Когда заболевание развивается очень быстро, врач будет говорить о реактивном лимфадените. Это не отдельная форма болезни, а лишь ее общая характеристика.
Лечение лимфаденита

Лимфаденит – это повод для обращения к доктору. Затягивать с визитом к специалисту и заниматься самолечением не следует. В противном случае воспаление может осложниться нагноением. Справиться с ним будет сложнее.
Лимфаденопатия, которая развивается после перенесенных вирусных или бактериальных инфекций, чаще всего проходит самостоятельно. Лечение человеку не требуется. Изредка пациентам назначают противовоспалительные препараты.
Антибиотики используют в том случае, когда болезнь переходит в гнойную форму. Подобрать лекарственное средство должен врач.
Чтобы ускорить процесс выздоровления, можно использовать мази с противовоспалительным эффектом, принимать витаминно-минеральные комплексы. Обязательно следует пить как можно больше жидкости, не допускать переохлаждения организма.
Как правило, применяют лекарственные средства, перечисленные в таблице:
Группа препаратов | Характеристика |
Антибиотики цефалоспорины (Цефотаксим, Цефазолин) | Проявляют бактерицидное действие |
Антибиотики макролиды (Азитромицин, Эритромицин) | Оказывают бактериостатическое действие |
Аминогликозиды (Нетилмицин, Гентамицин) | Применяются для лечения инфекционных заболеваний |
Антигистаминные (Тавегил, Супрастин) | Эти вещества, подавляющие действие свободного гистамина |
Нестероидные противовоспалительные препараты (Ибупрофен, Нимесил) | Эффективно снимают воспаление (боль, отёчность, покраснения кожи) |
В редких случаях приходится прибегать к оперативному вмешательству. Помощь хирурга требуется в том случае, когда гнойные лимфатические узлы остаются воспаленным, несмотря на проводимую терапию.
Чтобы справиться с подчелюстным лимфаденитом, можно использовать жидкость Бурова. Ее применяют для проведения местной терапии. Антибиотики из группы пенициллинов назначают для купирования бактериального воспаления. При нагноении больному назначают прогревания соллюксом, но инфекция при этом должна быть из организма устранена. К операции прибегают при интенсивном воспалении целой группы лимфатических узлов. В подчелюстной разрез вставляют трубку, которая позволяет дренировать гнойное содержимое.
Больным с паховым лимфаденитом показан постельный режим. Чем меньше будет двигаться человек, тем меньший дискомфорт он будет испытывать. Параллельно назначают антибиотики широкого спектра действия. Тяжелое течение болезни требует прямой санации гнойного очага.
При подмышечном лимфадените требуется направить усилия на устранение основной патологии. Затем пациента направляют на физиопроцедуры.
Видео: лимфаденит – симптомы, причины, осложнения и что делать?
Прогноз
Прогноз на полное выздоровление благоприятный, если удается устранить причину, приведшую к развитию лимфаденита. Чем раньше будет начата терапия, тем меньше вероятность того, что больному потребуется помощь хирурга.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник