Если на маммографии виден лимфоузел


После маммографического исследования нередко можно увидеть в заключении запись о том, что обнаружен интрамаммарный лимфоузел в молочной железе. Что это означает и насколько опасно? Симптомом каких заболеваний может быть? Что предпринять и как лечить? Постараемся найти ответы на все эти вопросы.
Что это такое

Интрамаммарный лимфоузел на маммографии
Интрамаммарные лимфоузлы имеются у каждой женщины и расположены они рядом с подмышечной впадиной в верхнем наружном квадранте молочной железы. Но в норме они не просматриваются на рентгенологическом или ультразвуковом исследовании молочных желез и не прощупываются при пальпации.
Если интрамамммарный лимфоузел обнаруживается при обследовании, значит, он воспалился и увеличился, а это свидетельствует о том, что в молочной железе происходят патологические процессы.
Чем опасно воспаление лимфоузла
Увеличение лимфоузлов (лимфаденопатия) всегда является симптомом и следствием какого-либо заболевания. Поэтому степень опасности для здоровья будет зависеть от того, чем женщина больна. Причин может быть несколько (в том числе и угрожающих жизни), но в любом случае оставлять без внимания увеличение интрамаммарного лимфоузла нельзя – нужно пройти клинико-лабораторное обследование, чтобы выяснить причину.
Чаще всего узел уменьшается самостоятельно после лечения заболевания, вызвавшего его воспаление.
Основные причины появления воспалений
Интраммаммарный лимфоузел первым реагирует на воспалительный процесс в груди, поскольку именно через него осуществляется основной отток лимфоидной жидкости из молочной железы в другие узлы.
Из возможных причин возникновения лимфаденопатии интрамаммарного узла выделяют:
- мастит – воспаление молочной железы, вызванное попаданием внутрь её тканей патогенных микроорганизмов в период лактации, после травмы или из-за наличия в организме хронических очагов инфекции;
- мастопатию – уплотнения доброкачественного характера в тканях молочных желез;
- онкологическое заболевание – злокачественные образования в груди;
- утечка силикона из имплантатов после маммопластики.
Такие факторы, приводящие к лимфаденопатии крупных регионарных лимфоузлов, как переохлаждение, приём некоторых лекарств или болезни инфекционного характера (корь, туберкулёз, ВИЧ) на появление интрамаммарного узла не оказывают влияния.
Симптоматика
Основной признак лимфаденопатии интрамаммарного узла – наличие уплотнения около подмышечной впадины размером 1 – 1,5 см, ощущаемое при пальпации или визуализируемое при аппаратном исследовании тканей молочной железы.
Течение каждого заболевания, по причине которого увеличился лимфоузел, имеет свою характерную симптоматику, поэтому общих симптомов немного:
- болезненность верхней части груди при пальпации;
- слабость;
- повышенное потоотделение во время ночного сна.
Иногда заболевание может протекать бессимптомно, и узел обнаруживается только при плановом обследовании женщины. Особенно часто это бывает на ранних стадиях рака.
Симптомы при инфекционном воспалении молочной железы
Острый мастит невозможно спутать с другими заболеваниями, тем более, если его развитие произошло на фоне лактостаза при грудном вскармливании. Обычно наблюдаются следующие симптомы:
- подъём температуры тела до 39-400С;
- чувство распирания в груди;
- покраснение кожных покровов;
- увеличение молочной железы в размерах;
- гнойные выделения из соска;
- головные боли;
- увеличение других регионарных лимфоузлов.
Хроническое же течение воспаления молочной железы диагностировать сложнее, часто требуется дифференциация с другими болезнями. Женщины обычно предъявляют жалобы только на небольшое увеличение температуры тела (37 – 37,20С) и на слабую боль в области груди. Увеличенный интраммаммарный узел иногда может быть единственным признаком воспаления.
Симптоматика при мастопатии
Мастопатия возникает в результате нарушения баланса гормонов в организме. Одним из характерных симптомов заболевания является боль и напряжение молочной железы, нарастающая и достигающая своего максимума к концу менструального цикла. При пальпации в груди можно обнаружить один или несколько плотных узелков, при нажатии на сосок возможно выделение капель жидкости.
Характерные признаки онкологического новообразования в груди
Симптомы, которые должны насторожить и стать поводом к немедленному обращению к врачу-онкологу при обнаружении интрамаммарного лимфоузла в груди:
- изменение формы молочной железы, вмятины, неровности;
- мутные или кровянистые выделения из соска;
- общая слабость, апатия;
- ночная потливость;
- изменение цвета кожи в области соска;
- резкая потеря веса.
При ранней диагностике рака и своевременно начатом лечении прогноз на будущее благоприятный, поэтому при малейшем подозрении на онкологическое заболевание не стоит откладывать визит к врачу.
Признаки разрыва силиконового имплантата
В 10% случаев причиной лимфаденопатии интрамаммарного лимфоузла становится некачественная имплантация силиконовых эндопротезов молочной железы. Любая женщина после операции по увеличению размера груди должна наблюдать за состоянием лимфатических узлов и внешним видом силиконового имплантата. Уменьшение размеров или изменение формы груди свидетельствует о нарушении его целостности и возможной утечке силикона.
Часто на состоянии женщины это никак не отражается, но могут возникнуть болевые ощущения и дискомфорт в молочной железе, покраснеть кожа над ней.
Диагностика

Интрамммарный лимфоузел молочной железы требует обязательного осмотра специалистом-маммологом и дополнительных исследований для постановки диагноза.
При подозрении на мастит требуется сдать общий анализ крови и мочи. На имеющееся воспаление в тканях груди укажет увеличенное количество лейкоцитов и высокий показатель СОЭ.
Если анализы не выявили воспалительного процесса, для установления причины лимфаденопатии интрамаммарного узла используют методы аппаратного исследования.
- Маммографию. Позволяет обнаружить на ранних стадиях различные патологии молочных желез, доброкачественные и раковые образования. Нельзя проводить при беременности или грудном вскармливании.
- УЗИ – основной метод исследования при изменениях в тканях молочной железы, нарушающих структурный фон и затрудняющих рентгенологическое обследование (при множественных фиброаденомах). Подходит для молодых и беременных женщин или при наличии в груди имплантов.
- Магнитно-резонансная томография. Даёт возможность обнаружить малейшие изменения, произошедшие в грудных железах и лимфоузлах, характерные для раковых образований и дифференцировать их от узловой формы мастопатии.
- Аксиллография – рентгеновский снимок тканей подмышечной области. Выявляет метастазы при онкологическом процессе в молочной железе.
Обследования рекомендуется проводить с 5 по 12 день менструального цикла или в любой день, если женщина уже вступила в период менопаузы.
Для подтверждения или опровержения наличия злокачественного образования в груди необходимо сделать биопсию.
Разрыв силиконового имплантата сложно определить визуально и при пальпации, поэтому при обнаружении интрамаммарного лимфоузла после маммопластики рекомендуется пройти МРТ молочных желез для исключения возможности утечки силикона.
В зависимости от результатов анализов и обследований устанавливают диагноз, который вызвал воспаление интрамаммарного лимфоузла, и приступают к лечению заболевания.
Лечение
Схема терапии зависит от многих факторов, в первую очередь от причины, которая привела к воспалению интрамаммарного узла. Применяют как консервативные методы лечения, так и хирургические.
При любом диагнозе для устранения болезненных ощущений и улучшения состояния молочных желез рекомендуется использовать средства местного действия:
- Траумель;
- Лекарь;
- Мастофит Крем.
Они хорошо снимают отёчность, уменьшают воспаление, рассасывают уплотнения.
Схему терапии при лимфаденопатии интрамаммарного лимфоузла молочной железы назначает только квалифицированный специалист-маммолог. Заниматься самолечением или лечиться с помощью методов народной медицины не рекомендуется – такие способы часто приводят к печальным последствиям.
Методы лечения при мастите
Если причина воспаления узла – инфекционный мастит, то его лечение всегда проходит с применением антибактериальных средств. Для устранения болевых ощущений в груди и снижения температуры тела используют нестероидные противовоспалительные препараты (Найз, Ибупрофен).
Гнойная форма заболевания требует оперативного вмешательства со вскрытием и вычищением поражённых участков молочной железы.
При развитии мастита у кормящих женщин назначаются гормональные препараты, подавляющие лактацию.
Хроническая форма воспаления молочной железы лечится с помощью антибитикотерапии с применением физиотерапевтических процедур (ультразвук или электрофорез с Димексидом, Троксевазином).
Терапия при мастопатии
Если результаты обследования молочных желез показали, что причина воспаления интрамаммарного лимфоузла – мастопатия, лечение будет зависеть от её формы:
- узловой;
- кистозно-фиброзной;
- фиброзно-диффузной.
Узловая форма лечится только хирургическим путём, поскольку образования в груди не поддаются терапиис помощью консервативных методов и угрожают жизни больной.
Две другие формы заболевания требуют комплексного подхода к лечению, которое включает в себя:
- ограничения в питании;
- перемена образа жизни;
- подбор удобного белья, не мешающего нормальному кровообращению в области груди;
- приём гормональных и негормональных лекарственных средств.
Немедикаментозные методы дают хороший результат при лечении начальной стадии мастопатии, но если в молочной железе женщины воспалился интрамаммарный лимфоузел, ей обязательно назначают медикаменты.
Лечение заболевания начинают с приёма негормональных препаратов:
- НПВС (нестероидных противовоспалительных средств);
- йодсодержащих препаратов;
- венотоников;
- мочегонных средств;
- гепатопротекторных препаратов;
- комплекс витаминов.
Безопасными, но не менее эффективными при лечении мастопатии считаются БАДы:
- Индинол;
- Келп;
- Мастодинон;
- Мамоклам;
- Мулимен;
- Мастофит.
Это препараты на растительной основе, не являющееся лекарственными средствами, созданы специально для сохранения здоровья женской груди.
При кистозно-диффузной форме мастопатии показана гормональная терапия, которую назначает лечащий врач по результатам анализов. Читайте подробнее про средства для лечения мастопатии.
Лечение при злокачественных образованиях
Если после обнаружения интрамаммарного лимфоузла молочной железы дальнейшее диагностическое обследование показало наличие у женщины онкологического процесса в груди, схема терапии подбирается онкологом и может включать:
- оперативное лечение;
- химиотерапию;
- лучевую терапию (дистанционную или интраоперационную);
- радиотерапию;
- лечение таргетными препаратами.
Эти меры направлены на удаление или разрушение злокачественных клеток в молочной железе. Чтобы предотвратить метастазы, вместе с опухолью удаляют и близлежащие лимфоузлы, в том числе и интрамаммарный узел.
После хирургического вмешательства и прохождения курса химиотерапии женщине назначают восстановительное лечение и рекомендуют регулярно наблюдать за состоянием здоровья.
Интрамаммарный лимфоузел молочной железы – показатель патологического процесса в организме. Но своевременное обнаружение и выяснение причины его появления почти всегда является залогом успешного лечения и полного выздоровления женщины. Не стоит паниковать, увидев такой диагноз – только в 5% случаев он указывает на наличие онкологического образования в тканях груди. Но даже рак – не приговор: шансы вернуть здоровье и полноценно жить достаточно высоки, если вовремя обратиться за помощью к специалистам.
Источник
ЧТО ТАКОЕ МАММОГРАФИЯ?
Маммография – рентгеновский метод исследования молочных желез, основанный на способности различных типов живых тканей пропускать рентгеновские лучи в разной степени. При этом нормальные и патологически измененные ткани молочной железы дают разное изображение на рентгенограмме (в нашем случае она называется маммограммой), что позволяет врачу обнаружить различные заболевания.
Маммографическое исследование производится при помощи специального аппарата – маммографа. Пациентка помещает молочную железу на специальный столик под рентгеновскую трубку. После этого лаборант дает ток, трубка генерирует рентгеновские лучи, которые проходят через ткани и засвечивают рентгеновскую пленку, либо воздействуют на цифровые детекторы в более современных аппаратах. Затем изображение либо оцифровывается и выводится на экран компьютера, либо распечатывается в «аналоговом» виде на пленке. В дальнейшем эти изображения анализирует врач-рентгенолог и выдает по ним заключение.
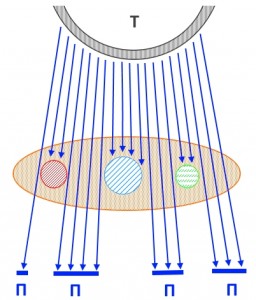
На рисунке – схема прохождения рентгеновских лучей через молочную железу (отмечена светло-коричневым цветом). Буквой Т отмечена рентгеновская трубка, П – участки пленки, подвергшиеся воздействию излучения. Таким образом, объемные образования (условно отмеченные кругами красного, синего и зеленого цветов) не пропускают (или пропускают в гораздо меньшей степени, чем жир) излучение, создавая эффект тени на рентгеновском снимке.
ЧТО ПОКАЗЫВАЕТ МАММОГРАФИЯ?
Молочная железа неоднородна по структуре, плотной соединительной ткани, жидкости и жировой ткани, а также включений кальция и металлов. Жировая ткань задерживает рентгеновские лучи в гораздо меньшей степени по сравнению с соединительной тканью, а жидкость (вода) непроницаема для рентгеновского излучения в еще большей степени. Кальцинаты непроницаемы для рентгеновского излучения практически на 100%. Таким образом, на маммограммах можно увидеть кисты, опухоли, кальцинаты в структуре молочной железы – говоря научным языком, оценить ее архитектонику.
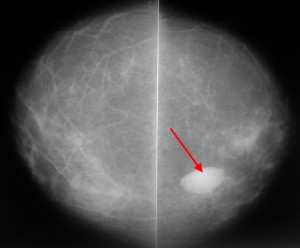
Пример маммограммы. Красной стрелкой отмечена тень неправильной формы (в виде «яйца», с ровными краями, четкими контурами, имеющая однородную структуру, плотная. Можно предположить, что данная тень обусловлена каким-либо жидкостным образованием – кистой. Однако нельзя полностью исключать также иное (мягкотканное, солидное) образование.
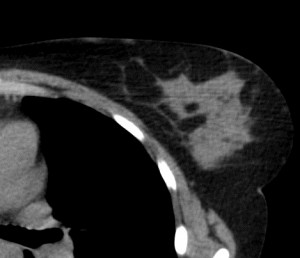
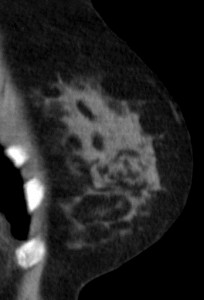
Для сравнения. На изображениях – КТ молочных желез. Посмотрите, насколько изображения отличаются от таковых на классических маммограммах.
КОГДА НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография может быть диагностической и выполняться с целью подтверждения уже установленного диагноза для оценки, например, размеров опухолевого узла, темпов его роста в сравнении с ранее выполненными снимками, а также профилактической – скрининговой. Профилактические исследования проводятся всем женщинам старше 40 лет, благодаря им возможно раннее выявление рака.
Диагностическую маммографию может порекомендовать врач УЗИ, гинеколог, хирург, онколог, маммолог – с целью уточнения природы изменений, выявленных им при мануальном исследовании, либо с помощью ультразвукового исследования. Маммограммы с диагностической целью делаются женщинам и мужчинам (!) независимо от возраста, главное – наличие объективных показаний, например, пальпируемого образования в молочной железе.
Профилактическую маммографию необходимо проходить всем женщинам, начиная с 40 лет, т. к. в этот период начинается изменение гормонального баланса, связанное с инволютивными процессами в яичниках. Кроме того, после 40 лет информативность рентгеновских снимков молочных желез гораздо выше, т. к. фиброзно-железистая ткань у женщин старшего возраста развита в меньшей степени, объемные образования не маскируются соединительной тканью, вследствие чего их лучше видно на рентгеновских изображениях.
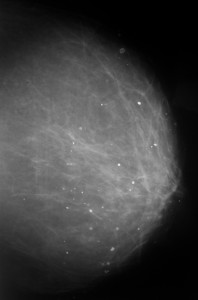
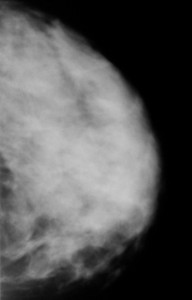
Слева — маммография после 60 лет, справа — у молодой женщины. Сравните изображения молочных желез на рентгеновских снимках. Если слева преобладает жировая ткань, и железа «прозрачна» для рентгеновских лучей, хорошо видны множественные плотные включения – кальцинаты, то слева из-за преобладания фиброзно-железистой ткани не видно практически ничего – высок риск пропустить опухоль.
КАК ЧАСТО НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография с профилактической целью выполняется 1 раз в год. Если при этом выявлено какое-либо объемное образование в молочной железе, возникает необходимость оценки изменений размеров и структуры данного образования в динамике за определенный период времени – как правило, через 3, 4 или 6 месяцев. При этом врач-рентгенолог может порекомендовать повторный снимок через обозначенный выше срок – с целью убедиться, что образование не меняет свой размер, структуру и форму. При наличии изменений можно заподозрить злокачественную опухоль.
Для маммографии, выполняемой с диагностической целью, периодичности исследований не существует. Можно делать столько снимков, сколько необходимо для того, чтобы прийти к какому-либо однозначному мнению – консенсусу между рентгенологом и маммологом-клиницистом. На практике это означает, что выполняется 4 снимка в стандартных проекциях, а также при необходимости – снимки в дополнительных проекциях (прицельные).
НА КАКОЙ ДЕНЬ ДЕЛАЕТСЯ МАММОГРАФИЯ
Важным является вопрос, на какой день после месячных делать маммографию. По рекомендациям Международного общества маммологов это исследование лучше выполнять в начале менструального цикла до овуляции – на 5-15 день цикла. В это время создаются лучшие условия для визуализации изменений (железы не такие плотные, и все объемные образования визуализируются лучше).
КАК ДЕЛАЕТСЯ МАММОГРАФИЯ?
Маммографическое исследование выполняется в двух проекциях для каждой железы. Вначале выполняются снимки в прямой краниокаудальной проекции. При этом молочная железа помещается на столик аппарата и прижимается сверху специальным устройством. Степень давления может быть высокой – это причина множественных жалоб пациенток на болезненное исследование. Обычно при этом требуется находиться в положении стоя, но для ослабленных женщин предусмотрены специальные сиденья – они нужны для того, чтобы пациентка не получила травму при внезапной потере сознания во время исследования.
Затем лаборант выполняет рентгеновский снимок одной либо обеих желез и приступает к исследованию во второй стандартной – медиолатеральной косой проекции. При этом руку пациентке необходимо согнуть в локте и поднять кверху, обхватив шею. Это необходимо для того, чтобы мягкие ткани конечности не создавали дополнительных теней на изображении.
Иногда врач-рентгенолог назначает снимки в дополнительных проекциях, если видит на полученных изображениях сомнительные изменения. В некоторых случаях необходимо пальпаторное исследование железы и подмышечной области – с целью локализации выявленного на снимке образования, оценки степени увеличения и структуры лимфатических узлов в подмышечной области.
КАК ПОДГОТОВИТЬСЯ К МАММОГРАФИИ?
Для маммографии не требуется специальная подготовка. Необходимо подойти к назначенному времени к рентгеновскому кабинету, при себе иметь сменную обувь, направление, полотенце либо простыню. После приглашения в кабинет необходимо назвать свои паспортные данные лаборанту – для внесения в базу данных. Затем нужно снять верхнюю одежду, обнажив молочные железы, подойти к маммографу и выполнять все указания лаборанта. Разумеется, нужно соблюдать правила гигиены и приходить на исследование, предварительно помывшись – уважайте персонал рентгеновского кабинета.
ВРЕДНА ЛИ МАММОГРАФИЯ?
Маммография – исследование, связанное с облучением молочных желез. Так как объем тканей, подвергающихся облучению, невелик, общее воздействие на организм минимально. В среднем, доза, полученная при одном маммографическом исследовании, составляет 0,03-0,1 мЗв, что схоже с лучевой нагрузкой при флюорографии. Доза зависит от следующих моментов: тип аппарата (у пленочных аппаратов доза выше, у современных цифровых — ниже), объем облученных тканей (чем больше объем – тем выше доза). В целом, маммография относится к исследованиям, сопровождающимся низкой лучевой нагрузкой – в отличие от КТ и некоторых других рентгеновских методов диагностики. Поэтому ответ на вопрос, сколько раз можно делать маммографию, может быть только один — столько, сколько понадобится для точной постановки диагноза. При этом врач, назначающий исследование, должен по возможности стремиться избегать дополнительной лучевой нагрузки и, в случае аналогичной информативности, предпочесть другие, неионизирующие, методы диагностики (УЗИ, МРТ молочных желез).
ОПИСАНИЕ МАММОГРАФИИ И ШКАЛА Bi-RADS
Сегодня при оценке молочных желез применяется классификация – шкала Bi-RADS. Что означает Bi-RADS? Согласно этой шкале, врач-рентгенолог при описании рентгенограмм выставляет определенную категорию изменений.
Если никаких патологических изменений не выявлено, рентгенолог пишет в заключении: Bi-RADS 1. Это означает норму.
Также могут быть выявлены изменения, не относящиеся к абсолютной норме, но допустимые, например, большие единичные кальцинаты, обызвествления стенок сосудов, распространенный фиброз, локальные участки фиброза, возрастная инволюция желез и преобладание в структуре железы жировой ткани. В таком случае рентгенолог может написать Bi-RADS 2. Это означает, что здесь также не о чем беспокоиться.
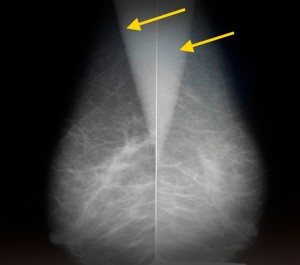
Так выглядят молочные железы пожилой женщины в норме. На изображении представлена медиолатеральная косая проекция – одна из стандартных. Желтыми стрелками отмечены тени грудных мышц. Обратите внимание, что преобладающая ткань – жировая, видны также множественные включения соединительной ткани в виде «тяжей». Железистой ткани практически не видно. Это является вариантом нормы для женщин старше 45 лет, находящихся в менопаузе и не принимающих гормональные средства.
Если выявлены какие-либо подозрительные изменения, которые врач не может считать стопроцентно доброкачественными, врач сделает заключение о категории Bi-RADS 3, и порекомендует УЗИ, консультацию другого специалиста (маммолога, онколога, хирурга) либо повторную маммографию через 3-6 месяцев. Например, отличить простую кисту от фиброаденомы либо от раковой опухоли можно, но иногда это затруднительно. В этом случае результат маммографии считается сомнительным.
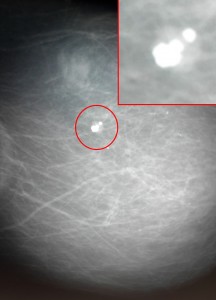
Фиброаденома на маммографии, требующая динамического наблюдения. Видно объемное образование в молочной железе, имеющее неоднородную структуру за счет включения кальция (молочно-белого цвета). Обычно так выглядят организованные фиброаденомы, и у врача-рентгенолога велик соблазн сделать уверенное заключение о доброкачественных изменениях. Однако, это неправильно. При выявлении подобных образований необходимо выставлять категорию Bi-RADS 3 и назначать дополнительно УЗИ либо контроль через 6 месяцев. Это поможет отличить фиброаденому от рака.
Если рентгенолог склоняется к мнению, что выявленные им изменения, скорее всего, обусловлены раком, он выставляет категорию Bi-RADS 4. Это означает, что, скорее всего, речь идет о злокачественной опухоли – чтобы точно удостовериться в ее природе, врач должен назначить биопсию и гистологическое исследование.
Если в заключении написано Bi-RADS 5, это неблагоприятный результат – врач не сомневается в том, что выявленное им образование действительно злокачественная опухоль. После исследования необходимо решать вопрос о верификации опухоли и о способах лечения.
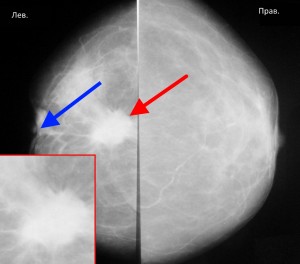
На маммограммах выявлено злокачественное новообразование в левой молочной железе. Оно имеет большие размеры – не менее 2 см в поперечнике, неправильную форму, «лучистые» края за счет опухолевого лимфангиита. Кроме образования, отмеченного красной стрелкой, имеет место еще один важный признак злокачественности – втяжение соска (синяя стрелка). В данном случае пациентке нужна биопсия для верификации опухоли, КТ грудной клетки с целью выявления метастазов в легкие и прорастания опухоли в грудную стенку, при их отсутствии – оперативное лечение (мастэктомия) с последующей химиотерапией, лучевой терапией.
Категория Bi-RADS 6 означает, что заболевание уже идентифицировано ранее, а пациентка обратилась с целью контроля.
Если в заключении написано Bi-RADS 0, это означает, что данных недостаточно, чтобы определиться с заключением. Необходимо предоставить архив изображений либо выполнить исследование повторно.
Стандарт Bi-RADS на сегодняшний день является основным в мире. В России также все большее число маммологов переходит на классификацию Bi-RADS.
Если Вам выдали заключение по маммографии без указания категории по Bi-RADS, вы всегда можете получить Второе мнение по снимкам и получить квалифицированное описание по современным стандартам.
КОГДА ЖДАТЬ ЗАКЛЮЧЕНИЕ?
Результат может быть получен через несколько минут после исследования, а может – через несколько суток. Все зависит от загруженности врача. В то же время прослеживается следующая тенденция: в частных клиниках результат готовится быстрее.
При этом нужно понимать, что чем больше времени у врача на подготовку результата, тем более тщательный анализ маммограмм он может провести. Соответственно, и риск сделать ошибку становится меньше.
ВТОРОЕ МНЕНИЕ ПО МАММОГРАФИИ
Сегодня все чаще применяются консультации по системе Второго мнения (second opinion) — пересмотр результатов маммографии в специализированных центрах. Такая расшифровка маммографии является экспертной, ведь проводящий ее рентгенолог имеет большой опыт в диагностике рака молочной железы. Это бывает полезно при сомнительных или противоречивых результатах исследования. Встречаются случаи, когда сам пациент сомневается в выводах врача и хочет перепроверить заключение.
В России существует Национальная телерадиологическая сеть (НТРС) — служба консультаций рентгенологов, куда стекаются все спорные случаи из клиник разных городов России. Любой человек, прошедший маммографию, может перепроверить ее результаты, отправив снимки с диска для описания через сайт НТРС. Консультация осуществляется обычно в течение суток. По истечении этого времени пациент получает на почту официальное заключение с подписью врача.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник