Биопсия лимфатических узлов у детей
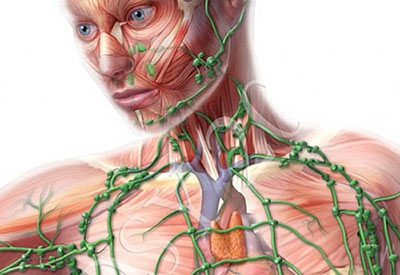
Лимфатическая система, которая состоит из лимфатических сосудов и лимфоузлов, выполняет в организме человека важные функции. В первую очередь это, конечно же, защита от разных патогенов, например, болезнетворных бактерий. В лимфатических узлах находятся иммунные клетки — T- и B-лимфоциты, макрофаги («клетки-пожиратели»).
Когда кровь проходит через мельчайшие кровеносные сосуды — капилляры — происходит фильтрация плазмы. Некоторое количество жидкой части крови поступает в окружающие ткани. Часть ее всасывается обратно в кровеносное русло, а часть поступает в сосуды.

Так формируется лимфа — прозрачная водянистая жидкость, в которой находятся иммунные клетки и некоторые вещества.
Лимфатические сосуды собираются во все более крупные и, наконец, сливаются в правый и левый грудные лимфатические протоки, которые впадают в вены. Таким образом, жидкость из лимфатической системы возвращается в кровеносное русло.
В разных частях тела на пути лимфатических сосудов находятся лимфоузлы — небольшие (0,5–20 мм) округлые или бобовидные образования. Лимфатические узлы — это часть иммунной системы организма, они играют роль механических и биологических фильтров, являются барьером для инфекционных агентов и раковых клеток.
Лимфатические узлы располагаются группами в определенных частях тела. Одни из них находятся глубоко внутри организма, например, в грудной клетке, другие — под кожей.
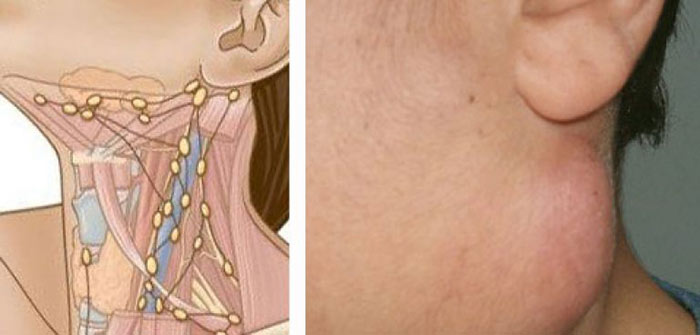
Где на шее находятся лимфатические узлы?
В области шеи выделяют несколько групп лимфатических узлов:
- подбородочные;
- поднижнечелюстные;
- предгортанные;
- яремные;
- околоушные;
- заушные;
- затылочные;
- задние шейные;
- надключичные.
Во время осмотра врач может их прощупать. Если лимфоузел увеличен — значит, в нем происходят патологические процессы. Чаще всего увеличение лимфатических узлов говорит о воспалении, гнойном процессе, инфекции, иногда — об онкологическом заболевании.
При каких видах рака увеличиваются шейные лимфатические узлы?
Некоторые злокачественные опухоли изначально развиваются в лимфатических узлах — они называются лимфомами. Выделяют лимфомы Ходжкина и неходжкинские лимфомы. Намного чаще в лимфоузлах встречаются метастазы — очаги, которые развиваются из опухолевых клеток, проникших из других органов.
Способность к метастазированию — общее свойство злокачественных опухолей, которое отличает их от доброкачественных новообразований. Некоторые раковые клетки отрываются от первичной опухоли и проникают в кровеносные или лимфатические сосуды. Они мигрируют с током лимфы и крови, затем оседают в разных частях тела и дают начало вторичным очагам. Если опухолевая клетка мигрирует по лимфатическим сосудам, в первую очередь она проникает в близлежащие (регионарные) лимфоузлы.
Какие злокачественные опухоли могут метастазировать в шейные лимфатические узлы?
В шейные лимфоузлы часто метастазируют злокачественные опухоли головы и шеи: плоскоклеточный рак верхних дыхательных путей, рак щитовидной, слюнных желез, кожи. В некоторых случаях первичная опухоль находится в другой части тела:
- рак молочной железы метастазирует в область шеи в 2,3–4,3% случаев, но это одна из самых частых причин метастазов в шейных лимфоузлах;
- рак легкого — в 1,5–32% случаев;
- рак пищевода — в 20–30% случаев;
- при раке желудка часто обнаруживается метастаз Вирхова — в лимфатических узлах левой надключичной области;
- в редких случаях имеются метастазы в шейных лимфоузлах при раке печени — гепатоцеллюлярной карциноме;
- рак почек — в 8% случаев;
- метастазы в шейных лимфоузлах при раке мочевого пузыря и яичников говорят о запущенном процессе и неблагоприятном прогнозе;
- рак шейки матки — 0,1–1,5% случаев;
- рак тела матки — 0,15% случаев;
- рак предстательной железы — примерно в 0,5% случаев;
- рак яичка — 2,6–4,5%;
- злокачественные опухоли центральной нервной системы.
Легко ли обнаружить метастазы в лимфатических узлах?
Зачастую это сложная задача. Если в лимфоузлах пока еще мало раковых клеток, то они обычно не увеличены, и больной не испытывает каких-либо симптомов. При этом для врача очень важно правильно разобраться в ситуации и установить верный диагноз, потому что, если удалена первичная опухоль, но не удалены лимфатические узлы, в которые распространились раковые клетки, в будущем произойдет рецидив.
Один из самых надежных и достоверных способов разобраться в ситуации — провести биопсию лимфоузлов. Это можно сделать разными способами:
- К тонкоигольной биопсии обычно прибегают, когда под кожей обнаружены увеличенные лимфатические узлы. Процедуру проводят под местной анестезией, она продолжается в среднем 15–30 минут. Врач вводит в увеличенный узел иглу и получает некоторое количество ткани.
- Открытая биопсия представляет собой небольшое хирургическое вмешательство, продолжается 30–54 минут, ее можно проводить под местной или общей анестезией. На коже делают разрез, и пораженный лимфатический узел удаляют целиком, либо его часть.
- В некоторых случаях показана биопсия сторожевого лимфатического узла. Если врач не знает, распространился ли рак в лимфоузлы, во время операции он вводит в опухоль радиофармпрепарат или флуоресцентный краситель. Препарат проникает в лимфатические сосуды и начинает распространяться по ним. Смотрят, в какой лимфатический узел краситель попадает в первую очередь. Этот лимфатический узел и называется сторожевым: его удаляют и отправляют на исследование в лабораторию. Если в сторожевом лимфатическом узле обнаружены раковые клетки, это означает, что, с высокой вероятностью поражены и другие регионарные лимфоузлы, и их тоже нужно удалить.
Как исследуют ткань лимфатического узла в лаборатории?
Проводят цитологическое и гистологическое исследование, смотрят, как ткань и клетки выглядят под микроскопом. Если в образце обнаружены опухолевые клетки, диагноз не оставляет сомнений.
Важно определить, из какого органа происходят опухолевые клетки, какие мутации, способствующие прогрессированию рака, в них произошли. В этом помогают молекулярно-генетические исследования. Знания о молекулярно-генетических характеристиках опухоли помогают врачу назначить оптимальное лечение.
Источник
О современных подходах к терапии шейного лимфаденита у детей
Шейным лимфаденитом называют остро возникшее увеличение шейных лимфатических узлов. Это состояние возникает весьма часто у детей любого возраста. Большинство случаев шейного лимфаденита не требуют никакого медицинского вмешательства и самостоятельно разрешаются в течение четырех-шести недель (уровень доказательности C).
Если за этот срок не наступает регрессии размеров лимфатического узла, или увеличение сопровождается признаками бактериальной инфекции (например, односторонний характер поражения лимфатических узлов, наличие флюктуации, локальная болезненность, лихорадка, размер узла более 3 см в диаметре), следует взять посевы и начать эмпирическую (направленную на наиболее вероятные бактериальные возбудители) терапию, препаратами, активными против золотистого стафилококка и стрептококков группы А (уровень доказательности С). Дополнительное обследование с помощью УЗИ лимфоузла или тонкоигольной биопсии могут оказаться полезными. Хирургическое удаление шейного лимфатического узла – должно быть проведено только в редких случаях, как последнее средство, поскольку такая операция имеет относительно высокий риск осложнений. (уровень доказательности C: на основе серии наблюдений и мнения экспертов).

Обоснование ответа: Существует довольно небольшое количество исследований на эту тему, поэтому довольно сложно давать конкретные рекомендации с позиций доказательной медицины по лечению детей с шейным лимфаденитом.
Нам удалось обнаружить девять небольших когортных исследований, которые изучали этиологию шейного лимфаденита у детей.
Эти дети наблюдались в специализированных центрах, и попадали туда после неудачи консервативной терапии. 1-5, 7-10 Но даже среди такой выборки, в большинстве случаев (от 87% до 100%) причины были доброкачественными, что указывает на эффективность выжидательной тактики и динамического наблюдения при терапии детского шейного лимфаденита. К признакам, позволяющим выбрать выжидательную тактику при лимфадените, относят:
- отсутствие локального отека
- двусторонний характер лимфаденопатии
- размер узла менее 3 см в диаметре
- отсутствие системных симптомов
- колебания размера узла при динамическом наблюдении.
Два исследования оценивали полезность ультразвуковой диагностики (УЗИ) при обследовании детей с шейным лимфаденитом. Первое исследование, проведенное в Греции, включало 102 ребенка, в возрасте от двух месяцев до 14 лет. Второе исследование, проведенное в Польше, включало данные о 87 детях с шейным лимфаденитом, обследованных с помощью УЗИ. В обоих исследованиях помимо УЗИ проводилась пункционная биопсия, и проводилось сопоставление диагнозов. Авторы этих исследований пришли к выводам, что УЗИ лимфатического узла является безопасным способом дополнительного обследования при поражении лимфатических узлов и обеспечивает врача данными о точных размерах увеличенных лимфатических узлов; однако УЗИ не способно дифференцировать доброкачественные и злокачественные формы шейного лимфаденита, и смогло заподозрить злокачественные причины лишь в 20% всех злокачественных случаев.
Тонкоигольная биопсия лимфоузла – была самым популярным методом обследования в исследованиях, целью которых было изучение этиологии шейного лимфаденита. Ни в одном из исследований не было описано каких-либо осложнений от этой процедуры. Не было обнаружено исследований, сравнивающих тонкоигольную и эксцизионную биопсию лимфоузла.
В одном исследовании рассматривались 360 детей, перенесших эксцизионную биопсию шейного лимфоузла. Это исследование показало, что у 24% пациентов возникали осложнения, такие как гипертрофические рубцы, рецидивы лимфаденита, формирование послеоперационной гематомы, вторичной раневой инфекции, а также повреждение и паралич нервов. Все вышеуказанные исследования были проведены в стационарных условиях, поэтому не могут быть в полной мере отнесены к амбулаторной практике и к первичной медицинской помощи в целом.
Потенциальные причины шейного лимфаденита
ЧАСТЫЕ
- Вирусные инфекции: аденовирус, вирус парагриппа, респираторно-синцитиальный вирус, риновирусы, вирус Эпштейна-Барра
- Бактериальные инфекции: золотистый стафилококк, стрептококк группы А
НЕЧАСТЫЕ
РЕДКИЕ
- Грибковые инфекции
- Вирусные инфекции: цитомегаловирус, вирус иммунодефицита человека, вирус краснухи, эпидемического паротита, вирус ветряной оспы
- Анаэробные бактерии
- Токсоплазмоз
- Лекарственные препараты: фенитоин, изониазид, вакцины
- Неопластические: лейкоз, опухоли, нейробластомы, другие опухоли мягких тканей
Рекомендации в других источниках
Учебник Principles and Practice of Pediatric Infectious Diseases рекомендует применять при шейном лимфадените у детей только выжидательную тактику, если:
- лимфаденит является двусторонним,
- размер самого крупного лимфоузла не превышает 3 см,
- лимфоаденопатия не сопровождается локальной гиперемией кожи и выраженным отеком.
Шейный лимфаденит требует эмпирической антибиотикотерапии даже при отсутствии системных симптомов, если: размер узла более 2 – 3 см в диаметре, лимфаденопатия является односторонней, присутствуют локальные признаки бактериальной инфекции (отек, гиперемия, боль).
Эмпирически назначаемые антибиотики должны быть направлены против золотистого стафилококка и стрептококка группы А, обычно назначают: 10-дневный курс перорального цефалексина, амоксициллин / клавуланата, или клиндамицина.
К симптомам, которые указывают на злокачественные причины и требуют биопсии лимфатического узла, относят:
- надключичное расположение узлов,
- размер узла больше 2 см в диаметре,
- непрерывное увеличение лимфоузла более 2 недель подряд, о
- тсутствие тенденции к уменьшению лимфоузла более четырех-шести недель динамического наблюдения,
- отсутствие признаков бактериального воспаления,
- высокая плотность или “резиновая” консистенция узла,
- изъязвления кожи над узлом

- полное отсутствие ответа на антибактериальную терапию
- наличие системных симптомов (например, потеря веса, длительная лихорадка, гепатоспленомегалия)
- шейный лимфаденит с образованием абсцесса требует тонкоигольной аспирации содержимого, или полного хирургического иссечения пораженного узла.
Клинический комментарий
Ведение ребенка с шейным лимфаденитом нередко бывает трудной задачей для врача. Сложность состоит в том, что лимфоаденопатия может иметь самые различные причины. Большинство случаев лимфаденита являются доброкачественными и легко проходят сами или легко отвечают на терапию, однако всегда остается небольшой риск злокачественного процесса. С позиций доказательной медицины этот вопрос изучен весьма слабо, поэтому в настоящее время врачам приходится в основном полагаться на мнение экспертов в этой области.
Данный обзор описывает общепринятые подходы, критерии выбора выжидательной тактики, критерии назначения эмпирической антибиотикотерапии и биопсии. На данный момент нет убедительных доказательств пользы УЗИ, поскольку оно не помогает врачу отличить доброкачественный лимфаденит от злокачественного, а также потому что абсцесс врач обычно легко выявляет простым физикальным осмотром. Не следует ограничиваться лишь местным осмотром, общая клиническая картина играет огромную роль в установке этиологии лимфаденита. Например, если у ребенка подозревается инфекционный мононуклеоз, то иммуноферментный анализ на антитела к вирусу Эпштейна-Барра должен быть назначен прежде, чем биопсия.
Автор: Подготовил Бутрий С.А.
Источник
Биопсия лимфатического узла проводится, чтобы выявить причину заболевания лимфатической системы, с целью его диагностики. В ходе биопсии в лимфатический узел вводится тонкая игла, при помощи которой производится забор биоматериала. Бывает закрытая и открытая биопсия лимфатического узла.
Содержание статьи:
- Показания к биопсии лимфатического узла
- Варианты биопсии лимфатического узла
- Осложнения после биопсии лимфатических узлов

Открытая — через миниразрез. Закрытая — тонкоигольная, пункционная, проводится после предварительной инфильтрации тканей. Также есть биопсия лимфатического узла, при которой удаляется весь поврежденный узел или его часть. Описание хода всех перечисленных методик будет дано чуть ниже.
Биопсия лимфатического узла необходима при подозрении на лимфостаз и лимфедему. Исследование крайне информативно при воспалениях, вызванных грибами, паразитами, инфекциями и вирусами.
Биопсия лимфатического узла относится к малым хирургическим вмешательствам и имеет ряд противопоказаний:
- Общая инфекция организма;
- Локальная кожная инфекция в месте расположения исследуемых лимфоузлов;
- Тяжелое состояние пациента.
Информативность биопсии лимфатических узлов объясняется их фильтрационной ролью в организме. Увеличение лимфатических узлов наблюдается при реакции организма на инфекцию повышением количества макрофагов (макрофаги — клетки, способные захватывать и перерабатывать болезнетворные и чужеродные бактерии). Также увеличение лимфоузлов (лимфаденопатия) происходит при их инфильтрации («пропитывании») злокачественными клетками и макрофагами.
При глубоком расположении лимфоузлов, когда визуального контроля недостаточно, исследование проводится под контролем ультразвука или рентгена. Количество обследуемых узлов для каждого пациента определяется индивидуально на основании предварительного осмотра, пальпации и аппаратного обследования.
Показания к биопсии лимфатического узла
Основным показанием для биопсии лимфатических узлов является невозможность поставить диагноз при помощи более безопасных неинвазивных методик. Кроме того, биопсия лимфатических узлов проводится при подозрении на злокачественное поражение лимфосистемы и метастатические процессы в узлах, и при нехватке информации о ходе назначенного лечения.
Кроме злокачественных опухолей обязательной причиной проведения биопсии лимфатического узла является обнаружение резко выраженной, плотной, безболезненной лимфаденопатии неизвестного генеза. При заметном увеличении лимфатического узла (лимфаденопатии крупнее одного сантиметра) более, чем на месяц, также проводится биопсия. Такая биопсия называется «один плюс один» и назначается по решению клинического специалиста.
В каждом конкретном клиническом случае решение о применении биопсии лимфатического узла принимается с учетом всех протекающих в организме процессов, общего состояния пациента, хода назначенного лечения, если оно имеет место. Для принятия окончательного решения прибегают к пальпации, ультразвуковому обследованию, компьютерной томографии и сцинтиграфии.
Варианты биопсии лимфатического узла
Открытая биопсия — это полное или частичное удаление лимфатического узла через разрез. При выборе этого варианта биопсии исследованию подвергается наиболее крупный лимфатический узел. В отличие от пункционного обследования открытая биопсия лимфатических узлов проходит с возможностью визуального контроля, что делает её более информативной и достоверной.
Тонкоигольная биопсия лимфатических узлов проводится различными типами игл. Проведение тонкоигольной биопсии заключается в погружении в узел иглы диаметром менее 2 мм, и аспирации его содержимого в шприц для последующего исследования. Ход процедуры контролируется при помощи ультразвука. Предварительно проводится инфильтрация мягких тканей анестетиком.
Пункционная биопсия заключается в заборе биоматериала для гистологического исследования тканей. Пункционный забор биоматериала похож на тонкоигольную биопсию и позволяет извлечь столбик живых тканей. Противопоказанием для пункционной биопсии является злокачественный процесс, так как в этом случае возможен риск распространения злокачественных клеток из изолированного очага по всему организму посредством лимфатической и кровеносной систем. Недостатком варианта пункционной биопсии является риск ложных показаний (как положительных, так и отрицательных).
Осложнения после биопсии лимфатических узлов
При строгом соблюдении техник проведения и отсутствии противопоказаний риск развития осложнений минимален, поэтому биопсию лимфатических узлов можно отнести к достаточно безопасным методикам исследований лимфаденопатии и других патологий лимфосистемы. Клинический опыт показывает, что вариантами осложнений биопсии могут быть лихорадочные состояния, кровотечения, повреждение нервных окончаний и сосудов лимфатической системы.
При неблагоприятном варианте развития событий и появлении осложнений необходимо срочно обратиться в медицинское учреждение. Симптомы, на которые стоит обратить особенное внимание: озноб, локальная отечность, выделения из зоны биопсии.
Биопсия лимфатических узлов должна проводится исключительно в условиях лицензированного медицинского учреждения, под контролем опытного диагноста. Недостаточно ответственная организация обследования может привести к негативным последствиям.
Источник