Антибиотик при лимфоузлах у детей
Лечение боли и снятие воспаления лимфоузлов при инфекциях. Лекарства от боли лимфатических узловНебольшие скопления лимфоидной ткани в виде узлов есть в разных участках тела. Через них протекает лимфатическая жидкость, и имеющиеся в ней чужеродные агенты задерживаются в узлах, чтобы быть уничтоженными силами клеток иммунной системы. Но нередко бывает так, что на фоне сниженного иммунитета в самом лимфатическом узле развивается воспалительный процесс. Такое состояние врачи называют лимфаденитом. Наиболее распространенной причиной лимфаденита являются инфекционные заболевания, например, ангина, аденоиды или грипп. Со временем воспаление в лимфоузлах обычно проходит. Если же узлы увеличились внезапно, без признаков инфекционного заболевания, либо на фоне болей в каком-то месте и общей слабости, стоит обязательно обратиться к врачу. Иногда увеличенные лимфоузлы могут быть признаком онкологического процесса в организме, так как в них задерживаются также и опухолевые клетки. Проблема в том, что при инфекции лимфатические узлы не только увеличиваются, но еще и болят. Эти ощущения доставляют серьезный дискомфорт. Однако каждый должен понимать, что боль при лимфадените пройдет окончательно лишь тогда, когда устранена будет сама причина: очаг инфекционного процесса. Поэтому, во-первых, следует лечить основное заболевание. Во-вторых, параллельно обязательно укреплять иммунную систему. Стимуляция ее работы поспособствует увеличению числа лимфоцитов и их активной работе в лимфатических узлах. Помогают этому иммуностимуляторы. Одним из таких средств натурального происхождения является настойка эхинацеи. При лимфадените ее рекомендуют принимать по 10 капельтрижды в день, разводя 100 граммами воды. Помимо улучшения работы иммунитета, эта настойка помогает снять воспаление и обладает легким антисептическим действием. Еще одним хорошим противовоспалительным средством, которое также тонизирует иммунную систему, является желтокорень канадский. Он оказывается особенно эффективен при лимфадените, спровоцированном инфекционными заболеваниями верхних дыхательных путей. Порошок из этого растения при воспалении лимфоузлов рекомендуют принимать по половине чайной ложки, 3 раза в сутки, запивая водой.
В лечении неспецифических лимфаденитов помогает гомеопатический препарат лимфомиозот, который выпускается в виде капель. Трижды в день нужно принимать по 15-20 капель, растворенных в 100 мл воды. Курс такого лечения составляет от 8 до 12 дней. Данные средства имеют противопоказания, с которыми следует ознакомиться. Например, настойка эхинацеи и гомеопатические капли содержат спирт, поэтому их с большой осторожностью следует принимать диабетикам, а детям уменьшать дозировку. Лимфомиозот крайне внимательно следует использовать при заболеваниях щитовидной железы. Также все три средства не рекомендованы к приему беременным и кормящим женщинам без предварительной консультации у врача. Стимулирующим влиянием на иммунную систему отличается витамин С. Он участвует в регуляции иммунологических реакций, ускоряет фагоцитоз – захват и уничтожение чужеродных агентов, повышает сопротивляемость организма инфекциям. Таким образом, принимая витамин С по 250(максимум 500 мг) в сутки, вы ускоряете борьбу с возбудителями воспаления в лимфоузлах, поэтому боль и отек вскоре пройдут. Есть также немало рецептов различных примочек и компрессов, которые помогут снять боль с воспаленного узла. Облегчить боль и уменьшить воспаление лимфоузлов иногда помогает цикорий. 20 г цикория нужно залить 200 мл кипятка. Остывшим раствором следует омыть увеличенные узлы. Цикорий оказывает вяжущее воздействие и немного снимет жар от воспаления.
Чистотел обладает болеутоляющей способностью, так что эту траву можно использовать для приготовления компресса. Ее надо тщательно промыть и отжать сок, который смешать со спиртом в равных пропорциях. Затем пропитать в получившейся настойке марлевую салфетку и приложить к больному лимфоузлу. Иногда попадаются рекомендации греть воспаленный лимфоузел. Но самостоятельно принимать решение о воздействии теплом все же не стоит, так как это может спровоцировать распространение инфекции и усугубить течение гнойного процесса. Важно оценить состояние болезненного узла. Если воспаление не осложнилось нагноением, то узел отечный, имеет четкие границы и плотный на ощупь. В таком случае можно попытаться снять боль и приостановить воспалительный процесс приведенными выше методами. О нагноении говорит покраснение кожи над лимфоузлом, наличие мягких участков. Если общее состояние при этом ухудшилось (повысилась температура, появилась слабость, тошнота), это может говорить о прорыве гноя в окружающие узел ткани и развитии флегмоны. В таком случае требуется консультация хирурга, узел нужно вскрывать и дренировать, чтобы удалить гной. Описанных методов для снятия боли при нагноении узла будет уже не достаточно. В любом случае, если в течение нескольких дней, лечась от инфекции и стимулируя работу иммунной системы, вы не отмечаете улучшения состояний лимфатических узлов, обязательно обратитесь в больницу. Возможно, самостоятельно организм не в состоянии справиться с инфекцией и ему требуется помощь в виде антибактериальной терапии. – Вернуться в оглавление раздела “Профилактика заболеваний” Автор: Искандер Милевски |
Источник
Антибиотик (антибактериальный препарат, противомикробное средство) – это препарат, который эффективен при лечении бактериальных инфекций. Его эффект заключается в непосредственном влиянии на бактерию, он ее убивает. Также его эффект может заключаться в замедлении размножения бактерии, что позволяет иммунитету справиться с ним. Высокая распространенность инфекций, большой выбор антибиотиков для детей, неоправданное назначение данных препаратов при заболеваниях у детей и взрослых привела к угрожающим последствиям для жизни людей – антибиотикоустойчивости. Согласно Евразийским рекомендациям, в ЕС 25000 смертей ежегодно связаны именно с антибиотикоустойчивостью. На данный момент противомикробные средства являются невосполнимым ресурсом человечества. Устойчивость к антибактериальным средствам можно рассматривать как угрозу национальной безопасности.
Прежде, чем перейти к выбору детского антибиотика, рассмотрению дозировки, длительности применения, необходимо разобрать и объяснить основные моменты в формировании устойчивости к антибактериальным средствам. Лишь после этого можно адекватно судить о выборе и подходу к назначению данных лекарственных средств.
Антибиотикорезистентность
Антибиотикорезистентность – это термин, обозначающий устойчивость к антибиотикам. Кто виноват в этом? Основной причиной является избыточное и бесконтрольное применение противомикробных средств. Это касается не только медицины.

Назначение антибиотиков всегда должно быть оправданным.
Причины
- Применение в медицине. Неоправданное назначение на амбулаторном этапе, в стационаре, самолечение (безрецептурный отпуск). Основной акцент уделяется противодействию неоправданного назначения антибиотиков в первичном звене (на амбулаторном этапе). Для этого специально разрабатываются и внедряются в практическое здравоохранение клинические рекомендации и алгоритмы по назначению антибиотиков детям. Также через средства массовой информации проводятся разъяснения населению о необходимости разумного применения антимикробных средств и опасности их самостоятельного применения.
- Применение антибиотиков в ветеринарии.
- Применение в агроиндустрии.
Основные правила правильного применения антибактериальных препаратов
- Противомикробное средство принимается только при наличии бактериальной инфекции, которая предполагается или доказана документировано.
- Во время применения лекарственного средства необходимо придерживаться оптимального режима. Первое – это правильный выбор лекарства. В остальном необходимо соблюдать адекватную дозу и длительность применения.
- При выборе лекарственного средства необходимо учитывать региональную ситуацию по устойчивости к антибиотикам наиболее распространенных возбудителей и учитывать вероятность инфицирования больного данными бактериями.
- Не применять антибиотики низкого качества и с недоказанной эффективностью.
- Не использовать антибиотики с целью профилактики.
- Эффект от применения антибактериального средства оценивают через 48-72 часа после начала лечения.
- Объяснить вред несоблюдения режима применения лекарственного средства, а также пояснить опасность самолечения.
- Способствовать правильному применению лекарственного средства со стороны больного.
- В каждом случае необходимо использовать методы, позволяющие установить причину инфекции.
- При назначении антибактериального препарата врачам необходимо придерживаться рекомендациям, основанным на доказательной медицине.
Показания к назначению антибиотиков
Довольно распространенной ошибкой является использование антибиотиков при заболеваниях, которые развиваются вследствие не бактериальной инфекции.

Не следует использовать антибиотики при вирусных инфекциях.
Среди таких заболеваний:
- Острый фарингит.
- Острый ларинготрахеит.
- Ринит.
- ОРВИ, только.
- Острый бронхит. Допустимо использование антибиотиков при развитии сужения бронхов, а также при длительности лихорадки более 5 дней.
В данных случаях назначение антибиотиков не оправдано, так как причиной, приведшей к данным заболеваниям, зачастую являются вирусы.
Существуют и спорные моменты, когда к развитию заболевания могут приводить как вирусы, так и бактерии. К таким заболеваниям относятся:
- Острый риносинусит.
- Острый средний отит.
- Острый тонзиллит.
В таких случаях антибиотик назначается исключительно после обследования и наблюдения врачом за пациентом.
При вирусных инфекциях (фарингит, ринит, ларингит, трахеит) эффективность антибиотиков равна эффекту плацебо. Важно помнить, что назначение антибактериальных средств не предотвращает развитие бактериальной суперинфекции (то есть присоединения бактериальной инфекции к уже имеющейся вирусной). Эффективных средств против ОРВИ нет. Применение распространенных в аптечных сетях противовирусных иммуностимулирующих средств зачастую не несет в себе никакого эффекта. В данном случае противовирусное средство можно рассматривать как аскорбиновую кислоту или чеснок. В таких случаях назначается адекватное патогенетическое и симптоматическое лечение, которое позволяет устранить и ликвидировать симптомы ОРВИ. Используются: парацетамол, ибупрофен, муколитики (амброксол, ацетилцистеин, карбоцистеин), сосудосуживающие капли в нос при насморке, назальный кортикостероид при риносинусите. Если же имеет место заболевания с вирусной или бактериальной причиной (тонзиллит, синусит, средний отит), то в таком случае рекомендуется отсроченная на 2-3 дня антибактериальная терапия. Отсроченная тактика назначения антибиотиков при инфекциях верхних дыхательных путей позволила снизить частоту назначений антибиотиков на 40%.
Данные утверждения несут за собой доказательный характер и более подробно описаны в учебном пособии «Рациональное применение антимикробных средств в амбулаторной практике врачей», написанное по основам и доказательной базе Евразийских рекомендаций 2016 года.
Основные виды антибиотиков и их распространенные представители на рынке
Ниже рассмотрим наиболее популярные и часто использующиеся группы антибактериальных средств:
- Бета-лактамы. Среди них выделяют пенициллины, цефалоспорины, карбапенемы. Среди пенициллинов стоит выделить: амоксициллин, ампициллин, тикарциллин, карбенициллин, мезлоциллин, мециллам. Наиболее популярными цефалоспоринами являются: цефазолин, цефалексин, цефуроксим, цефотаксим, цефтриаксон, цефепим, цефтобипрол. Карбапенемы используются гораздо реже. Можно выделить меропенем.
- Макролиды. К макролидам относятся: кларитромицин, азитромицин (сумамед), джозамицин.
- Тетрациклины. Наиболее распространенные: тетрациклин, доксициклин, окситетрациклин.
- Аминогликозиды. Популярные из них: гентамицин, амикацин, изепамицин.
- Левомицетины. Торговые наименования: левомицетин, хлоромицетин.
- Гликопептидные антибиотики. Наиболее часто используют: ванкомицин, блеомицин.
- Линкозамиды. В медицине используются: линкомицин, клиндамицин.
- Фторхинолоны. Среди них чаще всего используют: ципрофлоксацин, левофлоксацин, гемифлоксацин. Являются антибиотиком для детей широкого спектра действия. Данные антибиотики не противопоказанные в детской практике, но их применение у ребенка резко ограничено.

Важно помнить, что указанные препараты имеют свои показания и противопоказания, а также применяются против определенных инфекций.
Указанные препараты имеют свои показания и противопоказания, обладают узким или широким спектром активности в отношении бактерий. Некоторые из перечисленных препаратов могут использоваться детям до года. Детские антибиотики существуют в таблетках, в суспензии, в ампулах для внутривенного и внутримышечного введения. Расчет дозы, разведение антибиотиков и введение необходимой дозы ребенку должно производиться медицинским персоналом во избежание нежелательных, побочных реакций, а также осложнений во время выполнения инъекций. Они должны назначаться исключительно врачом.
Длительность применения антибактериальных средств
Родители часто задают вопросы: «Сколько дней ставят антибиотик детям? Какой лучший антибиотик для детей? Что давать ребенку при приеме антибиотиков?». В большинстве случаев достаточно 5-7 дней применения. Существуют исключения, при которых длительность применения может возрастать до 10 – 28 дней. На второй вопрос однозначно ответить нельзя. У каждого лекарственного средства существуют свои показания и противопоказания, поэтому использование того или иного препарата зависит от ситуации (возраста, диагноза, сопутствующей патологии и др.). На третий вопрос многие доктора ответят одинаково: « Пробиотики». Пробиотик позволит восстановить нормальную микрофлору кишечника, которая подверглась влиянию антибактериального средства. Как правило, они назначаются курсом от 2 недель до 1 месяца.

Вы всегда можете проконсультироваться с врачом, если вас интересуют какие-либо вопросы касательно лечения.
Согласно Евразийским рекомендациям, с целью преодоления антибиотикоустойчивости эксперты подчеркивают необходимость обращать внимание пациентов на строгое соблюдение режима применения лекарственного средства. Необходимо использовать оптимальные лекарственные формы антибиотиков с высокой биодоступностью, в частности, диспергируемые таблетки Солютаб, что согласуется с современной позицией ВОЗ и UNICEF. Преимущества диспергируемых таблеток Солютаб:
- Полностью всасываются в кишечнике. Вследствие этого эффект равен внутривенному эффекту.
- Создают высокую концентрацию в очаге инфекции.
- Лучшая переносимость.
- Хорошие органолептические свойства.
- Возможность растворять таблетки, что позволяет использовать данную лекарственную форму у детей.
- Для проглатывания требуется минимальное количество жидкости.
- Имеют преимущество перед суспензией – исключаются ошибки в приготовлении.
Диспергируемые таблетки, рекомендуемые ВОЗ и UNICEF:
- Флемоксин Солютаб
- Флемоклав Солютаб
- Супракс Солютаб
- Вильпрофен Солютаб
- Юнидокс Солютаб
Родителям детей стоит помнить, что незавершенный курс предписанного лечения антибиотиком приводит к формированию устойчивости бактерий и длительного нахождения микроба в организме.
Осложнения применения антибиотиков
Во время применения антибиотиков существует риск развития нежелательных реакций. К таким осложнениям относятся:
- Гепатотоксичность – повреждение печени. Чаще всего отмечается при приеме моксифлоксацина, макролидов, клавуланата.
- Кардиотоксичность – повреждение сердца. Такая реакция может отмечаться при применении фторхинолонов, азитромицина, кларитромицина.
- Нейротоксичность – повреждение нервной системы. Отмечается у фторхинолонов.
- Аллергия. Характерна для пенициллинов, цефалоспоринов.
По факту, чем шире спектр противомикробной активности, тем выше риск развития нежелательных реакций.
Выбор антибиотика у ребенка
Ранее мы рассмотрели основные заболевания верхних и нижних дыхательных путей, при которых могут применяться противомикробные средства. Сейчас разберем основные препараты, которые могут использоваться при той или иной патологии, а также укажем необходимую дозировку лекарственного средства.

Не принимайте антибиотики без назначения врача.
Не используйте препараты самостоятельно! Препараты и дозировки приведены ниже исключительно в ознакомительных целях и не эквивалентны лечению, назначаемому врачом.
Острый средний отит
Препаратом выбора является амоксициллин 40-90 мг/кг/сут в 3 приема. Длительность терапии 10 дней, у детей < 5лет, 5-7 дней у детей >5 лет. Препаратом второй линии является амоксициллин/клавуланат. Препаратом третьей линией является джозамицин.
Острый риносинусит
Аналогично применению антибактериальных средств при остром среднем отите.
Острый тонзиллит
Препаратом выбора является амоксициллин 45-60 мг/кг в 3 приема, Феноксиметилпенициллин вн 25-50 мг/кг 3-4 раза в сутки. Препаратом второй линии является цефиксим. Препаратом третьей линией является джозамицин. Длительность терапии 10 дней.
Внебольничная пневмония
Терапия выбора – амоксициллин вн 45-90 мг/кг/сут в 3 приема. Препаратом второй линии является амоксициллин/клавуланат, цефуроксим в/м, цефтриаксон в/м. Препаратом третьей линией является джозамицин 40-50 мг/кг/сут в 2 приема.
Антибиотики являются незаменимыми препаратами в борьбе с бактериальной инфекцией. Назначение данных лекарственных средств должно производиться исключительно по медицинским показаниям. Очень важно придерживаться предписанному режиму применения антибактериального средства. Не занимайтесь самолечением. При возникновении признаков инфекции обращайтесь к педиатру, который поможет установить диагноз, причину заболевания, а также назначить адекватное лечение.
Источник
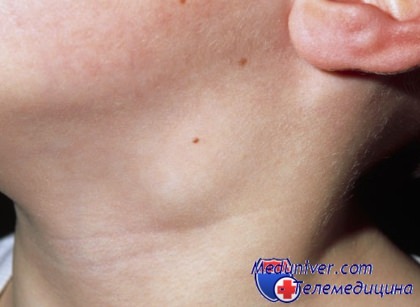
Лимфаденит у детей — ответная реакция детского организма на глобальный или локальные патологические процессы, выражающаяся в воспалении и увеличении лимфатических узлов. Различают гнойный и общий лимфаденит, для каждого из которых характерны свои особенности и симптоматика.
Что вызывает лимфаденит?
Причина лимфаденита у детей — это всегда проникшая в организм инфекция, чаще всего стафилококковая или пневмококковая, с которой иммунная система не в состоянии справиться. Так как лимфатические железы принимают непосредственное участие в защите организма, они реагируют на внедрение инфекции опуханием.
Факторы риска
Воспаление лимфоузлов занимает ведущее место в педиатрии по частоте возникновения. Способствуют развитию патологической реакции:
- подавленность иммунной системы;
- хронические гнойные воспаления горла и верхних дыхательных путей;
- частые контакты с больными (родственники, сверстники в детском саду).
Дети в возрасте до 10-12 лет болеют чаще.
Симптомы и клиническая картина лимфаденита у детей
Признаки лимфаденита у детей выражаются в значительном увеличении лимфатических узлов (в основном шейных и подчелюстных), иногда настолько, что это видно невооруженным глазом. При пальпации ребенок ощущает острую боль, внешние кожные покровы гиперемированы.
Симптомы лимфаденита у детей разнятся в зависимости от его вида.
Общий — имеют место признаки интоксикации, повышение температуры, озноб, ухудшение общего самочувствия, сонливость, слабость, головокружение, потливость и др.
Гнойный — вышеописанная симптоматика еще более выраженная, кожа в местах припухлости заметно покрасневшая, наблюдается усиление отека и локальных болей.
Проявления лимфаденита могут приобретать разную степень тяжести, в зависимости от возраста пациента, сложности и времени протекания заболевания (острый период может длиться от 2 до 4 недель).
Методы диагностики
Независимо от характера течения воспалительного процесса, диагностика лимфаденита включает следующие мероприятия:
- осмотр с пальпацией скоплений лимфоидных тканей;
- сбор анамнеза о первичном заболевании;
- общий анализ крови на лимфаденит для установления полной клинической картины;
- биопсия или пункция воспаленных участков.
Какой врач лечит лимфаденит?
Лимфаденит у детей лечит врач-педиатр, опираясь на результаты диагностики. Но при прогрессировании недуга может понадобиться консультация отоларинголога, инфекциониста, а в особо тяжелых случаях — хирурга.
Схема лечения лимфаденита
Лечение лимфаденита у детей проводится с учетом степени интоксикации организма, формы болезни, ее стадии и остроты протекания, а также данных анамнеза.
Лечащий врач информирует родителей о том, как лечить лимфаденит у детей. Борьба с заболеванием основывается на подавлении основного очага инфекции с параллельным купированием воспаления и устранением тяжелой симптоматики, особенно лихорадки.
Основные методы лечения и противопоказания
Лечение проводится с использованием комплексного подхода и консервативных методов терапии.
Из медпрепаратов назначаются:
- антибиотики узкого или широкого спектра действия;
- пробиотики — для сохранения микрофлоры кишечника;
- антигистаминные препараты — для предотвращения аллергических реакций и уменьшения отечности тканей.
Физиотерапевтические методы представлены УВЧ-терапией, оказывающей противовоспалительное и антисептическое действие.
При серьезных нагноениях может потребоваться хирургическое вмешательство.
Противопоказания:
- подозрение на наличие опухолевого образования;
- нельзя делать теплые компрессы и греть зоны припухлостей.
Возможные осложнения
Осложнения при лимфадените у детей могут быть непредсказуемыми, но все они связаны с местом локализации воспаленного лимфоузла. Например, шейная припухлость сопровождается негативными последствиями для горла, подчелюстная может затрагивать зубы, воспаление близ паха провоцирует соответствующие недуги в этой области и т.д.
Хронический лимфаденит. Причины, симптомы, лечение
Диагноз хронический лимфаденит ставится при сроке течения заболевания свыше 30 дней. Причиной перехода недуга в эту фазу становится несоответствующее или несвоевременное лечение. Вне обострений симптоматика вялая. Возможны периоды обострений или прогрессирование болезни к тяжелым формам.
Меры профилактики
Профилактика лимфаденита заключается в избегании инфекционных заболеваний, предупреждении травмирования, своевременной антисептической обработке ран и санации очагов инфекции в организме (кариеса, тонзиллита), а также вскрытии гнойных образований (фурункулов и др.).
Источник
